
В.В. Фролов, А.А. Волков, В.В. Анников, О.В. Бейдик
Стоматология собак
ВВЕДЕНИЕ
Если спросить у ветеринарного специалиста, что значит здоровая собака, он всегда будет перечислять все признаки здорового животного – это хорошая подвижность четвероногого питомца, блестящая и лоснящаяся шерсть, чистые и ясные глаза, слегка влажный и холодный нос. Здоровая собака реагирует на зов хозяина, охотно выполняет команды. У нее хороший аппетит, кишечник опорожняется регулярно, мочеиспускание нормальное. Слизистые оболочки бледно-розового цвета. Температура, пульс и дыхание в норме. Однако, перечисляя все признаки здорового состояния животного, зачастую ветеринарный врач упускает из виду характеристику состояния зубов. Обращает внимание на это только в том случае, когда клинические признаки конкретно указывают на патологию в полости рта.
Из всех заболеваний органов и систем болезни зубов являются той группой заболеваний, где чаще всего признаки наблюдаются лишь тогда, когда болезнь зашла слишком далеко, когда затрагиваются не только зубы, но и органы, окружающие их. Поэтому хорошие клинические признаки здоровья собаки не всегда являются достоверными по отношению к состоянию зубов.
Развитие ветеринарной медицины привело к пониманию важности профилактики и лечения ротовой полости у животных. В течение многих столетий стоматологическое исследование как человека, так и животных заключалось только в лечении больных зубов. В медицине человека стоматология выделилась в самостоятельную специальность уже в 1796 г., а концепция профилактики в этой области появилась в конце 1800-х гг. Ветеринарная стоматология начала свое развитие только в течение последних лет. Такое отставание – результат отсутствия внимания к стоматологическим программам в большинстве ветеринарных школ и, как следствие, – слабое понимание важности оральной гигиены домашних животных.
Ветеринарная стоматология тесно связана с другими науками, на базе которых она развивается. Анатомия и физиология – первоначальные слагаемые большого комплекса, без учета которого невозможно изучение патологии органов зубочелюстной системы. Патологическая анатомия и патологическая физиология дают возможность изучать особенности течения воспалительных и других процессов в ротовой полости. Нельзя познать инфекционный процесс в зубной системе и ее защитных приспособлениях без данных по микробиологии, вирусологии и микологии.
Стоматология тесно связана с фармакологией, изучающей фармакодинамику лекарственных средств и наиболее оптимальные условия их применения. Назначение лекарственных средств для лечения зубов и полости рта в целом без учета этиологии и патогенеза болезни может принести больше вреда, чем пользы.
Значение терапии и клинической диагностики необходимо при анализе механизма развития процесса и его влияния на весь организм. Изучение стоматологии позволяет овладеть оперативной техникой лечения при ряде болезней, требующих хирургического вмешательства. Задача состоит в том, чтобы выяснить закономерности течения болезни, найти причину и следствие. Только в этом случае возможны назначение квалифицированного лечения и организация мер профилактики. Включение стоматологии в образовательные программы всех ветеринарных школ способствует расширению знаний и пониманию важности здоровья ротовой полости у домашних животных. Ветеринарные врачи должны включать стоматологию в общую профилактическую программу заботы о здоровье, начиная с первого визита щенка и обеспечивая полное зубоврачебное обслуживание. Это в свою очередь влечет за собой оснащение инструментарием для проведения зубоврачебных процедур, адекватное обучение персонала и многое другое.
ГЛАВА I
РАЗВИТИЕ ГОЛОВЫ И ОРГАНОВ РОТОВОЙ ПОЛОСТИ СОБАКИ
В основе ветеринарной стоматологии должны лежать знания развития, строения и физиологии головы, и ротовой полости в частности. Это позволяет ветеринарному врачу представлять картину не только анатомо-топографического строения пасти собаки, физиологических процессов, происходящих в ней, но и выявлять все отклонения органов полости рта, возникшие при внутриутробном развитии или в постнатальный период. Кроме того, знание строения ротовой полости и ее взаимосвязи с соприкасающимися или близлежащими органами дает возможность локализовать патологический процесс в пасти, не дать ему распространиться, применяя более грамотное и необходимое местное или общее лечение. Знание строения и расположения органов полости рта необходимо при оценке рабочих качеств собак. Изменение в строении пасти у щенят, как, например, нарушение прикуса у некоторых пород, приводит к тому, что их выбраковывают из разведения, так как это является наследственным признаком.
Филогенез головы, черепа и ротовой полости
Голова собаки, как и другого животного, является универсальным вместилищем большого ряда органов. Помимо головного мозга как центра регулирования всего организма в целом, в области головы расположены основные органы чувств, такие как зрение, слух, обоняние, вкус. Также в области головы, в ротовой полости, начинаются системы органов пищеварения и дыхания, которые обеспечивают поступление в организм питательных веществ и кислорода, необходимых для его жизнедеятельности.
Историческое развитие (филогенез) головы происходило по тем же принципам, что и любая другая часть тела животного, включая в себя одновременно филогенез различных органов и систем.
Одними из основных принципов филогенетического формообразования головы собаки являются дифференциация (лат. differentia– различие) и интеграция (лат. integratio – возобновление). Принципу дифференциации подвержены все части тела, органы и системы, так как именно этим путем в эволюции животного мира возникает все новое.
Гомогенные части организма с весьма схожими функциями распадаются на органы, выполняющие определенные, более частные функции, и весь организм приобретает более сложное строение. С развитием дифференциации идет разделение органов головы по жизненно важным функциям с одновременным формированием различных систем (пищеварительная, дыхательная).
Обособляясь в отношении одного или нескольких специальных функциональных направлений, части головы становятся в полную зависимость от всех остальных частей тела, несущих иные жизненно важные свойства. Вместе с разделением частей головы по функциям одновременно идет и противоположный процесс – увеличение взаимозависимости участков головы, восстановление гармонического целого, или процесс интеграции.
Сильное изменение в процессе филогенеза головы претерпел череп. У предков позвоночных он появился в связи с дифференциацией переднего края нервной трубки в головной мозг и развитием органов чувств, вызвавших формирование осевого черепа, или нейрокраниума. Дифференциация начальной части кишечной трубки, в свою очередь, вызвала образование, а затем и различные видоизменения висцерального черепа, или спланхнокраниума. Вначале эти два отдела черепа развивались самостоятельно, и лишь в более позднее время они объединились.
Основной опорой головы, как и туловища, у предков позвоночных была хорда. Над ней располагался начальный головной мозг archencephalon, заключенный лишь в соединительную капсулу – перепончатый скелет осевого черепа. Под хордой находился начальный отдел системы органов пищеварения и дыхания – головная кишка.
Развитие головного мозга вызвало ряд преобразований осевого черепа, прошедшего три стадии: соединительнотканную, хрящевую и костную. Соединительнотканный (перепончатый) осевой череп, располагающийся над хордой и впереди нее, имеет ряд отверстий для выхода черепномозговых нервов и вен и для входа в черепную полость артерий. В дальнейшем он сменяется хрящевым, а хрящевой – костным черепом. Хрящевой череп имеет вид неравномерно развитой коробки с углублениями, обозначающими границы отдельных областей черепа: затылочной, слуховой, зрительной и обонятельной – образующихся в соответствии с дифференциацией мозга и развитием органов чувств.
В костном черепе формируется большое количество костей. В дальнейшем многие из них сливаются воедино. У млекопитающих их оказывается значительно меньше. Так, непарная затылочная кость образовалась путем соединения четырех затылочных костей, имеющихся у рептилий, а в состав клиновидной кости входит еще большее количество костей. Во взрослом состоянии у млекопитающих различные кости черепа, в свою очередь, срастаются вместе, формируя крышу мозгового отдела черепа – кальварий (лат. calva – лысый).
Висцеральный череп, как и осевой, прошел те же три стадии. Исходным остовом висцерального черепа, располагавшегося под хордой, явились соединительнотканные жаберные дуги. Ископаемые щитковые имели свыше десяти жаберных дуг и сплошной наружный панцирь, состоящий из многих кожных костей, из которых позднее развивались многие покровные кости черепа. В дальнейшем число жаберных дуг уменьшилось до восьми, сократилось и количество покровных костей. Задние жаберные дуги расчленились на четыре подвижных элемента. Передние четыре дуги утратили участие в дыхательной функции и превратились в челюстной аппарат. При этом первые две дуги образовали губные хрящи, третья – челюстную дугу с зубами, состоящую из двух элементов верхнего нёбно-квадратного хряща и нижнего челюстного хряща. Позднее в области челюстной дуги развилось несколько заменяющих ее покровных костей, на некоторых из них появились зубы (рис. 1).
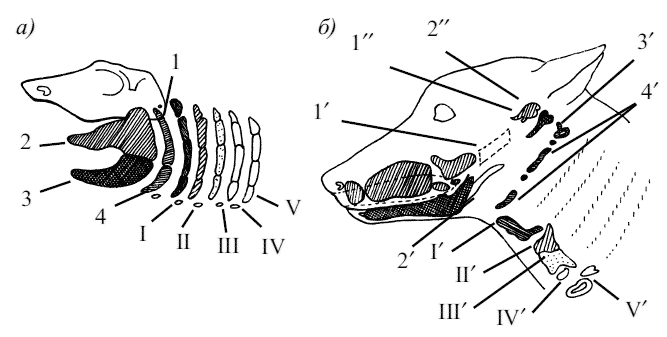
Рис. 1. Схема филогенетического изменения висцерального скелета головы: а) селяхии, б) собаки; 1 – подъязычно-челюстной хрящ, 1′– квадратная кость, 1′′– наковальня, 2 – нёбно-квадратный хрящ, 3, 2′– челюстной хрящ, 2′′– молоточек, 3′– стремечко, 4 – подъязычный хрящ, 4′– элементы подъязычной кости; I–V – хрящевые жаберные дуги, I′—тело подъязычной кости, II′—III′– щитовидный хрящ, IV′– надгортанных хрящ, V′– черпаловидный и перстневидный хрящи
С переходом животных к существованию на суше количество костей, образующих висцеральный череп, значительно уменьшилось. Часть из них осталась в области лицевого отдела черепа, сохранив связь с системой органов пищеварения и дыхания, а другая часть оттеснилась развившимися покровными костями аборальнее, вошла в состав костей осевого черепа и приобрела иное значение.
Осевой и висцеральный черепа млекопитающих в процессе своего развития становятся в такие тесные взаимоотношения между собой, что кости одного из них входят в состав другого. Поэтому череп взрослых животных делят на мозговой отдел, в котором располагается головной мозг, и на лицевой отдел, составляющий костный остов морды животного, остов носовой и ротовой полостей (рис. 2).
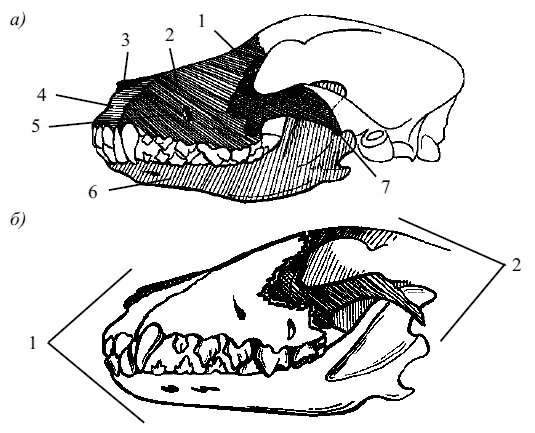
Рис. 2. Отделы черепа собаки: а) лицевой отдел: 1 – слезная кость (os lacrimale), 2 – верхняя челюсть (maxila), 3 – носовая кость(os nasale), 4 – резцовая кость (osincisivum), 5 – подглазное отверстие (foramen infraorbitale), 6 – нижняя челюсть (mandibula), 7 – скуловая кость (os zygomaticum); б) главные отделы: 1 – лицевой отдел, 2 – мозговой отдел
В процессе филогенеза головы произошло формирование ротовой полости с последующим развитием в полости рта ряда органов специального значения, таких как зубы, язык и ротовые железы.
Ротовое отверстие у позвоночных располагается на передней части головы, оно ограничено кожными складками, или губами, которые обыкновенно неподвижны. Только у млекопитающих в губах развивается значительная мускулатура, что позволяет губам быть мясистыми и подвижными. У млекопитающих развивается заметная полость между губами и зубами – преддверие рта. Развитие преддверия ротовой полости позволило животным повысить работоспособность рта для удержания корма, пережевывания, защиты и нападения на жертву. Кроме того, у ряда млекопитающих, таких как обезьяны и грызуны, по бокам преддверия рта образовались защечные мешки.
Сильное развитие получила крыша ротовой полости – нёбо, с первоначальным формированием твердого нёба, его удлинением и образованием мягкого нёба. Если у рыб и у амфибий нёбо образуется за счет основания самого черепа, у ящериц появляются горизонтальные складки, более четко разделяющие носоглоточный ход от собственно ротовой полости, то у млекопитающих нёбо непосредственно разделяет носовую полость от ротовой. Твердое нёбо удлиняется в каудальном направлении и в спадающем виде вместе со слизистой оболочкой и мускулатурой формируют мягкое нёбо. Она отграничивает ротовую полость от глотки. Мягкое нёбо опускается по бокам в виде небноглоточных дуг. По середине между нёбно-глоточными дугами свешивается выступ – язычок. На твердом нёбе животных имеются обычно плотные поперечные пластинки – нёбные валики. Они образовались с целью наилучшего продвижения корма по ротовой полости в пищевод.
В процессе филогенеза зубы позвоночных развиваются путем окостенения сосочков кожи и слизистой оболочки, т. е. являются производными кожи. Процесс закладки зубной системы можно проследить на примере развития зародыша акулы, у которого строение и развитие зубов сходны с плакоидными чешуями, покрывающими кожу этих рыб. Вначале в ротовой полости появляются выросты, соответствующие будущим зубам, с одновременной закладкой кожной чешуи. Закладка зубов и кожной чешуи морфологически ничем не отличается. Затем чешуя, располагающаяся в ротовой полости, увеличивается в размере и приобретает строение зубов с направлением верхушки зуба в полость рта. Характерной особенностью зубов у акул является постоянная их смена в течение всей жизни (плевро-донтная система). Все зубы гомодонтные, или однотипные. У пресмыкающихся более отчетливо формируются нижне– и верхнечелюстные аркады гомодонтных зубов. Наблюдается закрепление нижней части зуба в костной альвеоле с одновременным развитием корня зуба (текодонтная система). Однако у некоторых ящериц зубы укрепляются своими внешними краями к внутреннему краю челюсти, за что получили название плевродонтные зубы. Характерной особенностью зубов у пресмыкающихся является то, что при изнашивании они меняются в течение жизни (полифеодонтизм) и имеют большое количество – 100–200 штук.
У млекопитающих происходит исчезновение гомодонтизма зубов, а на смену приходит гетеродонтизм, т. е. дифференцировка зубов (резцы, клыки, коренные) с характерной особенностью каждого вида зубов. Дифференцировка зубов у млекопитающих сопровождается увеличением их размеров и более прочным прикреплением в отдельных ячейках челюсти. Увеличение размеров этих органов приводит к сокращению их числа и уменьшению смен зубов (рис. 3).

Рис. 3. Внешний вид зубов собак: 1 – клыки, 2 – резцы, 3 – премоляры, 4 – моляры, 5 – нижняя челюсть
Присущее высокоорганизованным позвоночным животным дифиодонтное прорезывание зубов сопровождается процессом дифференциации и специализации отдельных видов зубов, т. е. возникновением гетеродонтного прикуса соответственно степени совершенства позвоночного животного. Дифиодонтная и гетеродонтная системы представляют, таким образом, явления, не только сопутствующие друг другу, но и сопряженные. Примитивные гомодонтные зубы рыб многократно меняются в течение жизни; более совершенные зубы рептилий прорезываются один раз; дифференцированные зубы собак и большинства млекопитающих прорезываются дважды в течение жизни – молочная смена и постоянная.
Получил сильное развитие у млекопитающих корень зуба. Если в зоологическом ряду до высших позвоночных был один корень, то у млекопитающих появляются два и более корней. Кроме того, возникают ложные корни, которые являются непосредственным продолжением коронки в челюсти. Эти ложные корни не отделены от коронки шейкой зуба и обладают перманентным ростом, как, например, клыки у слона. Для всех млекопитающих характерно укрепление зуба по типу вколоченного соединения костей (гомфозис), или зубоальвеолярный состав. За счет разнообразия корма у млекопитающих стала изменяться и форма зубов с характерной для них функцией. У хищных животных сильно развиты клыки, а у травоядных – коренные зубы. Основная форма коренных зубов развивалась из простой конической формы (гаплоидной формы). В дальнейшем к конической форме прибавляются добавочные конусы, формируя трехзубчатую (трикодонтную) форму.
В процессе филогенеза у млекопитающих зубной аппарат приобрел резкое изменение и превратился в жевательный аппарат. Это определялось за счет отложения большого количества минеральных солей и придало органическим частям зуба твердость и неподатливость. Постепенная потеря чувствительности эпителиального покрова привела к тому, что коронка легко выдерживает давление во время жевания и ограждает нижележащие ткани от определенных внешних воздействий. Характер расположения и взаимоотношений составных элементов зубов и особенности сочленения последних с челюстными костями придали зубам высших животных устойчивость, необходимую для выполнения механической функции режущего и размалывающего аппарата. На дне ротовой полости у позвоночных имеется непарный выступ – язык. В наиболее простом виде он впервые появляется у рыб. Язык у этих представителей животного мира представляет собой складку слизистой оболочки, которая поддерживается передним непарным элементом висцерального скелета. У рыб в языке отсутствует собственная мускулатура. Он движется лишь вместе со всем висцеральным аппаратом.
У наземных позвоночных язык приобрел значение подвижного органа, служащего не только для удерживания корма в полости рта, но и для его перемещения в ротовой полости. Вначале это наблюдалось у амфибий за счет появления в языке собственной мускулатуры, являющейся продуктом обособления и дифференцировки подъязычной мускулатуры. В процессе развития мускулатуры языка совершенствовалась и иннервация этого органа. Она осуществляется главным образом за счет подъязычного нерва, отвечающего за подвижность, и языко-глоточного нерва, отвечающего за вкус.
В иннервации языка у рептилий принимает участие, кроме двух ранее названных нервов, еще тройничный нерв. Форма и степень подвижности языка у рептилий в высшей степени различны. У черепах и крокодилов он мало подвижен, а у большинства ящериц и змей он имеет удлиненную форму, на конце обыкновенно глубоко раздвоен и отличается чрезвычайной подвижностью и чувствительностью.
У птиц обычно тонкий и малоподвижный язык лишен внутренней мускулатуры, заострен впереди и отличается сильным развитием рогового слоя, который в задней части языка снабжен роговыми сосочками.
Язык млекопитающих развивается в общем сходно с языком рептилий. Собственная мускулатура достигает наибольшего развития, так что язык оказывается необычайно подвижным и несет разнообразные функции, в особенности выполняет важную роль при акте глотания, а также в качестве вкусового органа. Язык млекопитающих чрезвычайно богат железами и снабжен сосочками различной формы и значения – частью чувствительными, частью ороговевшими. Вообще ороговение языка иногда бывает довольно значительным, как, например у хищников. Ротовые железы, как и другие органы полости рта, имели свое историческое развитие. У рыб и водных амфибий ротовые железы имеют самое примитивное строение по сравнению с другими вышестоящими в зоологическом ряду животными.
У наземных амфибий имеется обыкновенно непарная межносовая железа трубчатого строения, выделяющая слизистый секрет, и нёбные железы. У рептилий, кроме этих желез, имеются еще особые подъязычные, губные, нижние и зубные железы. У ядовитых змей пара задних верхнезубных желез преобразована в сложную трубчатую ядоотделительную железу. Выводные протоки этих желез находятся в связи с ядовитыми зубами. Собственной мускулатурой ядоотделительные железы не обладают, но они прикрыты частью жевательной мышцы, при сокращении которой содержимое железы выдавливается и изливается по протоку к борозде или каналу ядовитого зуба.
Птицы обладают железами на нёбе и подъязычными железами, которые особенно развиты у зерноядных птиц.
У млекопитающих железы полости рта достигают наивысшего развития. Данное развитие касается не только самих желез, но и высокого качества выделяемого ими секрета. Если у нижестоящих животных по сравнению с млекопитающими секрет желез служит первоначально для смачивания слизистой оболочки ротовой полости и в особенности для смачивания корма, то у млекопитающих выделяемая ими слюна содержит не только слизь, но и серозную жидкость. Серозная жидкость содержит пищеварительный фермент, расщепляющий углеводы: птиалин, превращающий крахмал в мальтозу, а мальтоза потом преобразуется в глюкозу. У млекопитающих в полости рта имеется большое количество мелких слизистых желез (губные, нёбные, язычные), которые вполне сравнимы с одноименными железами амфибий и рептилий.
В процессе филогенеза у млекопитающих развились и особенно крупные слюнные железы с одним или несколькими выводными протоками: подъязычная, заднеязычная, подчелюстная и околоушная.
Из этих крупных желез первые три представляют собой, по-видимому, результат дифференцировки подъязычной железы рептилий, а околоушная железа – новое приобретение млекопитающих, развившееся из щечных желез. Кроме того, у различных представителей млекопитающих встречаются и некоторые другие железы полости рта, такие как глазничные железы собак.
Онтогенез полости рта
Полость рта является начальным отделом пищеварительного тракта и в своем развитии связана со взаимодействием многих структур и процессов. Самый первый этап становления этой полости связан с образованием на головном конце зародыша впячивания кожной эктодермы, или ротовой ямки, дно которой растет навстречу слепому концу передней кишки. Эта ротовая ямка и представляет собой зачаток первичной ротовой полости, а также будущей полости носа. В ходе дальнейшего развития дно ротовой ямки входит в соприкосновение с эндодермой первичной кишки, образуя глоточную, или ротовую, перепонку. На 7–10-й день эмбрионального развития глоточная перепонка прорывается, и с этого момента ротовая ямка вступает в сообщение с полостью первичной кишки. После прорыва глоточной перепонки самая минимальная часть передней кишки присоединяется к ротовой ямке и вместе с ней принимает участие в образовании полости рта (рис. 4).
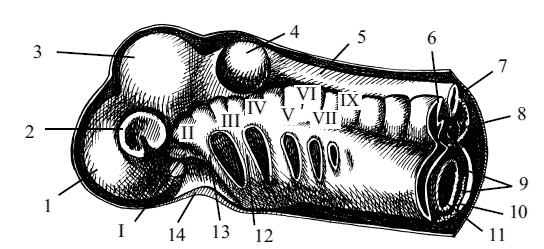
Рис. 4. Стереограмма сегментации мезодермы в области головы плода: 1 – передний мозг, 2 – глазной бокал, 3 – средний мозг, 4 – слуховой пузырь, 5 – нервная трубка, 6 – миотом, 7 – хорда, 8 – склеротом, 9 – боковая планка, или спланхнотом, 10 – полость тела плода, 11 – кишка, 12 – подъязычная перегородка (зачаток дуги), 13 – челюстная перегородка, 14 – ротовая ямка, I–IX – головные сомиты
Последующее развитие полости рта тесно связано с образованием у зародыша собаки жаберного аппарата, состоящего из набора жаберных дуг, карманов и щелей. Вначале появляются жаберные карманы, представляющие собой выпячивание эндодермы в области боковых стенок глоточного отдела первичной кишки. Навстречу этим выпячиваниям эндодермы растут выпячивания соответствующих отделов эктодермы шейной области зародыша, которые получили название жаберных щелей. Там, где дно жаберных щелей соприкасается с дном жаберных карманов, образуются жаберные перепонки, покрытые снаружи кожным, а изнутри эндодермальным эпителием. Участки мезенхимы, заключенные между соседними жаберными карманами и щелями, разрастаются и образуют на передней поверхности шеи зародыша валикообразные возвышения, называемые жаберными дугами. В мезенхимную основу каждой жаберной дуги врастают кровеносные сосуды. Из жаберных дуг образуются: подъязычная кость, щитовидный хрящ, верхняя и нижняя челюсти. Жаберные карманы формируют нёбные миндалины, полость среднего уха, зачатки околощитовидной и вилочковой желез. Жаберные щели идут на постройку наружных слуховых проходов.
Зачаток ротовой полости снаружи ограничен пятью бугорками: непарным лобным, в основе которого находится развивающийся головной мозг, и двумя парными – верхнечелюстными и нижнечелюстными. Между лобным и верхнечелюстными бугорками проходят слезно-носовые борозды – будущие слезно-носовые каналы. Борозды, отделяющие верхнечелюстные бугорки от нижнечелюстных, в дальнейшем превращаются в углы рта животного (рис. 5).

Рис. 5. Онтогенез полости рта: 1 – медиальный носовой отросток, 2 – латеральный носовой отросток, 3 – лобный бугорок, 4 – обонятельные ямки, 5 – слезно-носовая борозда, 6 – верхнечелюстной бугорок, 7 – нижнечелюстной бугорок, 8 – ротовая бухта
На лобном бугорке видны парные углубления – обонятельные ямки. От каждой из них к свободному краю бугорка следует борозда, разделяющая этот край на латеральный и медиальный носовые отростки. В дальнейшем лобный отросток срастается с верхнечелюстным, формируя верхнюю челюсть и губу. Границы этих зачатков впоследствии проходят по швам между верхнечелюстными и резцовыми костями. Нижнечелюстные бугорки срастаются в нижнюю челюсть и губу. Обонятельные ямки со временем углубляются и прорываются в ротовую полость, превращаясь в каналы, наружные отверстия которых называются первичными ноздрями, а внутренние – первичными хоанами. Полость рта на этой стадии развития становится первичной ротовой полостью.
Вторичная ротовая полость возникает в результате разделения первичной ротовой полости на два вертикальных отдела: верхний (носовую полость) и нижний (ротовую полость).
При этом сначала развиваются навстречу друг к другу складки слизистой оболочки – нёбные складки. Они срастаются в твердое и мягкое нёбо, а остающиеся разделенными задние их части дают начало нёбно-язычным складкам.
В слизистой оболочке ротовой полости находится много нервных окончаний. Основную массу их сплетений в соединительнотканной оболочке формируют чувствительные нервы с весьма разнообразными чувствительными окончаниями: в эпителии – в виде петелек и колечек, в соединительной ткани – в форме разнообразных инкапсулированных телец.
Губы формируются на краях ротовой полости, в которых многослойный плоский эпителий переходит на слизистую оболочку. У собак (в отличие от других видов животных) в губах отсутствует роговой слой, а кожная поверхность верхней губы не имеет желез. Зачаток языка появляется у зародыша довольно рано, когда жаберные борозды еще хорошо заметны снаружи.
Этот зачаток называется непарным бугорком и лежит между первой и второй жаберными дугами впереди зачатка щитовидной железы. В области первых жаберных дуг он разрастается вперед в два парных утолщения – боковые валики. В области вторых жаберных дуг позади зачатка щитовидной железы возникает второе непарное утолщение. В процессе развития эти образования увеличиваются и сливаются в один орган.
Из непарного бугорка происходит задняя часть тела языка. Парные утолщения срастаются между собой в переднюю, большую часть тела языка, а также его верхушку. Задний зачаток превращается в корень языка.
Большие слюнные железы, такие как околоушные, нижнечелюстные и подъязычные, развиваются из выпячиваний эпителия стенки ротовой полости. В процессе эмбрионального развития они растут и распадаются на все более мелкие веточки, которые слепо заканчиваются. Окружающая эпителиальные выпячивания мезенхима превращается в соединительную ткань, концентрирующуюся как внутри, так и на поверхности желез.
В период эмбрионального развития зубы плода собаки развиваются совершенно по-другому, чем все остальные органы полости рта.
В развитии зубов (одонтогенез) выделяют три периода:
1) закладка и обособление зубных зачатков;
2) дифференцировка зубных зачатков;
3) гистогенез тканей зуба. Первый период развития зубных зачатков тесно связан с образованием преддверия полости рта. При этом многослойный эпителий, выстилающий ротовую полость плода, образует утолщение вдоль верхнего и нижнего краев первичной ротовой щели, которое врастает в подлежащую мезенхиму. В результате образуется пластинка, которая расщепляется на две – переднюю (щечно-губную) и расположенную под углом к ней зубную пластинку. Щечно-губная пластинка вскоре расщепляется и превращается в бороздку, дающую начало преддверию полости рта, отделяя зачатки губ и щек от будущих десен. Зубные пластинки вскоре приобретают форму изогнутых дуг, соответственно форме челюстей собаки. В дальнейшем от зубной пластинки отделяются по числу будущих молочных зубов выросты – колпачки, называемые эмалевыми органами, которые открыты в глубину челюсти. Внутрь этих колпачков внедряется уплотненная мезенхима – зубные сосочки. Кроме того, мезенхима уплотняется и вокруг всего зачатка зуба, формируя его наружную оболочку, или зубной мешочек. К 20–22-му дню эмбрионального развития эмалевый орган соединяется с зубной пластинкой только с помощью тонкого тяжа эпителиальных клеток, получившего название шейки эмалевого органа. Этим заканчивается первый период развития зубов – закладка и обособление зубного зачатка, который в это время состоит из эмалевого органа, зубного сосочка и зубного мешочка. Следует заметить, что закладка зачатков различных зубов происходит не одновременно. Раньше всех закладываются зачатки нижних резцов, позднее – зачатки резцов верхней челюсти. Потом идет сильное развитие коренных зубов (рис. 6).

Рис. 6. Схема развития молочных зубов: 1 – губа, 2 – щечно-губная борозда, 3 – край нижней челюсти, 4 – зубная пластинка, 5 – зачатки молочных зубов, 6 – эмалевый орган, 7 – зубной сосочек, 8 – шейка эмалевого органа
Второй период развития зубов подразумевает развитие из первоначально однотипных клеток эмалевого органа и зубного сосочка качественно различных клеточных элементов. На наружной и внутренней поверхности эмалевого органа клетки растягиваются в один ряд и называются наружными и внутренними эмалевыми клетками.
Клетки же, находящиеся между эмалевыми клетками, раздвигаются и их протоплазматические мостики удлиняются, превращаясь в отростки. Клетки принимают звездчатую форму и соединяются отростками в синцитий. Эта ткань, внешне сходная с мезенхимой, называется пульпой эмалевого органа. Что касается внутреннего слоя клеток эмалевого органа, прилегающего к зубному сосочку и располагающегося на базальной мембране, то он приобретает цилиндрическую форму и дает начало преэнамелобластам, которые впоследствии дифферинцируются в энаме-лобласты (клетки – образователи эмали). По краю эмалевого органа эти внутренние клетки переходят в слой наружных клеток, которые лежат на наружной поверхности эмалевого органа, соприкасаясь с клетками зубного мешочка. Часть клеток пульпы эмалевого органа, прилегающих к слою преэнамелобластов, образует так называемый промежуточный слой, состоящий из 2–3 рядов плоских или кубических клеток (рис. 7).

Рис. 7. Энамелобласты: а) энамелобласты I типа с наличием микровыростов цитоплазмы; б) энамелобласты II типа с гладкой апикальной поверхностью
Одновременно с дифференцировкой эмалевого органа начинается процесс дифференцировки зубного сосочка. При этом сосочек значительно увеличивается в объеме и глубже проникает в эмалевый орган. В это время в сосочке появляются кровеносные капилляры. На поверхности зубного сосочка выделяется несколько рядов клеток с резко базофильной цитоплазмой, имеющих вытянутую форму. Эти клетки являются предшественниками клеток – образователей дентина и называются преодонто-бластами. Данный слой клеток непосредственно прилежит к внутренним эмалевым клеткам, отделяясь от них лишь тонкой базальной мембраной. В дальнейшем шейка эмалевого органа прорастает мезенхимой и постепенно рассасывается. В результате этого зубные зачатки полностью утрачивают связь с зубной пластинкой, а она в свою очередь прорастает мезенхимой и частично рассасывается. У собак сохраняются и растут лишь задние отделы зубной пластинки. Параллельно с этими преобразованиями изменяется форма зубного эмалевого сосочка и пограничных с ним слоев эмалевого органа. Их контуры точно соответствуют форме коронки развивающегося здесь в дальнейшем зуба. От последнего отходят отростки по числу корней в зубе. У различных животных при развитии многобугорчатых или складчатых зубов эмалевый орган воспроизводит соответствующие складки или бугорки. Одновременно с этими процессами в окружности зубных зачатков в мезенхиме идут активные процессы образования костной ткани челюстей. К концу первого месяца эмбрионального развития период дифференцирования зубных зачатков сменяется на третий период – период гистогенеза. В течение последнего периода развития зубов появляются основные их ткани. Следует отметить, что период гистогенеза начинается одновременно с эмбриональным развитием и заканчивается к моменту рождения щенка. В третьем периоде происходит четкое разделение клеток по своему строению. Так, внутренние эмалевые клетки, называемые адамантобластами (образователями эмали), обращенные своими концами к зубному сосочку, вырабатывают кутикулу. Последняя утолщается и принимает форму длинных палочек, превращающихся в эмалевые призмы, которые впоследствии обызвествляются в эмаль, а адамантобласты постепенно исчезают (рис. 8).

Рис. 8. Эмалевые призмы: а) на поперечном сечении, б) на продольном сечении, 1 – призмы, 2 – межпризматическое вещество
Раньше, чем эмаль, из наружных клеток зубного сосочка появляется основная зубная ткань – дентин. Эти клетки, называемые одонтобластами призматической формы, лежат непосредственно у внутренних эмалевых клеток. Сначала дентин образуется между адаманто– и одонтобластами при участии одонтобластов в виде тонкой перепонки – предентина, состоящей из ретикулиновых волокон и основного вещества (рис. 9).

Рис 9. Схема строения одонтобластов: 1 – коллагеновые волокна, 2 – ондобласты, 3 – фибропласты, 4 – ультрамикроскопическое строение одонтобластов
По мере развития эта перепонка становится толще, химический состав ее волокон изменяется, в нее врастают из одонтобластов отростки, вся перепонка пропитывается известью, и предентин превращается в дентин. Этот процесс напоминает энхондральное развитие кости. Одонтобласты остаются на внутренней поверхности дентина как постоянные клетки, а их отростки располагаются в радиальном направлении внутри него. Остальная масса зубного сосочка, особенно богатая сосудами и нервами, превращается в зубную пульпу, а зубной мешочек – в цемент. Остатки эмалевого органа сохраняются в виде тонкой оболочки, покрывающей эмаль, – кутикулы эмали. Такой сформированный молочный зуб залегает сначала в глубине челюсти, но по мере роста в длину достигает ее края и прорезывается. После этого рост продолжается, и коронка зуба полностью выступает над десной.
ГЛАВА II
АНАТОМО-ТОПОГРАФИЧЕСКИЕ ДАННЫЕ ГОЛОВЫ И ПОЛОСТИ РТА
Ротовая полость является начальным отделом пищеварительного тракта и одновременно неотъемлемой частью головы. Рассматривать строение ротовой полости и ее особенности у различных видов животных необходимо в полной взаимосвязи со строением органов и тканей головы в целом. Кровоснабжение, иннервация, постепенный переход одного вида тканей в другие, указывают на единство всех органов головы. Отделение строение рта от строения головы в целом приводит к разрыву структурной целостности одной из важнейших частей тела животного.
Возникновение и развитие заболевания в ротовой полости или в смежных областях зачастую приводят к различным нарушениям функциональной деятельности не только самой полости рта, но и большинства органов головы. Неразделимая взаимосвязь всех органов головы как единого целого позволяет распространяться заболеванию из одного участка на близлежащие части головы, а также всего организма в целом. Особенности строения черепа и его отделов необходимо учитывать при различных патологических состояниях. Ведь, учитывая породные особенности головы и ее отделов, можно смело утверждать о степени предрасположенности к тому или иному заболеванию ротовой полости.
Форма головы собаки и ее области
У различных пород собак имеется определенная форма черепной коробки. Это произошло в процессе выведения большого количества пород того или иного служебного направления. При выведении новых пород собак человек учитывал ряд служебных требований, одним из которых была особенность строения пасти животного. Это было нужно для того, чтобы собака максимально выполняла функции защиты человека, охоты на животных и чтобы сохранились декоративные особенности внешнего вида. В настоящее время у всех пород собак выделяют три формы головы (черепа) с учетом особенности строения пасти.
Brachycephalic в основном встречается у мелких и средних пород собак. Сюда относятся мопсы, пекинесы, бульдоги, боксеры и т. д. Для этого типа характерны объемистая голова и короткая широкая морда. По кинологическим стандартам у большинства пород с такой формой черепа характерным является перекус. В связи с анатомическими особенностями строения головы эта группа собак является наиболее склонной к развитию различных зубных патологий – от задержки смены зубов до предрасположенности к зубным отложениям и парадонтиту.
Меsaticephalic. Для этой формы головы характерны средней длины широкая морда и голова. По статистике к данной группе относится до 75% всех пород собак. К ним можно отнести лабрадоров, большинство овчарок, ротвейлеров, значительную часть терьеров и т. д. Для этой группы животных характерен ножницеобразный прикус, относительная устойчивость к зубным заболеваниям. Однако у этих собак значительно чаще встречаются генетические отклонения в состоянии зубной формулы.
Dolichocephalic характеризуется длинной узкой головой и такой же мордой. Сюда относятся грейхаунды, различные борзые, доберманы, салюки и др. У этой группы собак значительно реже встречаются различные заболевания зубочелюстной системы. Однако травматический фактор регистрируется часто. Постановка диагноза заболевания органов головы и полости рта, описание локализации патологического процесса, расположение тех или иных органов в определенной области головы требуют от ветеринарного специалиста знания анатомического строения головы и ее областей. Кроме того, эти знания необходимы при описании кинологом экстерьерных особенностей животного.
Строгое расположение органов на лицевой части головы, выступы кожных проекций костей черепа и их шовные соединения позволяют выделить на морде место расположения областей головы и их границы. Не следует забывать, что породная особенность черепа собаки вызывает изменение площади поверхности различных областей головы. У собак на поверхности лицевой части головы выделяют семнадцать областей. При рассмотрении этих областей особый интерес вызывает их сравнение у длинномордых и короткомордых пород (рис. 10).

Рис. 10. Области головы: а) длинномордой породы собак, б) короткомордой породы собак; 1 – теменная область (regio parietalis), 2 – лобная область (regiofrontalis), 3 – глазничная область (regio orbitalis), 4 – подглазничная область (regio inpraorbitalis), 5 – спинка носа (dordum nase), 6 – верхушка носа (regio naris), 7 – верхняя губа (labium maxillare), 8 – нижняя губа (labium mandibulare), 9 – подбородок (mentum), 10 – область верхней челюсти (regio maxillaris), 11 – область нижней челюсти (regio mandibularis), 12 – область щеки (regio molaris), 13 – область жевательного мускула (regio masseterica), 14 – околоушная область (regio paraditea), 15 – височная область (regio temporalis), 16 – скуловая область (regio zugomatica), 17 – ушная раковина (auricula)
Теменная область (regio parietalis) является верхним сводом головы. Кожная проекция теменной области повторяет границы теменной кости. Оральнее теменной области лежит лобная область, каудальнее располагается затылочная область (regio occipitalis). Латерально симметрично теменная область граничит с височной областью и ушной раковиной. У крупных длинномордых пород собак теменная область имеет более плоскую поверхность, чем у крупных короткомордых пород. Височная область (regio temporalis) – парная область, повторяющая контуры височной кости. Она лежит между глазом и ушной раковиной. Дорсальнее ее находится лобная область, вентральнее – скуловая.
У длинномордых собак височная область более узкая, чем у короткомордых. Границей лобной области (regio frontalis) служит лобная кость. Орально лобной области лежит носовая область, а аборально – теменная. Латерально лобная область граничит с глазничной и височной областями. Переход с лобной области на носовую у длинномордых собак длинный и покатистый, без резко выраженных границ. У короткомордых собак – короткий, обрывистый, на поверхности кожи формирует ямку со складками кожи. Ямка может быть смещена в носовую область. Носовая область (regio nasalis) лежит вдоль всей носовой полости. Носовая область в свою очередь делится на спинку носа (dorsum nasi) и верхушку носа (regio naris). Спинка носа представляет собой повторение контуров носовой кости, а верхушка носа покрывает хрящевой остов носа. На верхушке носа располагаются ноздри (nares) и безволосистая часть носа – носовое зеркало (planum nasale). У собак с длинной пастью на спинке носа латерально хорошо выражена боковая область носа (regio lateralis nasi). У собак с короткой пастью боковая область носа слабо выражена и представлена в виде узких полосок. У долихоцефалов спинка носа значительно длиннее, чем верхушка носа. У брахиоцефалов спинка носа короткая, широкая и по длине незначительно уступает верхушке носа.
Подглазничная область (regio infraorbitalis) – парная, располагается между глазом и щекой. Дополнительно граничит с носовой и скуловой областями. Подглазничная область покрывает основание скуловой кости. Границами данной области у глаз служит нижний край глазницы, а щек – костный шов, соединяющий скуловую кость с верхнечелюстной. Длинномордые собаки имеют подглазничную область в виде прямоугольника. У короткомордых собак подглазничная область представлена в виде узкой полоски.
Скуловая область (regio zygomatica) – парная, в основном повторяет контуры латеральной части скуловой кости и ее височного отростка. Скуловая область не имеет резких границ с соседними областями головы, за исключением области ушной раковины, где последняя формирует свои четкие границы. У всех собак скуловая область представлена в виде латеральной широкой полосы.
Глазничная область (regio orbitalis) – парная, ее формируют верхний и нижний края глазницы. В центре этой области располагается главный орган зрения – глаз или глазное яблоко (bulbus oculi). В глазничной области дополнительно выделяют две области – область верхнего века (regio palpebralis superior) и область нижнего века (regio palpebralis inferior).
Как правило, у длинномордых собак глазничная область лежит более фронтально, чем у короткомордых. Поэтому собаки с длинной пастью видят впереди незначительно лучше, чем собаки с короткой пастью. У брахиоцефалов лучше развито боковое (перископическое) зрение. Область рта (regio oralis) лежит вокруг ротовой щели. Она сверху граничит с носовой областью, а латерально с обеих сторон – с областью щек.
Область рта делится на область верхней губы (regio labialis dorsalis) и область нижней губы (regio labialis ventralis). Обе области губ на уровне 3–4-го коренного зуба соединяются спайкой (commisura labiorum), огибающей угол рта (angulus oris).
По сагиттальной плоскости область верхней губы разделена бороздкой (philtrum), которая делит данную область на две латеральные части. У большинства короткомордых собак область нижний губы по сравнению с верхнегубной областью несколько выступает вперед.
Подбородок (mentum) располагается в области резцовой части нижней челюсти и имеет одноименный костный остов. Он ограничен верхнегубной и нижнечелюстной областями. У собак с короткой пастью подбородок более плоский, чем у собак с длинной пастью.
Щечная область или щека (regio bucalis, bucca) – парная, формирует боковые стенки ротовой полости, имеет полулунную форму за счет расположения на обеих челюстях ротовой полости. Щечная область в свою очередь делится на три области: дорсально – область верхней челюсти (regio maxillaris), вентрально – область нижней челюсти (regio mandibularis) и медиально – область щеки (regio molaris). Область верхней челюсти лежит вдоль средней трети верхнечелюстной кости и костного шва, соединяющего верхнечелюстную кость со скуловой. Область нижней челюсти располагается вдоль ветви этой челюсти, от подбородка до области массетера.
Область щеки, занимающая центральное положение между двумя последними областями, начинается от 3—4-го коренного зуба и заканчивается позади последнего коренного зуба. У собак область щеки может удлиняться при сомкнутых челюстях. Особенно это отмечается у длинномордых пород. Область жевательного мускула или массетера (regio masseterica) – парная, покрывает полностью одноименную мышцу. Граничит с щечной, скуловой и околоушной областями. Имеет выпуклую форму за счет хорошо развитого массетера.
Это отмечается у собак с длинной пастью, служебного и бойцового направления. Околоушная область (regio parotidea) – парная, лежит позади области жевательного мускула и угла нижней челюсти. Дорсально граничит с областью ушной раковины.
В околоушной области находятся две крупные слюнные железы – околоушная и подчелюстная. Область ушной раковины (regio auricularis) – парная, имеет площадь, практически равную площади основания самой ушной раковины. Как правило, у вислоухих собак размеры области ушной раковины несколько меньше сравнительно с размерами этой области у собак со стоячими ушами.
Вышеперечисленные области головы объединяют в два отдела: мозговой отдел, формирующий черепную коробку, и лицевой отдел, куда входят области, образующие носовую и ротовую полости. Основой такого разделения головы служит череп, являющийся костным остовом головы. К мозговому отделу относят такие области, как затылочная, теменная, лобная, височная, глазничная, скуловая, околоушная, и область ушной раковины.
Лицевой или висцеральный отдел головы формируют следующие области: носовая, пасть, подглазничная, подбородок, щечная и область массетера. Кроме того, в лицевом отделе головы выделяют апикальный участок, или верхушечный. К нему относят область ноздрей, область верхней и нижней губы, подбородок, щечную, подчелюстную области и область жевательного мускула.
Строение ротовой полости у собаки
Ротовая полость (cavum oris) располагается в нижней части головы животного под носовой областью. В формировании полости рта принимают участие некоторые кости черепа, собственная мускулатура и ряд специальных органов, к которым относят: губы, щеки, зубы, десны, язык, слюнные железы и миндалины. Весь этот набор составных частей ротовой полости придает ей большое количество разнообразных функций (рис. 11).
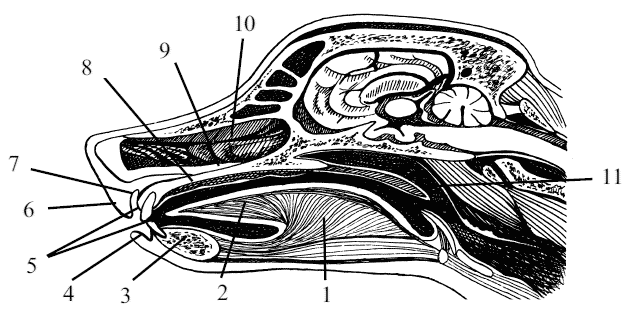
Рис. 11. Сагиттальный разрез головы собаки: 1 – тело языка (corpus linguae), 2 – кончик языка (apex linguae), 3 – нижняя челюсть (mandibula), 4 – нижняя губа (labium mandibulare), 5 – резцовые губы (dentes incisivi), 6 – верхняя губа (labium maxillare), 7 – предверие рта (vestibulum oris), 8 – ротовая полость (cavum oris), 9 – твердое нёбо (polatum durum), 10 – носовая полость (cavum nasi), 11 – мягкое нёбо (polatum molle)
Из всех функций ротовой полости необходимо выделить то, что она является начальным отделом пищеварительного тракта. В ротовой полости (пасти) происходит непосредственный контакт с кормом, ознакомление с его качеством (вкус, температура, наличие твердых составных частей, размер кормовых частиц, необходимость измельчить их или проглотить полностью и т. д.).
Получив необходимую и одновременно дополнительную информацию о характеристике корма (помимо зрительной и обонятельной), эта информация передается в головной мозг. Из головного мозга подаются команды в ротовую полость, как подготовить корм перед тем, как отправить в желудок. Одновременно мощные челюсти и крепкие зубы собаки служат орудием нападения и защиты от врагов, могут нанести большое количество травм и увечий вплоть до смерти человека или животного.
Поэтому эту особенность взял на вооружение человек для своей защиты и охоты. Пасть является одной из основных частей проявления различных эмоций животного, таких как агрессия – демонстрация оскала, страх – закрытая пасть, безразличие – пасть полуоткрыта, облизывается – ожидание порции корма и т. д. При повышенной физической нагрузке или в жаркое время года дыхание собаки осуществляется через рот – для увеличения вентиляции легких, а язык служит дополнительным органом терморегуляции. Органы ротовой полости и верхних дыхательных путей участвуют в воспроизведении различных звуков, таких как вой, лай, рычание и т. д. В пасти собака способна перетаскивать свое потомство из одного места в другое и переносить различные предметы или большие куски пищи, т. е. наблюдается «элемент руки». Ротовая полость в своем строении имеет жесткий костный остов. Он в основном образован костями верхней и нижней челюстей.
Стенки ротовой полости образованы за счет следующих органов. Твердое и мягкое нёбо (palatum durum et palatum molle) формируют верхний свод полости рта. Щеки (bucca) образуют боковые стенки. Переднюю стенку образуют губы (labia). Дно этой полости сформировано мышцами, лежащими между ветвями нижней челюсти. На дне полости рта располагается язык, который занимает почти все свободное пространство. Полость рта имеет собственный вход и выход.
Вся внутренняя поверхность стенок ротовой полости покрыта слизистой оболочкой (tunika mukosa). У собак слизистая оболочка часто пигментирована и окрашена в черный или коричневый цвета. На поверхности слизистой оболочки имеются выводные протоки больших и малых слюнных желез. В области губ слизистая оболочка рта переходит в кожу. В строении ротовой полости выделяют вход и выход из нее. Вход образован ротовой щелью (rima oris), которая находится между верхней и нижней губами. Выход из полости сформирован краем мягкого нёба и корнем языка под названием «зев» (isthmus faucium).
При сомкнутых челюстях ротовая полость распадается на два отдела: преддверие рта (vestibulum oris) и собственно ротовая полость (cavum oris proprium). Преддверие полости рта расположено между зубными аркадами с одной стороны и губами и щеками – с другой в виде щелевидного пространства подковообразной формы. У долихоцефалов и мезацефалов преддверие пасти более вытянуто, чем у брахиоцефалов. Преддверие рта в свою очередь делится на губное преддверие (vestibulum labiori) и щечное преддверие (vestibulum bucci). Граница этих двух последних частей преддверия рта является границей органов, т. е. границей губ и щек. Собственно ротовая полость спереди и с боков ограничена зубными аркадами. От носовой полости ее отделяет твердое нёбо, а от глотки – мягкое нёбо (рис. 12). Дно ротовой полости образовано межчелюстной мышцей и заполнено языком и подъязычными слюнными железами. Лишь с боков языка и под его кончиком остается щелевидное пространство – подъязычное дно ротовой полости.
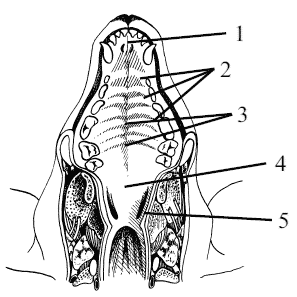
Рис. 12. Твердое нёбо и дорсальная стенка глотки собаки: 1 – резцовый сосочек (papilla incisiva), 2 – нёбные валики (rugae palatinae), 3 – нёбный шов (raphe palati), 4 – мягкое нёбо (palatinum molle), 5 – ямка миндалины (fossa tonsillaris)
Костный остов ротовой полости
Основными костями, формирующими костный остов ротовой полости, являются верхнечелюстная кость (os maхillare) и нижняя челюсть (mandibula). Кроме этих двух костей, в формировании костного остова пасти принимают участие нёбная кость (os palatinum) и резцовая кость (os incisivum).
Верхнечелюстная кость формирует верхнюю, неподвижную, жесткую часть полости рта. Специфичностью этой кости является то, что она принимает участие не только в формировании дорсальной стенки ротовой полости, но и формирует боковую стенку носовой полости (рис. 13).

Рис. 13. Сагиттальный разрез черепа собаки: 1 – лобная кость (os frontale), 2 – лобные пазухи (sinus frontalis), 3 – носовая кость (os nasale), 4 – носовая полость (cavum nase), 5 – резцовая кость (os incisivum), 6 – резцовые зубы (dentes incisivi), 7 – клык (dens canimus), 8 – премоляры (dentes premolares), 9 – нёбный отросток верхней челюсти (processus polatinus maxilae), 10 – горизонтальная пластинка нёбной кости (lamina horizontalis ossis palatini), 11 – моляры (dentes molares)
Верхнечелюстная кость граничит с рядом костей черепа – резцовой, носовой, слезной, скуловой, нёбной, сошником и вентральной раковиной. На верхнечелюстной кости собаки особо выделяют основную часть, или тело (corpus maxillae) с альвеолярным краем, нёбный отросток и носовую пластинку (рис. 14).

Рис. 14. Череп собаки с вентральной поверхности: 1 – резцовые зубы (dentes incisivi), 2 – клык (dens caninus), 3 – премоляры (dentes premolares), 4 – моляры (dentes molares), 5 – височный отросток скуловой кости (processus temporalis ossis zygomatici), 6 – хоаны (choanae), 7 – горизонтальная пластина нёбной кости (lamina horizontalis ossis polatini), 8 – большое нёбное отверстие (foramen palatinum majus), 9 – нёбная щель (fissura palatina), 10 — межрезцовый канал (canalis interincisivus), 11 — тело резцовой кости (corpus ossis incisivi)
Тело верхнечелюстной кости лежит над расположенными зубами кости, в средней ее трети. От тела кости вентрально отходит альвеолярный край. Альвеолярный, или зубной, – это край (margo alveolaris), в котором располагаются зубные луночки (alveolus dentis). На каждой половине кости имеется одна луночка для клыка и шесть луночек для коренных зубов.
Луночки отделены друг от друга перегородками. На их дне имеются альвеолярные отверстия, через которые в зуб проникают кровеносные сосуды и нервы. Позади последней каудальной луночки альвеолярный край переходит в небольшой шероховатый верхнечелюстной бугор (tuber maxillae). Медиально с челюстным бугром соединяется нёбная кость, где по месту соединения проходит нёбный канал (canalis palatinum). Он начинается со стороны клинонёбной ямки задним нёбным отверстием (foramen palatinum caudale), а впереди открывается на ротовой поверхности костного нёба большим нёбным отверстием (foramen palatinum maius). От большого нёбного отверстия вперед отходит нёбный желоб (sulcus palatinus).
Нёбный отросток (processus palatinus) медиально отходит от тела верхнечелюстной кости и соединяется по сагиттальной линии с одноименным отростком с другой стороны. Сзади он граничит с горизонтальной пластинкой нёбной кости, а спереди – с нёбным отростком резцовой кости. Нёбный отросток с пластинкой нёбной кости и одноименным отростком резцовой кости формирует костное нёбо (palatum osseum), отделяющее полость рта от полости носа.
Носовая пластинка (lamina nasalis) дорсально отходит от тела верхнечелюстной кости к носовой кости. Каудально она соединяется со слезной и скуловой костями и в виде такого соединения формирует боковую стенку носовой полости. На лицевой поверхности носовой пластинки имеется подглазничное отверстие (foramen infraorbitale). Этим отверстием заканчивается подглазничный канал (canalis infraorbitalis).
Он пронизывает толщу носовой пластинки и начинается каудально верхнечелюстным отверстием (foramen maxillare). У собак подглазничный канал короткий, особенно у брахиоцефалов, и открывается на уровне третьего коренного зуба. Этот канал служит для проведения из клинонёбной ямки на лицевую поверхность черепа одноименных артерий и нервов. В стенках канала имеются отверстия, через которые проходят сосуды и нервы к коренным зубам.
Следует отметить, что у собак с укороченной пастью отверстия подглазничного канала значительно уже, что при воспалительном процессе или нагрузке уменьшает приток крови к коренным зубам.
Около подглазничного отверстия от подглазничного канала берет начало тонкий верхнечелюстной резцовый канал (canalis maxilloincisivus), проводящий кровеносные сосуды и нервы к резцовым зубам.
У верхнечелюстной кости имеется небольшая полость или пазуха, которая у собак в отличие от других видов животных развита очень слабо. Нижняя челюсть (mandibula) состоит из двух нижнечелюстных костей, имеющих тело и челюстную ветвь. Нижнечелюстные кости соединяются по сагиттальной плоскости своими телами (рис. 15).
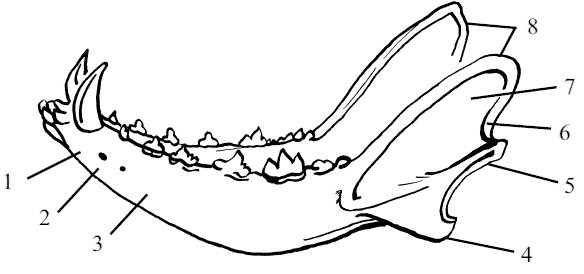
Рис. 15. Нижнечелюстная кость собаки: 1 – резцовая часть тела (pars incisiva), 2 – подбородочное отверстие (foramen mentale), 3 – коренная часть тела (pars molaris), 4 – угловой отросток (processus angularis), 5 – суставной отросток (processus articularis), 6 – челюстная вырезка (incisura mandibule) 7 – челюстная ветвь и ямка массетера (ramus mandibularis, fossa masseterica), 8 – мышечный отросток (processus muscularis)
Тело нижней челюсти (corpus mandibule) имеет в своем строении резцовую часть (pars incisiva) и коренную часть (pars molaris).
Резцовая часть имеет внутреннюю вогнутую язычную поверхность (facies lingualis) и наружную выпуклую губную, или подбородочную, поверхность (facies labialis). Обе эти поверхности сходятся в зубном крае (margo alveolaris), где расположены три альвеолы для нижних резцовых зубов с каждой стороны. Каудально от резцовых луночек имеются более крупные луночки для клыка.
Коренная часть имеет зубной край, в котором расположены семь луночек для коренных зубов. На коренной части нижней челюсти с латеральной поверхности, около соседней ее части, открывается подбородочное отверстие (foramen mentale). Этим отверстием заканчивается нижнечелюстной канал (canalis mandibularis), который на медиальной поверхности челюстной ветви имеет свое начало в виде нижнечелюстного отверстия (foramen mandibulare). От подбородочного отверстия к луночкам резцовых зубов идет резцовый нижнечелюстной канал (canalis mandibuloincisivus).
Челюстная ветвь (ramus mandibulae) направляется каудо-дорсально от заднего конца тела челюсти под углом. На латеральной поверхности угла челюсти имеется глубокая ямка жевательной мышцы, или ямка массетера (fossa masseterica).
Она служит для закрепления большой жевательной мышцы. С противоположной медиальной поверхности располагается крыловая ямка (fossa pterygoidea), которая необходима для фиксации крыловой мышцы. У собак челюстная ветвь заканчивается тремя отростками: мышечным, суставным и угловым.
Мышечный отросток (processus muscularis) выступает сверху от суставного отростка, отделяясь от него челюстной вырезкой (incisura mandibulae). Данный отросток входит в височную ямку и является местом для закрепления височной мышцы. По сравнению с другими отростками нижней челюсти мышечный отросток весьма широкий, высокий и слегка отогнут назад.
Суставной отросток (processus articularis) лежит на уровне зубного края нижней челюсти. Он снабжен поперечно поставленным суставным валиком для сочленения с суставным бугром височной кости. Суставной отросток располагается посередине, между мышечным и угловым отростками.
Угловой отросток (processus angularis) является видовой особенностью строения нижней челюсти собак. Лежит вентральнее от суставного отростка на челюстном углу. Угловой отросток служит для дополнительного закрепления мышц. Нёбная кость расположена между клиновидной и верхнечелюстной костями. Эта кость принимает участие в формировании верхнего свода ротовой полости и одновременно дна носовой полости. Как и большинство костей черепа, нёбная кость парная. Она граничит со слезной и лобной костями. Между нёбными и клиновидными костями находится выход из носовой полости в глотку – хоана (choana). На нёбной кости различают две пластинки – горизонтальную и вертикальную. Горизонтальная пластинка формирует каудальный отдел костного нёба. Назально она соединяется с нёбным отростком верхней челюсти. Каудально образует край хоаны. Вертикальная пластинка служит задним участком латеральной стенки носовой полости и своей медиальной поверхностью ограничивает хоаны сбоку. Каудально-вертикальная пластинка соединяется с крыловым отростком клиновидной кости, а назально – с верхнечелюстной костью и, таким образом, является частью стенки клинонёбной ямки (fossa sphenopalatina). Резцовая кость парная, лежит впереди верхнечелюстной кости. В ее строении различают тело, носовой и нёбный отростки.
Тело резцовой кости (corpus incisivi) уплощенное, по срединной линии срастается в одно целое, где впереди имеется зубной край с тремя луночками для резцов с каждой стороны.
Носовой отросток (processus nasalis) длинный, клинообразный, направляется к носовой кости вдоль переднего края верхней челюсти. Он ограничивает вход в костный остов носовой полости.
Нёбный отросток (processus palatinus) короткий, сильно сжат по бокам, принимает участие в образовании костного нёба. Между нёбным отростком и основанием носового отростка имеется небольшая нёбная щель (fissura palatina). В ней проходит носонёбный канал, который сообщает между собой носовую и ротовую полости.
Мышцы ротовой полости
В строении головы собаки имеется большое количество мышц. Они подразделяются на мимические и жевательные. Мимические мышцы отличаются от мышц других областей тела животного как по происхождению, так и по характеру прикрепления и функциям.
Большинство мимических мышц сосредоточено вокруг естественных отверстий в лицевой области. Мышечные пучки мимических мышц имеют круговой или радиальный ход.
Круговые мышцы выполняют роль сфинктеров, радиально расположенные – расширителей. Начинаясь на поверхности кости черепа или от подлежащих фасций головы, они оканчиваются в коже, поэтому при сокращении способны вызывать движения кожи. Жевательные мышцы по способу прикрепления одинаковы со скелетными мышцами туловища.
Они действуют на височно-нижнечелюстной сустав и приводят в движение единственную подвижную кость лицевого отдела черепа – нижнюю челюсть. Движение нижней челюсти происходит за счет того, что жевательные мышцы одним концом прикреплены к костям черепа, а другим концом – к нижней челюсти. При их сокращении пасть закрывается или открывается. Надо отметить, что большинство мимических мышц, участвующих в формировании стенки ротовой полости, у собак развиты слабо. Другое дело – более сильные и крепкие жевательные мышцы, которые получили более сильное развитие. Мышцы, формирующие стенку полости рта, в основном сконцентрированы в толще губ, щек и вдоль челюстей. Кроме формирования стенки рта, мышцы принимают непосредственное участие в выполнении различных функций пасти собаки (рис. 16).

Рис. 16. Мышцы головы собаки: а) долихоцефал, б) брахиоцефал; 1 – носогубной подниматель (m.levator nasolabialis), 2 – клычковая мышца (m.caninus), 3 – специальный подниматель верхней губы (m.levator labii superiorius proprius), 4 – наружная щечная мышца (m.malaris), 5 – круговая мышца рта (m.orbicularis oris), 6 – опускатель нижнего века (m.depressor palpebrae inferiores), 7 – глубокая часть щечного мускула (parb molaris mi. buccinat oris), 8 – двубрюшный мускул, его оральное брюшко (venter rostralis mi. digistrici), 9 – скуловая мышца (m.zygomaticus), 10 – подъязычночелюстной мускул (m.mylohyoideus), 11 – жевательный мускул (m.masseter), 12 – подкожная мышца век (m.malaris), 13 – кожная мышца шеи и головы (m.cutaneus colli), 14 – глубокий слой подкожной мышцы (m.eius partes aberrantes), 15 – нижняя челюсть (mandibula)
К мышцам губ и щек относятся следующие:
1) круговая мышца рта или губ (musculus orbicularis oris) – лежит в толще губ. Со стороны пасти она покрыта слизистой оболочкой, а снаружи – кожей. Эта мышца очень сильно срастается с кожей. Пучки мышечных волокон идут вдоль края губ. В углах рта круговая мышца переходит в щечную мышцу. В круговой мышце заканчивается ряд мышц, такие как скуловая, клыковая и резцовые мышцы. Функция – сжимают губы и закрывают ротовое отверстие;
2) резцовые мышцы, верхние и нижние (m.incisivus superior et inferior), начинаются на губной поверхности резцовой кости соответственно резцовой части нижней челюсти. Около углов рта эти мышцы незначительно уплотняются. Резцовые мышцы смещены к слизистой оболочке рта. Их окончание наблюдается в круговой мышце губ. Функция – являются антагонистами круговой мышцы рта;
3) подбородочная мышца (m.mentalis) – очень слабая мышца, которая начинается на губной поверхности нижней челюсти и заканчивается в коже подбородка. Функция – сморщивает кожу подбородка;
4) скуловая мышца (m.zigomaticus) весьма тонкая и лентообразная мышца, берущая начало от щитовидного хряща уха, идущая к углу рта и заканчивающаяся в толще круговой мышцы губ. Функция – оттягивает угол рта назад и вверх;
5) подкожная мышца лица (m.subcutaneus faciei) – очень хорошо выражена, является продолжением на голове подкожной мышцы шеи. Имея начало на последней мышце, она широко заканчивается в толще щеки, большой жевательной мышце, спайке губ и нижней губы. Функция – оттягивает угол рта назад и вниз;
6) носогубной подниматель (m.levator nasolabialis) очень широкая, пластинчатая мышца, идущая непосредственно под кожей на боковой поверхности носа. Начинается на лобной фасции, медиальном углу глаза, верхней челюсти и заканчивается на верхней губе и крыле носа. Функция – приподнимает верхнюю губу, а также расширяет ноздри носа;
7) наружная щечная мышца (m.malaris) – хорошо развита, начинается вместе с носогубным поднимателем, позади него. Оканчивается в толще щеки. Функция – тянет щеку дорсально;
8) щечная мышца (m.buccinator) – со стороны слизистой оболочки лежит непосредственно под ней, а со стороны кожи в передней своей части прикрыта подкожной мышцей губы, в задней части – массетером. Делится на поверхностный слой и глубокий. Начинается мышца от продольного сухожильного тяжа, а заканчивается на обеих челюстях и круговой мышце рта. Функция – формирует основу щеки.
К жевательным мышцам относятся следующие:
1) большая жевательная мышца, или массетер (m.masseter), – очень мощная мышца. Лежит на латеральной поверхности ветви нижней челюсти. Полностью закрывает собой ямку массетера нижней челюсти. В своем строении имеет два пласта – поверхностный и глубокий. Первый начинается сильным сухожилием на лицевом гребне, второй пласт – на скуловой дуге. Оба пласта заканчиваются в ямке массетера. Функция – сжимает челюсть;
2) височная мышца (m.temporalis) – короткая, но очень мощная мышца. Начинается от височного гребня и височной ямки, заканчивается на мышечном отростке нижней челюсти. Функция – сжимает челюсть;
3) крыловая мышца (m.pterigoideus) – находится на медиальной поверхности ветви нижней челюсти. Крыловая мышца состоит из медиальной и латеральной частей. Первая часть начинается на нёбной и крыловидной костях, идет вентро-каудально и заканчивается в крыловой ямке нижней челюсти. Крыловая латеральная часть начинается как медиальная, идет каудально и заканчивается на заднем краю ветви нижней челюсти. Функция – сжимает челюсть;
4) двубрюшковая мышца (m.digastricus mandibulae) – несмотря на название, у собак имеет одно брюшко, хотя у других видов животных – два. Она лежит между яремным отростком и вентральным краем тела нижней челюсти. Функция – опускает нижнюю челюсть.
Слизистая оболочка полости рта
Слизистая оболочка (tunica mucosa) покрывает всю внутреннюю поверхность полости рта. Такое название оболочка получила потому, что она постоянно увлажнена секретом своих желез.
Сама слизистая оболочка состоит из нескольких слоев. Наружный слой состоит из плоского многослойного эпителия, который получил название эпителиальный, или оболочка кожного типа. Под ней располагается собственно слизистая оболочка, в строении которой имеется рыхлая соединительная ткань, обильно снабженная кровеносными сосудами, нервными окончаниями и сплетениями. Просвечивающие через эпителий кровеносные сосуды придают здоровой слизистой оболочке светло-розовый оттенок. Кроме того, в слизистой оболочке залегают железы, вырабатывающие слизь для увлажнения поверхности слизистой оболочки. Под слизистой оболочкой имеется мышечный слой. В основном он представлен в виде очень тонкого слоя и поэтому дополнительно получил название «мышечная пластинка».
Мышечный слой слизистой оболочки неравномерно распределен в полости рта. Он имеется в тех местах, где слизистая оболочка способна собираться во временные складки и вновь растягиваться. В местах же, где слизистая оболочка неподвижна (десны, твердое нёбо), эта пластинка отсутствует, и основа слизистой плотно прилегает непосредственно к надкостнице. Самым внутренним слоем слизистой является подслизистый слой. Состоит он из рыхлой соединительной ткани и имеется там, где лежащая над ним слизистая оболочка способна собираться в складки. В подслизистой основе располагаются сосуды и нервы. Здоровая слизистая оболочка у собак, помимо бледно-розового цвета, очень часто бывает пигментирована от черного до коричневого оттенка. Имеются породы собак, слизистая рта которых имеет фиолетовый оттенок. Это такие породы, как шар пей и чау чау.
На своей поверхности слизистая оболочка имеет большое количество выводных протоков желез. Выводные протоки мелких желез визуально незаметны. Протоки больших желез можно обнаружить на поверхности слизистой оболочки в определенных участках пасти. Некоторые выводные протоки несколько выступают над поверхностью слизистой в виде сосочка. Так, на уровне верхнего третьего коренного зуба имеется сосочек слюнной железы.
На дне ротовой полости в щелевидном пространстве, лежащем между языком и деснами в области уздечки языка, имеются подъязычные бородавки (caruncula sublingualis) в форме небольших выростов слизистой оболочки. В этих бородавках открываются протоки подчелюстных и длиннопротоковых подъязычных слюнных желез.
На верхней челюсти по сагиттальной линии позади резцов слизистая имеет небольшое возвышение, которое получило название «резцовый сосочек» (papila incisiva). По обеим его сторонам открывается парный носонёбный канал (ductus nasopalatinus), через который ротовая полость сообщается с носовой.
По срединной плоскости твердого нёба слизистая оболочка полости рта собрана в продольную складку, называемую нёбным швом (raphe palati). Постепенно в сторону зева нёбный шов исчезает. Справа и слева от шва располагаются нёбные валики (rugae palatinae). У собак в зависимости от породы нёбных валиков – 6—10 штук. Они, как правило, дугообразные и в задней части нёба несколько сближаются. Все нёбные валики имеют неодинаковую свою высоту. Более высокие получили название «основные валики», более мелкие – «неполные валики». Позади нёбных валиков в сторону зева слизистая оболочка, заключающая в себе мышцы и железы, формирует складку – нёбную занавеску, или мягкое нёбо (palatum molle). Она отделяет ротовую полость от глотки. У собак нёбная занавеска направлена к корню языка, но не достигает его, оставляя широкий вход в глотку.
Слизистая оболочка на деснах, окружающих зубы, имеет свое определенное строение. Между зубами слизистая собрана в складку и получила название «десневой сосочек». Десневой сосочек идет от свободной части слизистой оболочки – десны, охватывающей собой шейки зубов. Свободная же часть плотно прилегает к зубам и обладает определенной подвижностью за счет большой длины волокон, связывающих слизистую оболочку с периостом челюсти. При направлении к губам свободная часть слизистой оболочки переходит в прикрепленную часть слизистой десны. Эта часть слизистой очень плотно прикреплена к периосту за счет волокон. От прикрепленной части слизистая десны переходит через четкую границу к подвижной части слизистой оболочки. Граница перехода слизистой от прикрепленной части к подвижной представлена в виде бороздки. На протяжении всего края губ слизистая ротовой полости переходит в кожу. Место перехода со слизистой на кожу у собак очень хорошо выражено и представлено в виде переходной зоны. На нижней губе в области угла пасти переходная зона очень широкая, и в этом месте край губы представлен в виде зубцов.
Язык
На дне ротовой полости располагается один весьма подвижный орган – язык (lingua). На вид мясистый, длинный, широкий, тонкий орган с отвислыми краями. При сомкнутых челюстях почти полностью заполняет полость рта, соприкасаясь при этом с твердым нёбом, деснами и зубами.
Язык принимает участие в акте глотания, приема воды, выступает как орган терморегуляции, служит для осязания и обследования корма на вкус. В щенячьем возрасте язык участвует в сосании молока.
Передняя часть языка, которая направлена к губам, является самой широкой частью органа и образует кончик, или верхушку, языка (apex linguae), а задняя, узкая и толстая часть, является его корнем (radix linguae). Между верхушкой и корнем располагается тело языка (corpus linguae) (рис. 17).
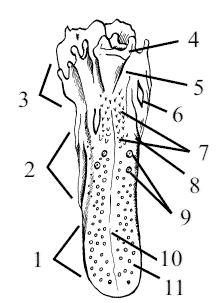
Рис. 17. Язык собаки: 1 – кончик языка (apex lingvae), 2 – тело языка (corpus lingvae), 3 – корень языка (radix linvae), 4 – надгортанник (epiglotis), 5 – язычно-надгортанная складка (plica glossaepiglottica), 6 – нёбная миндалина (tonsilla palatina), 7 – конические сосочки (papillae conicae), 8 – листовидные сосочки (papillae faliatae), 9 – валиковидные сосочки (papillae vallatae), 10 – язычный желобок (sulcus lingvalis), 11 – грибовидные сосочки (papillae fungiformes)
Кончик языка является наиболее подвижной его частью, которая при выполнении своих функций, как правило, выходит за пределы полости рта. На кончике выделяют две поверхности – дорсальную, направленную к нёбу, и вентральную, которая соприкасается с дном полости. Выделяют два боковых края, левый и правый, переходящих друг в друга на переднем конце языка. На вентральной поверхности верхушки под слизистой оболочкой находится язычный хрящ (lyssa), который представляет собой рудимент внутриязычной кости низших животных. Кроме того, язычный хрящ поддерживает на весу высунутый язык. Корень языка располагается позади коренных зубов до надгортанника. Он имеет лишь одну хорошо выраженную дорсальную поверхность.
Тело языка расположено между коренными зубами и имеет три поверхности: самую широкую дорсальную, или спинку языка (dorsum linguae), и две боковые, соприкасающиеся с язычной поверхностью коренных зубов. По срединной линии вдоль спинки языка от корня до верхушки идет продольный желоб (sulcus medianus linguae). Слизистая оболочка на дорсальной поверхности покрыта разнообразными сосочками и прочно срастается с мышцами языка. На боковых поверхностях органа слизистая более нежная, особенно на нижней поверхности кончика языка. Слизистая языка переходит с корня на мягкое нёбо и на надгортанник. С тела и кончика она продолжается на дно пасти в виде уздечки языка (frenulum linguae).
Подробного рассмотрения требуют сосочки языка. Они находятся на всей дорсальной поверхности органа. Сосочки имеют различные размеры, форму, содержат кровеносные сосуды и нервы, а, следовательно, являются проводниками вкусовой или общей чувствительности. Каждый сосочек представляет собой вырост соединительной ткани, покрытый, как и вся слизистая оболочка, многослойным плоским неороговевшим эпителием (рис. 18).
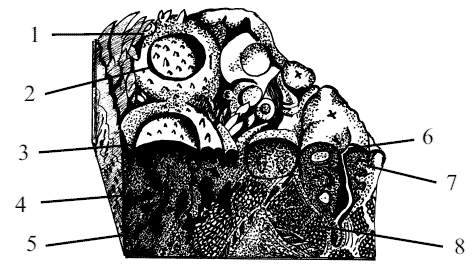
Рис. 18. Поверхность языка на границе: 1 – нитевидные сосочки (papilllae filiformes), 2 – валиковидные сосочки (papillae vallatae), 3 – вкусовые луковицы, 4 – миндалины языка, 5 – лимфатические узелки, 6 – слизистые железы, 7 – серозные железы, 8 – мышцы языка
Среди сосочков языка различают сосочки с механической функцией и со вкусовой. К сосочкам с механической функцией относят нитевидные и конусовидные сосочки, со вкусовой функцией – грибовидные, валиковидные и листовидные сосочки.
Нитевидные сосочки (papilllae filiformes) густо покрывают всю дорсальную поверхность тела и кончика языка. Они состоят из соединительнотканной основы, являющейся продолжением собственной пластинки слизистой оболочки языка и многослойного плоского эпителия, образующего наружный слой сосочка. Эти сосочки очень мягкие и визуально придают языку бархатистый вид. Нитевидные сосочки своей вершиной направлены аборально, что позволяет удерживать на поверхности языка воду и частично мелкий корм. Кончики данных сосочков представлены в виде крючка, что дает возможность животным обгладывать кости.
Конусовидные сосочки (papillae conicae) располагаются на корне языка. Как и нитевидные сосочки, они выполняют механическую функцию, но в отличие от них конусовидные сосочки способствуют лучшему продвижению корма в глотку.
Грибовидные сосочки (papillae fungiformes) выступают среди нитевидных сосочков на протяжении всей спинки языка. В отличие от нитевидных сосочков грибовидные сосочки дополнительно располагаются на кончике языка и его боковых краях; они не многочисленны, но довольно крупные. Они имеют суженное основание и расширенную верхушку. В сосочках расположено множество вкусовых почек (луковиц), к которым подходят нервы, проводящие вкусовую, осязательную и температурную чувствительность. Луковицы расположены на выпуклой части сосочков.
Валиковидные сосочки (papillae vallatae) не многочисленны, как и предыдущие сосочки (всего 2–3 пары) довольно крупные. Валико-видные сосочки помещаются на теле языка около его корня. Они окружены ровиками и валиками, где вкусовые луковицы в большом количестве находятся на боковых стенках ровиков. На дне ровиков открываются многочисленные серозные железы.
Листовидные сосочки (papillae foliatae) залегают впереди нёбно-язычной дужки в виде овального, слегка приподнятого участка. Эти сосочки разделены поперечными ровиками (бороздами) на отдельные складки – листочки. Между листочками открываются мелкие протоки серозных желез. Все вкусовые луковицы лежат в стенках ровиков. Все борозды у собак делятся на боковые, средние и крайние. Средние борозды сосочков идут отвесно, а боковые – под углом. В крайних бороздах отсутствуют луковицы. Все листовидные сосочки имеют соединительнотканную основу. Вкусовые луковицы состоят из вкусовых клеток, несущих вкусовые волоски, и поддерживающих клеток. Клетки обоих видов располагаются подобно долькам мандарина. В центре луковицы находится небольшой канал, открывающийся наружу вкусовой порой. От вкусовых клеток к головному мозгу отходят чувствительные нервы. Основную массу языка составляют мышцы, построенные из поперечнополосатой мышечной ткани. Мышечные пучки располагаются продольно, поперечно и вертикально. Такое расположение мышечных пучков позволяет языку укорачиваться, уплощаться и суживаться. Кроме того, к языку подходят мышцы от подъязычной кости и от подбородка, которые обеспечивают оттягивание языка назад, выдвигание его вперед, движение в боковые стороны.
Железы ротовой полости
В процессе своего развития у наземных животных возникла необходимость увлажнять слизистую оболочку ротовой полости и твердые пищевые массы. По этой причине возник ряд желез, которые стали вырабатывать специальный секрет – слюну, удовлетворяющий все возникшие требования и, в свою очередь, дающий преимущества пищеварительной системе.
Слюна содержит около 98–99% воды и растворенных в ней минеральных и органических веществ, пищеварительные ферменты (главным образом диастазу), витамины (С, В1, В2, РР и др.).
Из неорганических веществ в слюне содержатся: фосфаты, хлориды, бикарбонаты калия, натрия, кальция, магния, следы сульфатов, нитратов, аммиака и других веществ.
Из органических веществ слюна содержит альбумины, глобулины и муцин. За сутки общий объем слюны у собак в зависимости от породы максимально может достигать одного литра.
Поступая из слюнных желез в полость рта, слюна смешивается с бактериями и продуктами их жизнедеятельности, слущенным эпителием, остатками корма, слюнными тельцами (нейтрофильными лейкоцитами, вышедшими в полость рта через слизистую оболочку), слизью и т. д. и превращается в смешанную слюну или ротовую жидкость. Ротовая жидкость имеет показатель рН, равный 7,56.
Роль слюны огромна. Она беспрерывно омывает и увлажняет слизистую оболочку рта. Обладает антибактериальными свойствами из-за присутствия лизоцима – вещества, растворяющего бактерии.
Слюна играет важную роль в пищеварении собак. Благодаря растворению пищевых веществ слюной усиливается распознавание вкуса корма, что рефлекторно способствует усилению сокоотделения в желудке. За счет присутствия в слюне пищеварительных ферментов (главным образом амилазы) в пасти начинается расщепление крахмала до простых сахаров. Пропитываясь слюной, пищевой комок делается скользким и легко проходит по пищеводу в желудок.
Секреторная деятельность слюнных желез регулируется нервной системой. Возбуждение деятельности слюнных желез возникает при действии условных и безусловных рефлексов через рефлекторный центр слюноотделения. В этой области великим русским физиологом И.П. Павловым была проделана большая работа. И.П. Павлов также доказал высокую приспособляемость работы слюнных желез.
Для растворения и опробования потребляемого сухого корма выделяется большое количество жидкой слюны. При питье у животного слюны выделяется мало. На несъедобную, отвергаемую организмом собаки пищу выделяется много жидкой слюны, тем самым вредные для организма вещества смываются со слизистой оболочки полости рта, растворяются, нейтрализуются и выводятся из организма.
При некоторых заболеваниях животного может изменяться объем и состав слюны. При стоматитах объем выделяемой слюны может увеличиваться в 2–2,5 раза в течение суток, т. е. наступает гиперсаливация. Некоторые заболевания нервной системы, болезни слюнных желез и др. могут привести к уменьшению объема выделяемой слюны – наступает гипосаливация, что вызывает у животного сухость ротовой полости (ксеростомия).
При сахарном диабете в слюне повышается содержание сахара, при нефритах – возрастает содержание азота и т. д.
Изменение состава слюны является одной из существенных причин образования на зубах камня. Как было сказано выше, все железы ротовой полости принято называть слюнными (glandulae salyvales) по названию их секрета – слюны. По качеству отделяемого секрета слюнные железы делят на слизистые, белковые (или серозные) и смешанные. У собак, как правило, секрет слюнных желез слизистый или серозно-слизистый. В ветеринарной практике слюной называют смесь секрета всех слюнных желез в полости рта.
Слюнные железы бывают пристенные и застенные. К пристенным железам относят губные, щечные, язычные, нёбные. Они в основном мелкие, дополнительно называются «малыми» и лежат в стенках, формирующих ротовую полость. К застенным железам относят парные околоушные, подъязычную и подчелюстную. Это крупные слюнные железы, также называющиеся «большими»; они располагаются за пределами полости рта.
В основе морфологического различия пристенных и застенных желез лежит характер строения их концевых отделов, которые построены из таких же клеток, как и мелкие слюнные железы, т. е. из серозных и слизистых. Большие слюнные железы развиваются из выпячиваний эпителия стенки ротовой полости. В процессе развития они растут и распадаются на все более мелкие веточки, заканчивающиеся слепо. Окружающая эпителиальные выпячивания мезенхима превращается в соединительную ткань, концентрирующуюся как внутри, так и на поверхности желез.
Околоушная слюнная железа (glandula parotis) – очень крупная железа, находящаяся между челюстью и атлантом, вентрально от наружного слухового прохода. Железа имеет треугольно-округлую форму с выемкой для ушной раковины. Передний край железы незначительно покрывает задний край нижней челюсти. Секрет железы – серозно-слизистый. Строение паренхимы околоушной железы можно сравнить с деревом, от магистрального ствола которого отходят побеги, многократно ветвящиеся и заканчивающиеся сложными листьями. Магистральному стволу соответствует главный выводной проток, ветвями его является вся система более мелких выводных протоков, сложными листьями – концевые отделы. Между всеми этими трубчатыми образованиями находится соединительная ткань с кровеносными сосудами, лимфатическими узелками, нервами и ганглиями.
Околоушная железа имеет несколько выводных протоков от своих отдельных долек, которые постепенно сливаются и формируют общий околоушной проток (duktus parotideus). Он направляется в подчелюстном пространстве по медиальной поверхности вперед к щеке. Затем через сосудистую вырезку выходит на лицевую поверхность, поперек пересекает большую жевательную мышцу и открывается слюнным сосочком в защечном преддверии рта на уровне третьего верхнего коренного зуба. Околоушной проток выстлан двухслойным призматическим эпителием, а снаружи окружен плотной соединительной тканью.
У собак железа вырабатывает свой секрет не постоянно, периодически. При приеме корма железа функционирует особенно сильно. Во время сна или прогулки животного секрет не вырабатывается.
Подъязычная железа (gl. sublingualis) располагается в подъязычной складке слизистой оболочки дна ротовой полости, сбоку от языка. В отличие от других застенных желез, подъязычная железа состоит из двух частей: передняя ее часть называется «короткопротоковая подъязычная слюнная железа» (gl. sublingualis parvicanalaris) и задняя – «длинно-протоковая подъязычная слюнная железа» (gl. sublingualis drandicanalaris). Короткопротоковая подъязычная железа лежит медиально к боковой язычной мышце. У собаки она состоит из сильно выраженных, отделяющихся друг от друга долек. Секрет железы слизистый. Железа имеет большое количество выводных протоков, которые частично открываются на дне ротовой полости и большей частью впадают в проток длиннопротоковой подъязычной железы. Соединения протоков могут происходить в двух вариантах: выводные протоки первой железы сливаются сразу при выходе протока из второй железы либо идут вместе и сливаются до выведения в ротовую полость.
Длиннопротоковая подъязычная железа находится на двубрюшной мышце и тесно срастается с подчелюстной слюнной железой. Вторая подъязычная железа имеет хорошо выраженный большой проток (ductus sublingualis maior). Он открывается в подъязычной бородавке. Секрет железы серозно-слизистый (рис. 19).
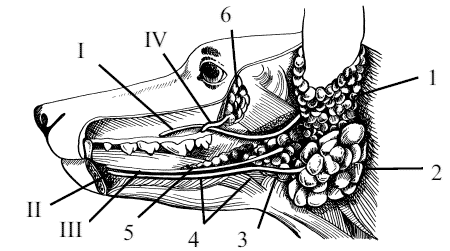
Рис. 19. Большие слюнные железы собаки: 1 – околоушная слюнная железа (glandula parotis), 2 – подчелюстная слюнная железа (glandula submadibularis), 3 – длиннопротоковая подъязычная слюнная железа (glandula sublingvatis drandicanalaris), 4 – подъязычная слюнная железа (glandula sublingvatis), 5 – короткопротоковая подъязычная слюнная железа (glandula sublingvatis parvicanalis), 6 – орбитальная железа (glandula orbitalis); I–IV – выводные протоки слюнных желез
Подчелюстная железа (gl. submandibularis) размещается в подчелюстном пространстве, вентрально от околоушной железы. Железа выделяет серозно-слизистый секрет.
По строению подчелюстная железа не имеет сильных различий с другими застенными железами. Однако имеются особенности строения паренхимы железы, которые свойственны только для нее. Например, в концевых отделах паренхимы обнаруживаются только слизистые клетки, а в других отделах клетки слизистые и серозные. В последнем случае основа концевого отдела формируется из слизистых клеток, выстланных с наружной поверхности группами серозных клеток, покрывающих концевой отдел своего рода колпачком. На гистологических срезах последний из-за характерной формы называется «серозным» полумесяцем. У подчелюстной железы имеется один выводной проток (ductus submandibularis). Проток сначала идет по переднему верхнему краю железы, затем между передней и задней частями межчелюстной мышцы и, наконец, по медиальной поверхности подъязычной железы. Он открывается, как и проток длиннопротоковой подъязычной железы, в подъязычной бородавке.
Кровоснабжение головы и органов полости рта
Функционирование любого органа или всего организма животного зависит от эффективности их кровоснабжения. Эта взаимосвязь обусловлена тем, что поступление крови в ткани обеспечивает обмен веществ, гуморальную регуляцию внутренних процессов, терморегуляцию, защиту от различных внешних воздействий и т. д.
По своему функциональному назначению кровеносные сосуды разделяются на проводящие сосуды (артерии и вены) и на питающие (капилляры). Кровеносные сосуды изолируют кровь от непосредственного соприкосновения с тканями тела, помогают сердцу приводить ее в движение и регулируют кровенаполнение органов в связи с их функцией. Стенки сосудов устроены крайне разнообразно, в строгом соответствии с выполняемыми ими функциями. В наиболее дифференцированных сосудах (артериях) различают эндотелий и добавочные оболочки – интиму, медию и адвентицию.
Эндотелий представляет собой один слой плоских клеток и является общей оболочкой не только для всех сосудов, но и для сердца.
Интима является внутренней оболочкой кровеносных сосудов, состоит из эластических элементов. Она отсутствует только в мелких капиллярах. Медиа (средняя оболочка) имеет разное строение. Она может состоять только из эластических элементов, или только из гладких мышечных клеток, или из тех и других в разном количестве, идущих в основном спирально.
Адвентиция – наружная оболочка, содержащая соединительные элементы с примесью продольных эластических и гладких мышечных волокон. Добавочные оболочки сосудов снабжены собственными сосудами и нервами. Сосуды разделяются на кровеносные и лимфатические. Они залегают в адвентиции и из нее проникают в среднюю оболочку. Вокруг артерий некоторых органов (гаверсовых каналах костей, скелетных мышцах и т. д.) имеются периваскулярные лимфатические пространства. Артериальные сосуды, по которым кровь выносится из сердца к органам, не только транспортируют кровь, но и в различной степени помогают сердцу в ее транспортировке. Диаметр артерий, толщина их стенок и кровяное давление зависят от места расположения по отношению к сердцу. Чем ближе к сердцу, тем толщина стенок сосудов, кровяное давление и диаметр артерий больше (аорта, легочная артерия). При удалении от сердца в аорте увеличивается количество отходящих от нее сосудистых ветвей, кровяное русло становится шире, и заметно падает давление крови. В результате замедляется ток крови, и соответственно изменяется строение стенок артерий. По строению стенок различают артерии эластического, переходного и мышечного типа. В артериях эластического типа основным структурным материалом является эластическая ткань в виде мембран. Поэтому аорта может растягиваться до 30% выше нормы и выдерживает нагрузку, в 20 раз превышающую обычную. Растянутые стенки сосуда, возвращаясь к норме, оказывают давление на кровь и таким образом пассивно проталкивают ее на периферию. Артерии переходного типа характеризуются тем, что по мере удаления от сердца в них уменьшается количество эластических элементов и увеличивается количество мышечных. На этом основании различают эластическо-мышечный и мышечно-эластический тип строения артерий.
Артерии мышечного типа наиболее удалены от сердца, и диаметр их сравнительно небольшой. Сокращение мышечных элементов в стенках артерий активно оказывает давление на кровь и помогает сердцу проталкивать кровь благодаря спиральному ходу волокон. Перед переходом артерий в капилляры их добавочные оболочки истончаются, и в ближайших к капиллярам сосудах – артериолах – имеется, помимо эндотелия, лишь один слой гладких мышечных клеток.
Капилляры – тончайшие, микроскопических размеров питающие сосуды. Они соединяют артериолы и венулы и, помимо проведения крови, регулируют кровенаполнение органов и тканей. В соответствии с их основной питающей функцией стенка капилляров состоит из одного эндотелия. Лишь в крупных капиллярах снаружи от эндотелия находятся основная мембрана и особые клетки – перициты, которые, как и клетки эндотелия, способны сокращаться, вследствие этого кровь в капиллярах может временно не поступать.
Диаметр капилляров незначительный. Наиболее крупные капилляры встречаются в печени, костном мозге, в зубной пульпе, а наиболее мелкие – в головном и спинном мозге. Кровь от периферии к сердцу течет по венам. Стенки вен, особенно медиа, тонкие. За счет этого просвет вен более крупный, чем у артерий, но при отсутствии крови вены спадаются. Число клапанов в венах значительно больше, особенно в тех венах, в которых кровь течет в направлении, обратном действию силы тяжести. Прочное соединение вен с фасциями способствует тому, что при своей работе мышцы не только сдавливают вены, но и расширяют их, насасывая в них кровь (жевательные мышцы).
Основной артериальной магистралью для головы является парная общая сонная артерия (arteria carotis communis), начинающаяся неодинаково у различных животных от плечеголовной артерии. У собаки обе общие сонные артерии самостоятельно отходят одна за другой – сначала левая, затем правая. На своем пути от плечеголовной артерии до впадения в область головы парная общая сонная артерия разветвляется на мышцы шеи, пищевод, трахею, гортань, а также в щитовидную железу. Каждая общая сонная артерия в области затылочно-шейного сустава делится на внутреннюю сонную артерию и наружную сонную артерию.
Внутренняя сонная артерия (а. carotis interna) лежит непосредственно позади более толстой затылочной артерии и направляется в черепную полость для питания головного мозга.
Наружная сонная артерия (а. carotis externa) проходит медиально от околоушной слюнной железы. Она делится на следующие артерии: затылочную, язычную, наружную челюстную, жевательной мышцы, большую ушную и поверхностную височную. Далее она переходит во внутреннюю челюстную артерию.
Затылочная артерия (а. occipitalis) подходит впереди внутренней сонной артерии. Обеспечивает кровью одноименную область головы, соседние мышцы, головной мозг, область атланта.
Язычная артерия (а. lingualis) направляется в язык, сначала по медиальной поверхности основной язычной мышцы, затем по латеральной поверхности подбородочно-язычной мышцы, называется «глубокой язычной артерией» (а. profunda linguae).
Наружная челюстная артерия (а. maxillaris externa) идет к сосудистой вырезке нижней челюсти, а по ней выходит на лицевую поверхность черепа. Перед выходом на лицевую поверхность от нее отходит подъязычная артерия. На лицевой поверхности наружная челюстная артерия называется «лицевой артерией» (а. facialis), которая слабо развита и делится на верхнюю и нижнюю губные артерии. Она дополнительно кровоснабжает язык, межчелюстное пространство и слюнные железы.
Наружная челюстная и лицевая артерии у различных пород собак развиты неравномерно. Величина их, по-видимому, зависит от строения пасти (длинномордые и короткомордые), от положения головы по отношению к шее (Б.Д. Шульц).
Артерия жевательной мышцы (а. masseterica) очень хорошо развита, идет вдоль каудального края челюсти непосредственно в массетер. Большая ушная артерия (а. auricularis magna) достигает основания ушной раковины и делится на три ветви: латеральную, среднюю и медиальную. Все ветви анастомозируют друг с другом по краю ушной раковины. Поверхностная височная артерия (а. temporalis superficialis) берет начало в области челюстного сустава и направляется в височную область. Питает кровью соседние органы, околоушную слюнную железу и мышцы век. Внутренняя челюстная артерия (а. maxillaris interna) берет начало от наружной сонной артерии, являясь одновременно ее продолжением, в месте ответвления поверхностной височной артерии. Она проходит медиально через крыловой канал клиновидной кости, где сильно разветвляется. Из всех артерий, отходящих от внутренней челюстной артерии, особенно сильно развиты: клинонёбная, нёбная и подглазничная (рис. 20).
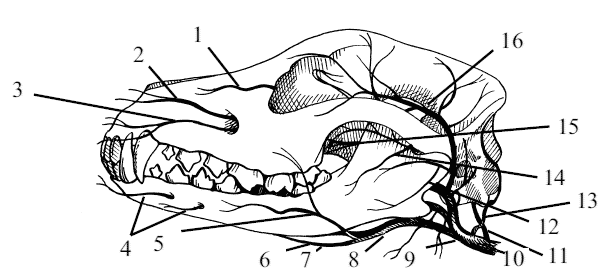
Рис. 20. Скелетотапия артерий головы собаки: 1 – артерия нижнего века (a. malaris), 2 – дорсальная ветвь подглазничной артерии (ramus dorsalis a. infraorbitalis), 3 – вентральная ветвь подглазничной артерии (ramus ventralis a. infraorbitalis), 4 – подбородочные артерии (a. mentalis), 5, 7 – лицевая артерия (а. facialis), 6 – подъязычная артерия, 8 – язычная артерия (а. lingualis), 9 – наружная сонная артерия (а. carotis externa), (a. sublingvalis), 10 – общая сонная артерия (a.corotis communis), 11 – внутренняя сонная артерия (а. carotis interna), 12 – поперечная лицевая артерия (a. transversa faciei), 13 – затылочная артерия (а. occipitalis), 14 – жевательная артерия (а. masseterica), 15 – верхнечелюстная артерия (а. maxillaris), 16 – поверхностная височная артерия (а. temporalis superficialis)
От внутренней челюстной артерии отходят следующие:
1) нижняя зубная артерия (а. alveolaris mandibulae) – идет вместе с одноименной веной и нервом в нижнечелюстной канал. Как до погружения в канал, так и в самом канале отдает множество ветвей, которые кровоснабжают поперечную мышцу нижней челюсти, коренные зубы, клыки, резцы и подбородочную область;
2) средняя артерия мозговых оболочек (а. meningea media) – направляется в черепную полость через овальное отверстие;
3) глубокая височная артерия (а. temporalis profunda) – идет в височную мышцу;
4) наружная глазничная артерия (а. ophthalmica externa) – дугообразно идет в решетчатое отверстие и разветвляется в твердую мозговую оболочку, слизистую оболочку лабиринта решетчатой кости, глазное яблоко, слезные железы и область лба;
5) щечная артерия (а. bucinatoria) – слаборазвитая артерия, крово-снабжающая область щеки;
6) подглазничная артерия (а. infraorbitalis) – с одноименным нервом и веной направляется в подглазничный канал. В канале отдает ветви во все верхнечелюстные зубы. При выходе из подглазничного отверстия подглазничная артерия питает кожу и мышцы лицевой области;
7) малая нёбная артерия (а. palatina minor) – направляется в мягкое нёбо;
8) большая нёбная артерия (а. palatina maior) – проходит через нёбный канал в твердое нёбо до резцовой кости. По пути разветвляется в верхнюю челюсть и слизистую оболочку носовой полости;
9) клинонёбная артерия (а. sphenopalatina) – в сопровождении одноименных нервов и вены проходит через клинонёбное отверстие в слизистую оболочку носовой полости, где питает ее латеральные стенки и носовую перегородку.
При рассмотрении кровообращения головы и органов ротовой полости – на что нужно обратить внимание – это особенности сосудистой сети периодонта.
Сосуды периодонта относятся в основном к внутренним артериям, которые проникают в луночку зуба. Это осуществляется, как было сказано выше, за счет ответвления от внутренней челюстной артерии подглазничной артерии (зубы верхней челюсти) и нижней зубной артерии (зубы нижней челюсти). От последних двух артерий отходят зубные артерии, количество которых соответствует количеству зубов животного (рис. 21).
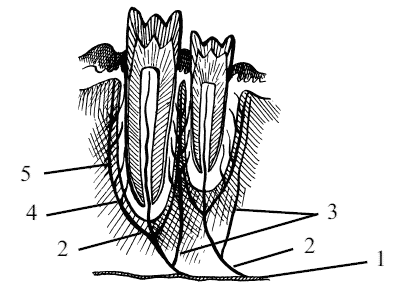
Рис. 21. Схема кровоснабжения периодонта: 1 – нижняя зубная артерия (a. alveoralis mandibulae), 2 – зубная артерия (a. dentalis), 3 – межзубная артерия (a. interalveolaris), 4 – ветвь междузубной артерии (rami interalveolaris), 5 – артерия периодонта (a. periodontalis longitudinalis)
Сосуды, питающие периодонт, представляют собой своеобразные выросты, дивертикулы челюстной кровеносной системы. Эти выросты – разветвления интраоссальных (внутрикостных) артерий – пронизывают альвеолу и впадают в периодонт. В результате этого альвеола имеет целый ряд канальцев, по которым проходят многочисленные сосуды, артериальные веточки, а вместе с ними и вены. Значительно меньшее количество сосудистых разветвлений поступает в периодонт из артерий, снабжающих пульпу, т. е. входящих в апикальное (верхушечное) отверстие, и из артерий, снабжающих десну (рис. 22).
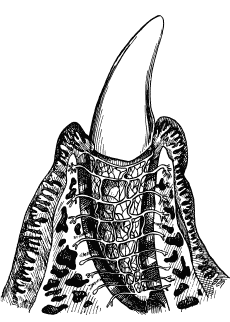
Рис. 22. Клык собаки. Сосудистая сеть в периодонте
Таким образом, основная масса сосудов направляется в периодонт из кости через боковую стенку альвеолы. Сосудистая сеть периодонта крайне богата. Как правило, по бокам периодонта у апикального отверстия и у краев альвеолы наблюдается образование сосудистых клубочков. Эти клубочки похожи на клубочки сосудов почки.
Сосудистые клубочки, или петли, в периодонте лежат в больших щелях, которые окружены концентрическими волокнами соединительной ткани, напоминающими капсулу. Функция этих клубочков, по мнению ряда авторов, состоит в том, что, помимо питания тканей, они противостоят давлению, которое падает на периодонт во время смыкания зубов, т. е. акта жевания. Это создается благодаря многочисленным анастомозам между магистральными сосудами периодонта, что позволяет быстро перераспределять кровь, как в самом периодонте, так и вокруг него. Дополнительно к этому изменяется напряжение волокон периодонта с изменением конфигурации межволокнистых промежутков. В результате создаются условия для расширения или сжатия сосудов.
Сосуды периодонта связаны и с пульпарными сосудами (через добавочные корневые отверстия). Знание этого обстоятельства является существенным для понимания возможных путей распространения инфекции.
Нужно отметить, что богатая кровеносная система периодонта создает благоприятные условия для всасывания инфекционного и токсического материала.
Заслуживает внимания расположение самих сосудов, их прохождение по канальцам костной стенки альвеолы.
Сами канальцы, таким образом, образуют периваскулярные пространства для жидкостей, в избытке переполняющих перио-донтальную щель.
Костная оболочка зубной лунки, которую можно представить в виде плотной сорочки, в которой лежат сосуды, сама по себе может стать проводником инфекции из периодонтальной щели в стенку альвеолы и дальше. Известно, что там, где этих канальцев особенно много, где они создают определенную ноздреватость компактной пластинки альвеолы, чаще наблюдается проникновение инфекции, например, как у верхних резцов по губной поверхности.
Лимфатическая система головы
В процессе эволюции к кровеносной системе появилось функциональное дополнение в виде лимфатической системы. Проникая во все уголки тела, кровь должна не только обеспечивать процесс обмена веществ, но и следить за протеканием их на нужном уровне, а также следить за защитой всех частей организма.
Функции, недостающие у кровеносной системы, но позволяющие ей максимально переносить питательные вещества, защищать организм от болезнетворных агентов, выполнять функцию кровообразования и многое другое – все это дополнительно берет на себя лимфатическая система. Гармоничное единство этих двух систем, дополняющих друг друга, позволяет организму вполне успешно существовать.
Лимфатическая система морфологически является в основном придатком краниальной полой вены, а функционально дополняет кровеносную систему.
Лимфатическая система выполняет следующие функции:
1) отводит избыток жидкости из ткани в кровь;
2) резорбирует из тканей коллоидные растворы белковых веществ;
3) резорбирует из кишечника жиры;
4) очищает лимфу от посторонних частиц, микроорганизмов и токсинов;
5) выполняет кроветворительную функцию (развитие лимфоцитов в лимфатических узлах).
В строении лимфатической системы выделяют лимфу, лимфатические сосуды, протоки и лимфатические узлы.
Лимфа (lympha) – жидкость, которая состоит из плазмы, лимфы и форменных элементов. Количество лимфы колеблется в зависимости от разных причин. Около 2/3 веса тела животного приходится на жидкость: кровь (5—10%) и лимфу (55–60%), включая тканевую жидкость и связанную воду. У собаки за сутки через грудной проток выделяется лимфа в количестве 20–25% веса тела.
Лимфа образуется следующим образом. Из межклеточных пространств тканевая жидкость всасывается в лимфатические капилляры и там превращается в лимфу, содержащую форменные элементы – лимфоциты, которые продуцируются в связанных с лимфатической системой лимфатических узлах. Лимфа всегда течет от периферии тела к его центру. Главный из лимфатических сосудов – грудной проток – впадает в краниальную полую вену. Таким образом, лимфа проходит через кровь и в кровь возвращается. Лимфатические сосуды разделяются на лимфатические капилляры, интраорганные и экстраорганные лимфатические сосуды и лимфатические протоки. В этих сосудах много клапанов, позволяющих лимфе продвигаться лишь в одном направлении. Это продвижение осуществляется в результате сдавливания сосудов фасциями, мышцами и другими органами. Лимфатические капилляры построены из одного эндотелия. От кровеносных капилляров они отличаются более крупным просветом, неравномерной толщиной стенки, способностью к растяжению и наличием слепых отростков в виде пальцев перчатки. Лимфатические капилляры всюду сопровождают кровеносные капилляры; они отсутствуют там, где нет кровеносных капилляров, а также в центральной нервной системе, в органах, построенных из ретикулярной ткани, в склере глазного яблока, в хрусталике и в плаценте. Лимфатические сосуды имеют, помимо эндотелия, дополнительные оболочки: интиму, медию и адвентицию. Диаметр сосудов незначительный, стенки с большим количеством парных клапанов, прозрачные, в силу чего на препаратах лимфатические сосуды трудно различимы, если они не наполнены лимфой.
Как правило, лимфатические сосуды впадают в областные (региональные) лимфатические узлы, которые находятся в определенных местах тела животного. Однако в литературе отмечено немало случаев, когда лимфатические сосуды не подчиняются отмеченной закономерности и впадают или в грудной лимфатический проток, минуя лимфатические узлы, или даже непосредственно в вены. Этим фактам придается исключительное значение при распространении инфекции или злокачественных образований. К числу основных лимфатических сосудов относятся: лимфатический грудной проток, правый лимфатический ствол, трахеальные, поясничные и кишечные протоки. Интраорганные, или приводящие, лимфатические сосуды очень мелкие и образуют большое количество анастомозов. Экстроорганные, или отводящие, лимфатические сосуды более крупные, делятся на поверхностные и глубокие. Поверхностные лимфатические сосуды идут радиально в направлении центрально расположенных лимфатических узлов. Глубокие лимфатические сосуды проходят в сосудисто-нервных пучках. Кроме того, в системе органов лимфообращения выделяют:
1) лимфатические щели – находятся между клетками многослойного эпителия и в основном в рыхлой соединительной ткани;
2) лимфатические пространства – делятся на периваскулярные (вокруг кровеносных сосудов) и периневральные (вокруг периферических нервных волокон);
3) лимфатические синусы – в виде замкнутых трубок, которые имеются в ворсинках тонкого отдела кишечника, в желудке и в толстом отделе кишечника;
4) лимфатические полости – лежат в различных органах (глазное яблоко, пульпа зуба, капсула сустава, мозг и т. д.). Из большинства этих полостей берут начало лимфатические капилляры, переходящие затем в лимфатические сосуды. Последние переносят лимфу в лимфатические узлы, а из них лимфа перекачивается в крупные лимфатические протоки.
К лимфатическим образованиям относятся также миндалины, солитарные фолликулы и их конгломераты (пейеровы бляшки), заложенные в слизистой оболочке кишечника. Лимфатические узлы (в ед. ч. lymphonodus) – областные (региональные) органы из оформленной ретикулярной ткани, вставленные по ходу лимфатических сосудов, выносящих лимфу из определенных органов или частей тела животного.
Располагаясь в определенных местах тела животного по пути движения лимфы по сосудам в основные протоки, лимфатические узлы выполняют три основные функции: фильтрацию лимфы от посторонних примесей (механических частиц, фрагментов клеток, микроорганизмов и их токсинов), кровообразование (размножение лимфоцитов) и вырабатывание антител. В лимфатических узлах выделяют паренхиму – из фолликулов с фолликулярными тяжами и лимфатические синусы – краевой и центральный, соединительнотканный остов – из капсулы и отходящих от нее трабекул.
Форма лимфатических узлов в основном бобовидная с небольшим углублением – воротами узла. Через эти ворота выходят из узла выносящие лимфатические сосуды и вена, а входят артерии и нервы. Так называемые приносящие лимфатические сосуды входят в узел по всей поверхности лимфатического узла.
Величина лимфатического узла у собак в зависимости от породы колеблется от 0,2 до 12 см. Число узлов достигает 60.
В строение головы собаки входит большое количество различных лимфатических образований, такие как миндалины, лимфатические узелки, узлы и т. д. Из больших лимфатических узлов на голове выделяют четыре группы: околоушной, подчелюстной, медиальный заглоточный и заглоточный латеральный (рис. 23).

Рис. 23. Лимфатические узлы головы: 1 – околоушный лимфатический узел (ln. parotideus), 2 – медиальный заглоточный лимфатический узел (ln. petropharyngeus medialis), 3 – подчелюстной лимфатический узел (ln. mandibularis)
Околоушной лимфатический узел (ln. parotideus) находится вентрально от челюстного сустава, у каудального края челюсти, под околоушной слюнной железой. Длина лимфатического узла до 2,5 см. Собирает лимфу с органов и тканей головы. Отток лимфы осуществляется в заглоточный медиальный лимфатический узел. Подчелюстной лимфатический узел (ln. mandibularis) лежит в подчелюстном пространстве под кожей, каудально от сосудистой вырезки и латерально от углового отростка нижней челюсти, впереди от подчелюстной слюнной железы. У собаки 2–5 узлов величиной 1–5,5 см. Лимфа из ротовой и носовой полостей, языка, слюнных желез проходит подчелюстной лимфатический узел и устремляется в заглоточный медиальный лимфатический узел.
Медиальный заглоточный лимфатический узел (ln. retropharyngeus medialis) расположен дорсально от глотки рядом с одноименным лимфатическим узлом другой стороны. Длина узла до 1,5–8 см, в зависимости от породы собаки. Лимфа попадает в этот узел из носовой полости, слюнных желез, нижней челюсти, глотки, пищевода и гортани. Отток лимфы в трахеальный лимфатический проток.
Заглоточный латеральный лимфатический узел (ln. retropharingeus lateralis) встречается только у 30% собак и, как правило, у длинномордых пород. Длина его 0,2–0,4 см. Лежит в области крыловой ямки атланта, под околоушной слюнной железой. Собирает лимфу из ротовой полости, нижней челюсти, ушной раковины, слюнных желез, лимфатических узлов головы, мышц и костей шеи. Отток лимфы идет в передние шейные лимфатические узлы.
Заслуживает особое внимание лимфоснабжение периодонта. Если кровоснабжение периодонта является интенсивным, то поступление лимфы менее развито. Однако быстрое распространение воспалительных процессов в полости рта тесно связано с поступлением лимфы в периодонт. Лимфатические сосуды периодонта сообщаются как с близкорасположенными, так и с более удаленными от них областями полости рта собаки. Лимфа отводится из периодонта в подъязычные, подчелюстные и околоушные лимфатические сосуды. Лимфатические капилляры рыхлой соединительной ткани периодонта несут лимфу в собирательные лимфососуды, одни из которых идут вместе с венами к десне, а другие – к альвеолярной стенке.
Снабжение лимфой периодонта резцов и клыков связано с сосудами языка и дна ротовой полости, нижних премоляров – с лимфососудами нижнечелюстного канала, а нижних моляров – с лимфососудами мягкого нёба. Лимфа периодонта верхних моляров отводится в околоушные лимфатические узлы. Как видно из сказанного, с органов ротовой полости лимфа собирается в основную массу лимфатических узлов головы. Это указывает на то, что на пути проникновения различных антигенов или продуктов воспаления стоит мощный барьер, который не позволяет всему этому проникнуть в организм. Однако при активно протекающих острых или хронических воспалительных процессах в полости рта, когда идет сильный натиск инфекции, этот барьер может не выдержать. Микроорганизмы, их токсины и продукты распада тканей начинают проникать в организм, вызывая его заражение, приводящее впоследствии к общему заболеванию.
Иннервация головы
Функцией нервной системы является управление деятельностью различных систем и аппаратов, составляющих целостный организм, координирование протекающих в нем процессов, установление взаимосвязей организма с внешней средой. Нервы проникают во все органы и ткани, образуют многочисленные разветвления, имеющие рецепторные (чувствительные) и эффекторные (двигательные, секреторные) окончания, и вместе с центральными отделами (головной и спинной мозг) обеспечивают объединение всех частей организма в единое целое. Деятельность нервной системы, по словам И.М. Сеченова, носит рефлекторный характер. Рефлекс (reflexus – отраженный) – это ответная реакция организма на то или иное раздражение (внешнее или внутреннее воздействие), которая происходит при участии центральной нервной системы. Организм животного, обитающий в окружающей его внешней среде, взаимодействует с ней. Среда влияет на организм, и организм в свою очередь соответствующим образом реагирует на эти влияния. Протекающие в самом организме процессы также вызывают ответную реакцию. Таким образом, нервная система обеспечивает взаимосвязь и единство организма и среды.
Нервную систему принято подразделять топографически на центральную и периферическую нервную систему, а функционально – на соматическую, висцеральную, или парасимпатическую, и сосудистую, или симпатическую, т. е. по типу тех органов, на которые она оказывает свое влияние. К центральной нервной системе (ЦНС) относят спинной и головной мозг, расположенные в позвоночном канале и в черепной полости. К периферической нервной системе (ПНС) относят все нервы, т. е. все периферические проводящие пути, которые состоят из чувствительных и двигательных нервных волокон. Они соединяют рецепторные аппараты с центральной нервной системой, а последнюю, через специальные эффекторные аппараты, с исполнительными органами – мышцами и железами. Соматическая нервная система связана с рецепторами, воспринимающими раздражения из внешней среды, и действует на скелетную мускулатуру. Висцеральная, или парасимпатическая, нервная система связана с внутренними раздражителями и действует на мышечные элементы и железы внутренних органов.
Сосудистая, или симпатическая, нервная система также связана с внутренними раздражителями, но действует на сердечно-сосудистую систему, обслуживающую в первую очередь обмен веществ в органах. В связи с характером функций соматическую нервную систему называют также «произвольной» и противопоставляют ей парасимпатическую и симпатическую нервную систему как более или менее непроизвольные «автономные».
Иннервация всех органов головы осуществляется за счет 12 пар черепно-мозговых, или головных, нервов (nn. cerebralis). Одни из них являются чисто чувствительными нервами, начинаются на периферии и передают раздражения к соответствующим центрам, находящимся в основном в среднем или ромбовидном мозге. Другие, наоборот, оказываются чисто двигательными эффекторными нервами. Они передают возбуждения от центров, расположенных в головном мозге, на периферию. Наконец, третьи из черепно-мозговых нервов являются смешанными, как и спинномозговые нервы, и в их составе имеются как чувствительные, так и двигательные волокна. Почти все черепно-мозговые нервы, за исключением I и VIII пар, получают симпатические волокна от краниального шейного симпатического узла (рис. 24).
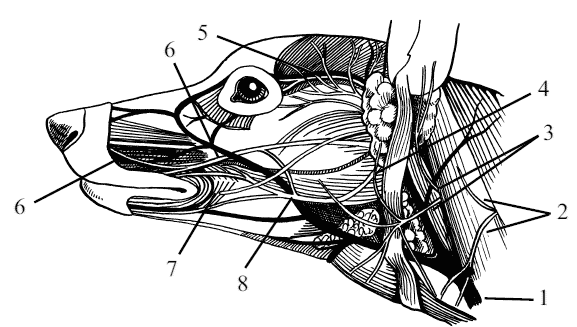
Рис. 24. Нервы головы после удаления кожных мышц: 1 – наружная яремная вена (v.ingularis externa), 2 – III шейный нерв (n. cervicalis III), 3 – II шейный нерв (n. cervicalis II), 4 – кожная ветвь лицевого нерва (ramus colli ni. facialis), 5 – векоушной нерв (n. auriculpalpebralis), 6 – дорсальный щечный нерв (ramus buccalis dorsalis ni. facialis), 7 – соединительная ветвь между щечными нервами (ramus communicans inter ramos buccales), 8 – вентральный щечный нерв (ramus buccolis ventralis ni. facialis)
I пара. Обонятельный нерв (n. olfactorius) – чувствительный, формируется нейтринами обонятельных клеток, расположенных в слизистой оболочке обонятельной области носовой полости собак. Собираясь группами, нейтриты образуют обонятельные нити, входящие через продырявленную пластинку в обонятельные доли конечного мозга (рис. 25).
II пара. Зрительный нерв (n. opticus) – чувствительный. Формируется нейтритами клеток сетчатки глаза. Проходит в черепную полость через зрительное отверстие. В желобе перекрестка правый и левый нервы образуют перекрест зрительных нервов, входящих в мозг в области промежуточного мозга.
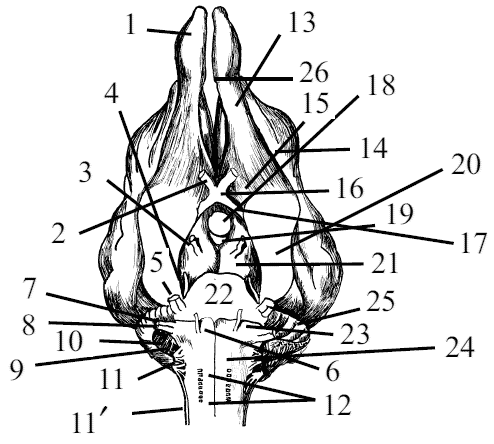
Рис. 25. Базальная поверхность головного мозга: 1 – обонятельная луковица (bulbus olfactorius), 2 – зрительный нерв (n. opticus), 3 – глазодвигательный нерв (n. oculomotorius), 4 – блоковый нерв (n. irochlearis), 5 – тройничный нерв (n. trigeminus), 6 – отводящий нерв (n. abducens), 7 – лицевой нерв (n. intermediofacialis), 8 – равновеснослуховой нерв (n. vestibulocochlearis), 9 – языко-глоточный нерв (n. glossopharyngeus), 10 – блуждающий нерв (n. vagus), 11 – добавочный нерв (n. accessorius), 11′– спинномозговой корень добавочного нерва (radix spinalis ni. accessorii), 12 – подъязычный нерв (n. hypoglossus), 13 – обонятельный тракт (pedunculus olfactorius), 14 – обонятельная борозда (sulcus rhinalis lateralis), 15 – латеральная ямка (fossa lateralis), 16 – зрительный перекрест (chiasma opticum), 17 – зрительный тракт (iractus opticus), 18 – гипофиз (hypophysis), 19 – сосцевидное тело (corpus mamillare), 20 – грушевидная доля (lobus piriformis), 21 – ножка большого мозга (crus cerebri), 22 – мост (pons), 23 – трапециевидное тело (corpus trapezoideum), 24 – пирамида продолговатого мозга (pyramis medullae oblongatae), 25 – мозжечок (cerebellum), 26 – продольная щель (fissura longitudinalis cerebri)
III пара. Глазодвигательный нерв (n. oculomotorius) – двигательный, который отходит от ножек большого мозга. Из черепной полости выходит через глазничную щель и входит двумя ветвями в прямые мышцы глаза. Этот нерв обеспечивает движение глазного яблока вверх, вниз, внутрь и вращение в нижне-боковом направлении.
IV пара. Блоковый нерв (n. trochlearis) – двигательный, выходит из переднего мозгового паруса между ножками большого мозга и мозгового моста через глазничную щель в глазницу и разветвляется в дорсальной косой мышце глаза. Этот нерв обеспечивает вращение глаза в верхне-внутреннем направлении.
V пара. Тройничный нерв (n. trigeminus) – смешанный. Является самым мощным из черепно-мозговых нервов. Место, где он находится, называется мозговым мостом. Общий его ствол образован двумя отдельными корнями (дорсальным – чувствительным и вентральным – двигательным). В свою очередь тройничный нерв делится на три нерва: глазничный, верхнечелюстной и нижнечелюстной. Последние в свою очередь делятся на отдельные нервы и ветви. Глазничный нерв (n. ophtalmicus) выходит через глазничную щель вместе с нервами III, IV и VI пар, с которыми включен в так называемое общее влагалище, образованное твердой мозговой оболочкой. Является чувствительным нервом для слезной железы, кожи лба, верхнего века и слизистой оболочки обонятельной области носовой полости, куда проходит через решетчатое отверстие. Глазничный нерв в свою очередь делится на четыре нерва: слезный, лобный, носоресничный и подблоковый.
Верхнечелюстной нерв (n. maxillaris) – тоже чувствительный. Выходит из черепной полости через круглое отверстие и содержит парасимпатический ганглий. Данный нерв в свою очередь делится на скуловой, подглазничный и клинонёбный. Скуловой нерв идет в нижнее веко. Подглазничный нерв направляется с одноименной артерией в подглазничный канал, где отдает зубные (альвеолярные) ветви для коренных зубов и перед выходом из канала – ветвь для премоляров и резцов. После выхода из канала подглазничный нерв делится на ветви, которые иннервируют кожу спинки носа, слизистую оболочку передней части носовой полости и верхнею губу. Клинонёбный нерв направляется в клинонёбную ямку, где на нем лежит клинонёбное сплетение и парасимпатический ганглий. При выходе из круглого отверстия клинонёбный нерв делится на три нерва (аборальный носовой, большой и малый нёбные нервы), которые иннервируют слизистую оболочку носовой перегородки, вентральный и средний носовые ходы, вентральную раковину, верхние резцы, твердое и мягкое нёбо.
Нижнечелюстной нерв (n. mandibularis) – смешанный. Из черепной полости выходит через овальное отверстие. Чувствительные его волокна разветвляются в коже подбородка, нижней губы, щеки, в слизистой оболочке щек, нижней губы, передних двух третей языка, дна ротовой полости, деснах, в грибовидных сосочках языка. К слизистой оболочке языка, дну ротовой полости и десне волокна подходят в составе язычного нерва, который отделяется от нижнечелюстного нерва перед погружением его в нижнечелюстной канал. Через нервную ветвь – барабанную струну, которая соединяет лицевой нерв (VII пара) с язычным, из первого во второй переходят нервные волокна к грибовидным сосочкам языка и парасимпатические волокна к подчелюстной и подъязычной железам.
Двигательные его ветви иннервируют жевательные мышцы: большую жевательную (жевательный нерв), крыловую (крыловой нерв), височную (глубокие височные нервы), а также межчелюстную мышцу и оральное брюшко двубрюшной мышцы (межчелюстной нерв), затем, он вступает в нижнечелюстной канал, как альвеолярный нерв он иннервирует своими зубными ветвями нижнечелюстные коренные и резцовые зубы. Заканчивается альвеолярный нерв переходом в подбородочный нерв при выходе его из подбородочного отверстия. Последний иннервирует слизистую оболочку и кожу нижней губы, а также всю область подбородка.
VI пара. Отводящий нерв (n. abducens) – двигательный, отходит от продолговатого мозга сзади мозгового моста. Из черепной полости он выходит в глазницу через глазничную щель вместе с нервами III, IV пары и одним нервом V пары. Разветвляется в мышцах, оттягивающих глазное яблоко, и в латеральной прямой глазной мышце.
VII пара. Лицевой нерв (n. facialis) – смешанный. Он отходит от боковой поверхности продолговатого мозга и покидает черепную полость через наружное отверстие лицевого канала, расположенного в каменистой кости.
Вкусовые и секреторные волокна лицевого нерва доходят до грибовидных сосочков языка и подчелюстной и подъязычной желез в составе язычного нерва (V пара). Двигательные ветви его иннервируют всю лицевую мускулатуру (губ, щек, век, носа и ушей), а также аборальное брюшко двубрюшной мышцы и мышцы ушной раковины.
VIII пара. Слуховой, или равновесно-слуховой, нерв (n. acusticus) – чувствительный. В отличие от других нервов этой группы слуховой нерв не выходит из черепной полости. В продолговатый мозг он входит через внутренний слуховой проход рядом с лицевым нервом. Образован нерв нейтритами улиткового (спиральный узел внутреннего уха) и вестибулярного (вестибулярный узел внутреннего слухового прохода) ганглиев внутреннего уха. Первые оканчиваются в ядрах, находящихся в дне четвертого мозгового желудочка, и относятся к органам равновесия, вторые – в ядрах продолговатого мозга и являются составной частью органа слуха.
IX пара. Языко-глоточный нерв (n. glossopharyngeus) – смешанный. Из черепной полости он выходит через рваное отверстие и далее следует вдоль большой ветви подъязычной кости и наружной челюстной артерии. Его чувствительные ветви расположены в слизистой оболочке глотки, нёбной занавески и корня языка, в валиковидных и листовидных вкусовых сосочках. Двигательные ветви нерва иннервируют расширитель глотки. От него ответвляется барабанный нерв, несущий парасимпатические волокна к околоушной и щечным железам.
X пара. Блуждающий нерв (n. vagus) – смешанный. В отличие от других черепно-мозговых нервов блуждающий нерв покидает область головы и направляется в полости туловища животного. Он выходит из черепной полости через задний край рваного отверстия и направляется вдоль шеи через грудную полость в брюшную полость. По ходу своего движения он условно делится на шейную, грудную и брюшную части. Кроме чувствительных и двигательных волокон, блуждающий нерв содержит в себе большое количество парасимпатических волокон. Они иннервируют слизистую оболочку пищеварительного тракта, органов дыхания, а также контролируют их работу. Кроме того, вагус участвует в работе сердца, регулирует кровяное давление.
XI пара. Добавочный нерв (n. accessorius) – двигательный. Выходит через задний край рваного отверстия и направляется в трапециевидную, плечеголовную и грудинно-головную мышцы.
XII пара. Подъязычный нерв (n. hypoglossus) – двигательный. Выходит из черепной полости через подъязычное отверстие. Иннервирует большую часть мышц языка и подъязычной кости.
ГЛАВА III
СТРОЕНИЕ ЗУБОЧЕЛЮСТНОЙ СИСТЕМЫ
Знание анатомо-топографических особенностей строения и функции зубочелюстной системы необходимо для правильного понимания вопросов профилактики и лечения различных стоматологических заболеваний у собак. Нормальное функционирование зубной системы возможно лишь в том случае, если зубы расположены в правильном порядке, имеют соответствующий здоровый вид, прилегающие ткани в надлежащем качестве, животное хорошо принимает корм. Все это можно определить в том случае, если знать строение всего жевательного аппарата. Знание зубочелюстной системы необходимо не только ветеринарным специалистам, но кинологам-экспертам для определения экстерьерной особенности собаки, заводчикам различных пород, а также и владельцам домашних питомцев.
Общие понятия, терминология
В описании строения зубочелюстной системы сложились специальные понятия и термины, которые применяются только в стоматологии.
Все они признаны Международной системой классификации терминов как в медицине, так и в ветеринарии.
Зубы представляют собой закрепленные в ячейках или альвеолах верхней и нижней челюстей клиновидные или столбовидные образования.
Зубная система у собак дифференцирована на три типа зубов – резцы (incisives), клыки (canines) и коренные зубы. Последние в свою очередь делятся на ложнокоренные зубы, или премоляры (praemolares), и настоящие коренные, или моляры (molares). Все они располагаются в строго определенной последовательности, следуя друг за другом.
На резцовой кости верхней челюсти находятся резцы. За ними идут клыки, затем премоляры и моляры. Последние три группы располагаются на верхнечелюстной кости. Такая же последовательность зубов имеется и на нижней челюсти, где все зубы лежат на нижнечелюстной кости.
Ряд зубов на каждой челюсти называют зубной аркадой (arcus dentalis maxillais et mandibularis).
Общее число зубов обозначается зубной формулой:
Она показывает в виде дроби число резцов, клыков, премоляров и моляров на одной стороне по сагиттальной линии верхней и нижней челюстей. У собак в I C P M числовом выражении зубную формулу можно записать следующим образом:
Зубная формула типична не только для каждого вида животного, но и для молодого и взрослого животного.
Возрастная особенность зубной формулы заключается в том, что в периоде эволюции в зубной системе появилась смена зубов. В начале появляются молочные зубы, которые заменяются на постоянные. Особенность молочного периода зубов в том, что в это время отсутствуют моляры и зубная формула будет писаться без них:
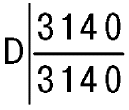
В зубной формуле буквы Р и D появились от латинских терминов постоянных и молочных зубов (dentes permanentes et decidue).
Как видно из зубной формулы собаки, постоянных зубов у нее с каждой стороны – 21 и молочных – 16, а всего постоянных зубов – 42 и молочных – 32 зуба.
В зависимости от соприкосновения коронок между собой и с различными органами ротовой полости на зубах различают ряд поверхностей:
1) жевательная, или окклюзионная, располагается на верхушке зуба. На этой поверхности происходит механическая обработка корма. Она хорошо развита на молярах и соприкасается с зубами-антагонистами противоположной челюсти;
2) губная, наружная, или вестибулярная, – боковая поверхность коронки резцов, клыков и первых премоляров, которая соприкасается с губами;
3) щечная, аналогичная губной поверхности, но, как правило, имеется на последних премолярах и молярах. Четкой границы между губной и щечной поверхностями практически нет;
4) язычная, или оральная, находится на внутренней боковой поверхности всех зубов, которая соприкасается с языком;
5) контактные, или апроксимальные, поверхности располагаются между зубами, за счет которых они соприкасаются между собой. Все апроксимальные поверхности, обращенные к центру зубной дуги, называются «медиальными», а в противоположную сторону, т. е. от центра, называются «дистальными».
На всех поверхностях зуба можно определить наиболее выпуклую часть. Линия, соединяющая наиболее выпуклые части зуба на всех его поверхностях, называется экватором. Свою классификацию имеют резцы, которые делятся на зацепы, находящиеся в центре, средние, располагающиеся между зацепами и последними резцами по бокам и окрайк, которые соприкасаются апроксимальными поверхностями с клыками. Резцы у собак от зацепа к окрайку увеличиваются. Первый премоляр нижней аркады называется «волчьим зубом». Первые коренные зубы по 4-й в верхней аркаде и по 5-й в нижней увеличиваются; самые большие коренные зубы называются «секущими». Все они трехзубчатые и сжаты с боковых сторон. Последние два моляра имеют много бугорков. Число корней от 1 до 3. Молочные резцы по величине значительно меньше постоянных и с ростом челюстных костей расходятся. Молочные клыки меньше постоянных, они сильно заострены и более вогнуты. Каждый зуб имеет определенные размеры. У коронки зуба принято различать высоту, ширину и толщину. Высота коронки зуба – расстояние от бугра жевательной поверхности до уровня шейки зуба. Ширина зуба – расстояние между апроксимальными поверхностями. Жевательная поверхность зубов уже, чем их пришеечная часть. Толщина зуба – это его вестибулооральный размер.
Основная форма коронки зуба у собак трапециевидная, т. е. основание коронки широкое, а верхушка более узкая. Несколько другая форма коронок у моляров – вытянутая эллипсоидная. Зубы прилежат один к другому, образуя выпуклыми поверхностями коронок контактные пункты. Контактные пункты расположены близко к жевательной или режущей поверхности зубов. Контактные пункты укрепляют зубной ряд при нагрузке на отдельные зубы и предохраняют десневой край с апроксимальных сторон зубов от травмирования его кормом. Зубы собак, в отличие от зубов других животных, не соприкасаются своими коронками (исключение – последние коренные зубы). Промежутки между ними представлены в виде треугольников, вершина которых обращена к десневому краю, основание – к режущей части коронки зуба. Зубной ряд верхней челюсти несколько наклонен вперед и наружу. Это положение обусловливает веерообразное расположение коронок и сближение корней, которые располагаются по дуге меньшего эллипсоида, чем дуга коронок зубов. Зубной ряд нижней челюсти характеризуется тем, что резцы и клыки располагаются более перпендикулярно по отношению к альвеолярному отростку, а коренные зубы несколько наклонены в полость рта. Такой наклон зубов ведет к соотношению, обратному тому, которое наблюдается у зубов верхней челюсти, а именно: корни зубов имеют веерообразное расхождение, и коронки зубов расходятся. В результате этого корни зубов образуют дугу большую, чем кривая, проходящая через верхушки коронок. Закономерность изменения величины и высоты коронок зубов на нижней челюсти такая же, как и на верхней челюсти. Наклонное расположение зубов друг к другу обусловлено их анатомической формой: язычные поверхности коронок уже щечных, коронки зубов наклонены к языку, корни зубов – к щеке. Кроме того, моляры наклонены коронками вперед, а корнями – дистально, что препятствует сдвигу зубного ряда назад. Такое расположение зубов в зубном ряду придает ему значительную устойчивость.
Описанное типичное расположение коронок и корней зубов по отношению к альвеолярному гребню дает основание различать у собак внутреннюю и наружную альвеолярные дуги. Первая проходит по верхушкам корней зубов. Вторая – по режущим и жевательным поверхностям коронок зубов. Первая характеризует величину альвеолярного гребня, вторая – величину зубной дуги. В основном у большинства пород собак на верхней челюсти внутренняя альвеолярная дуга меньше наружной. Внутренняя альвеолярная дуга свободно вписывается в наружную. На нижней челюсти соотношения величин внутренней и наружной альвеолярных дуг иные. Здесь внутренняя дуга больше наружной. Наружная дуга свободно вписывается во внутреннюю. Таким образом, в ортогнатическом (ножницеобразном) прикусе при наличии всех зубов на челюстях альвеолярная дуга верхней челюсти меньше альвеолярной дуги нижней челюсти. Разница в величине альвеолярных дуг особенно резко проявляется при аномальных прикусах, полной потере зубов и последующей атрофии альвеолярных отростков и тел беззубых челюстей. В зависимости от строения пасти собаки форма зубной аркады различна. Особенно это заметно в области резцов и клыков. У долихоцефалов зубная аркада особенно вытянута, имеет удлиненно-овальную форму. Мезацефалы имеют средней длины широкую зубную аркаду. У брахиоцефалов зубная дуга короткая и широкая. Если у долихоцефалов и мезацефалов площадка резцов представлена в виде полулунной формы, то у брахиоцефалов резцовая площадка имеет более плоский вид и большие межзубные резцовые промежутки.
Строение зуба
Зубы – органы ротовой полости, выполняющие различные функции, главной из которых является механическая обработка корма. Общий план структуры зубов характерен для обеих генераций (молочной и постоянной). Анатомически в зубе различают коронку, шейку и корень.
Коронкой зуба (corona dentis) называется та часть его, которая выдвигается над десневым краем. Коронка представляет основную рабочую часть зуба. Между коронками зубов имеются межзубные пространства, которые прикрыты десневыми сосочками. Функция этих сосочков заключается в предотвращении попадания частиц корма в пространства между медиальными и дистальными поверхностями коронки зуба. В результате ряда изменений, происшедших в процессе филогенеза, у собак коронки зубов приобрели различную форму – гомодонтная (одинаковозубая) зубная система стала гетеродонтной (разнозубой). Постепенное изменение формы зуба и его частей продолжается и в настоящее время в зависимости от меняющихся условий содержания и различных факторов внешней среды. Основные формы коронок у собак следующие: лопатообразная (резцы), конусообразная (клыки), цилиндрическая двубугорковая (премоляры или бикуспидаты) и цилиндрическая многобугорковая (моляры). Шейкой зуба (collum dentis) называется место перехода коронки в корень, скрытое под десневым краем. Она соединяет эти две части зуба и обозначается в виде перехвата между ними. У шейки заканчивается эмалевый покров, и эмалевая оболочка (кутикула) соединяется с внутренней эпителиальной выстилкой десневого края. Таким образом создается непрерывность покровных тканей тела, выполняющих функцию внешнего барьера. Образование шейки зуба связано с необходимостью разделения рабочей части зуба (коронки) с фиксирующей частью (корнем). Это позволяет увеличивать физическую нагрузку на зубы при вертикальном жевании и снизить травматический фактор на десну вследствие более плотного прилегания слизистой оболочки к зубам. Слизистая, обхватывающая зубы, находится как бы под защитой зубов при давлении на них, направленном от верхушки коронки к ее основанию. Корнем зуба (radix dentis) называется та его часть, которая погружена в альвеолу челюсти. Корень плотно соединен с надкостницей (периодонтом). Основная функция корня зуба – фиксация и опора всего зуба. В отличие от коронки и шейки, которые у зуба единичны, корень представлен в двух, трех и в большем количестве. Одиночный корень является наиболее простым из так называемых истинных корней; появление нескольких корней – результат усложнения исходной формы истинного корня. Внутри коронки зуба находится полость, которая в корнях переходит в каналы, открывающиеся на вершинах корней отверстиями. Полость повторяет форму коронки зуба (рис. 26).
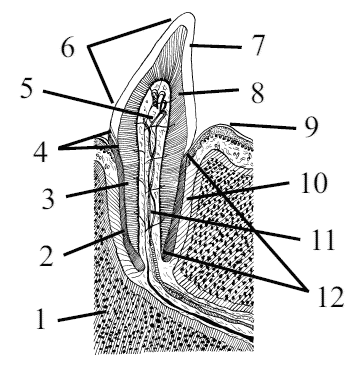
Рис. 26. Скелет зуба: 1 – кость, 2 – цемент, 3 и 8 – дентин, 4 – шейка, 5 – пульпа, 6 – коронка, 7 – эмаль, 9 – край десны, 10 – периодонт, 11 – канал, 12 – корень
В состав зуба входят мягкие и твердые ткани. К мягким тканям относится пульпа, заполняющая полость коронки и каналы корней, и периодонт, соединяющий корень зуба с альвеолой. К твердым тканям зуба относятся эмаль, дентин и цемент. Основную массу зуба в области коронки, шейки и корней составляет дентин, который ограничивает собой полость коронки зуба и каналы корней. Поверхность дентина коронки покрыта эмалью, а дентин корня – цементом. Комплекс опорно-удерживающих тканей зуба (цемент, периодонт, костная альвеола и десна) носит название пародонт.
Эмаль зуба
Эмаль зуба (enamelum) является самой твердой тканью организма собаки, покрывающей коронку зуба в виде колпачка. Наибольшей твердостью и вместе с тем хрупкостью обладают поверхностные слои эмали.
Ее твердость постепенно уменьшается по направлению к дентино-эмалевой границе. Толщина эмали в разных отделах коронки неодинакова.
Наиболее толстый слой эмали – в местах наибольшей механической нагрузки, т. е. на уровне жевательных бугров. По сравнению с постоянными зубами слой эмали молочных зубов значительно тоньше и не бывает больше 1 мм. Толщина эмали у постоянных зубов варьирует от 1,3–1, 6 мм на резцах, 1,9–3,2 мм на клыках и до 3,2–3,6 мм на коренных зубах в зависимости от различных пород.
Толщина слоя эмали и степень ее минерализации отражаются на цвете эмали. Молочные зубы имеют меньшую толщину эмали, чем постоянные, и низкую минерализацию. Время их нахождения в полости рта незначительное, поэтому они выглядят более белыми, чем постоянные. На 96–97% эмаль состоит из минеральных солей. Из них 84% составляет гидроксиапатит (фосфорнокислый кальций), 8% углекислый кальций, 4% – фтористый кальций, 1,5% – фосфорнокислый магний, 1,2% приходится на органическую основу эмали и 3,8% – на воду, связанную и свободную. Органические вещества представлены на 50% белками (триглицеридами, холестерином, лецитинами). Имеются также следы углеводов, в том числе гликозаминогликанов.
Эмаль представляет собой обызвествленный секрет эпителиальных клеток – энамелобластов. Эмаль состоит из эмалевых призм и соединяющего их межпризматического вещества.
Эмалевые призмы являются основными структурно-функциональными единицами эмали. Они представляют собой тонкие удлиненные образования толщиной от 3 до 6 мкм, проходящие через всю эмаль. Длина эмалевых призм различна в разных отделах коронки. В большинстве случаев у собак это достигается за счет собрания эмалевых призм в пучки, имеющие волнообразный S-образный ход. Возможно, что это адаптивное приспособление способствует сохранности эмали при воздействии значительных механических нагрузок (рис. 27).
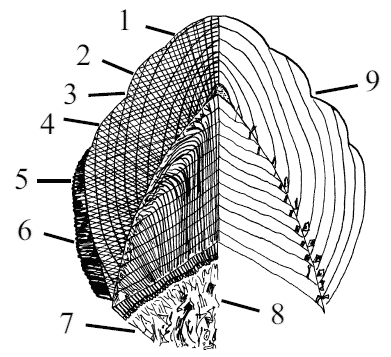
Рис. 27. Схема отложения эмали и дентина в процессе развития зуба: 1 – эмалевые призмы, 2 – линии Ретциуса, 3 – межпризматическое вещество, 4 – кутикула эмали, 5 – редуцированный эмалевый эпителий, 6 – энамелобласты, 7 – одонтобласты, 8 – пульпа зуба, 9 – перикиматии
Эмалевые призмы располагаются под прямым углом к дентино-эмалевой границе, т. е. в основном в радиальном направлении. В области жевательных бугров они идут параллельно длинной оси зуба, а на боковых поверхностях коронки постепенно перемещаются в плоскость, перпендикулярную длинной оси зуба. У молочных зубов в шейке и центральной части коронки эмалевые призмы лежат почти горизонтально. На жевательных участках коронки расположение эмалевых призм одинаковое у молочных и постоянных зубов. По ходу каждой эмалевой призмы чередуются светлые и темные полоски с интервалом в 4 мкм. Они создают поперечную исчерченность в каждой призме и отражают суточный ритм в отложении солей кальция в процессе развития эмалевых призм и различную интенсивность их обызвествления.
При неравномерном поступлении в организм молодого растущего животного различных минеральных солей, в том числе кальция и фосфора, у постоянных зубов формируются призмы различной формы: овальной, гексозональной, аркадообразной и т. д. Кроме этого, идет неравномерное обызвествление. Части призм, обызвествляющиеся раньше других, становятся твердыми и сдавливают более мягкие части призм. Диаметр призм возрастает в 2 раза от дентиноэмалевой границы к поверхности, так как наружная поверхность значительно шире внутренней.
Эмалевые призмы состоят из органической основы и связанных с ней кристаллов гидроксиапатита.
Органическая основа, или органический гелеобразный матрикс, представляет собой трехмерную белковую сеть, состоящую из тонких филаментов (типа промежуточных) и аморфного вещества. Энамело-бласты выделяют белки матрикса образующейся эмали. Среди белков эмали выделяют протеины двух классов – амелогенины и энамелины. В петлях белковой сети располагаются кристаллы гидроксиапатита. Между кристаллами имеются микропоры, хорошо выраженные у щенят, но не превышающие в диаметре 1,5–3 нм. В микропорах содержится эмалевая жидкость. Кристаллы имеют вид шестигранных палочек с оптической осью, параллельной длине кристалла. Вокруг кристаллов имеется гидратная оболочка толщиной около 1 нм. Различают воду эмали – кристаллизированную (связанную с кристаллами воду) и свободную воду эмали в микропорах (эмалевая жидкость). Их соотношение и количество в разных слоях эмали и в разные периоды ее функционирования определяют величину электросопротивляемости эмали, в конечном итоге обеспечивая трофику и транспорт веществ в эмали, равновесие процессов деминерализации и реминерализации. Оптические оси кристаллов гидроксиапатита и эмалевых призм обычно совпадают.
Периферическая зона эмали с более высоким содержанием белков у взрослых собак представляет собой узкий слой эмали, лишенной призм. Он относится к так называемой апризматической эмали.
Кристаллы гидроксиапатита располагаются здесь без строгой ориентировки, рыхло, в виде гравиеобразных отложений. Этот слой является периферической частью эмалевых призм и образуется на заключительном этапе развития эмали, когда утрачиваются отростки энамелобластов. Апризматическая эмаль имеется только у постоянных зубов.
К апризматической эмали, кроме ее наружной зоны, относится и внутренняя, располагающаяся около дентино-эмалевой границы. Эта зона эмали формируется в самом начале ее развития, когда еще не образовались отростки энамелобластов. Вместо призм здесь обнаруживаются мелкие кристаллы гидроксиапатита, расположенные беспорядочно. Что касается вопроса о способах соединения эмалевых призм у собак, то по нему нет единого мнения. Некоторые авторы объясняют прочность эмали проникновением кристаллов гидроксиапатита из одной призмы в другую и формирующимися при этом зубчатыми контактами. Другие авторы полагают, что призмы соединяются между собой с помощью межпризматического вещества. Кристаллы в межпризматическом веществе располагаются перпендикулярно к кристаллам гидроксиапатита призм. Межпризматическое вещество отличается от призм менее упорядоченным расположением филаментов органической матрицы и меньшей обызвествленностью, которая, однако все же больше, чем в периферических, наружных участках эмалевых призм. Это подтверждается характерным развитием кариозного процесса у животных, захватывающего сначала периферическую часть призм, потом межпризматическое вещество и в последнюю очередь – центр призмы. Меньшую прочность межпризматической эмали подтверждают частые случаи ее трещин, обычно не затрагивающих призмы.
Эмаль очень прочно соединена с дентином. Это свойство обеспечивается за счет дентино-эмалевой границы. Она имеет неровный фестончатый вид, поскольку выпуклости эмали вдаются в углубления в поверхностном слое дентина. В области границы выявлено наибольшее количество органического вещества в виде фибриллярных структур, проникающих из одной ткани в другую. Эмаль в области дентино-эмалевой границы, как и в наружной зоне эмали, является наименее минерализованной и наиболее проницаемой. Поверхность эмали покрыта органической оболочкой – кутикулой. Она представлена двумя слоями: внутренним и наружным.
Внутренний (первичная кутикула) представляет собой гомогенный слой гликопротеинов толщиной 0,5–1,5 мкм, секретирующийся на последних этапах развития эмали энамелобластами. Наружный слой кутикулы – вторичная кутикула толщиной около 10 мкм – образуется при прорезывании зуба из эпителиальных клеток зубного эмалевого органа. В дальнейшем он остается лишь на боковых поверхностях, а на жевательной – стирается. При этом на поверхности зуба образуется так называемая пелликула – тончайшая органическая постоянно регенерирующаяся пленка. В ее состав входят белково-углеводные комплексы, образующиеся из слюны при взаимодействии ее с эмалью. Кроме того, в пелликуле имеются и иммуноглобулины.
Пелликула плохо стирается при жевании, но при сильной механической нагрузке на зуб она удаляется и вновь восстанавливается через несколько часов. Пелликула играет важную роль в обменных процессах поверхностных слоев эмали, ее проницаемости. Она через два часа после собственного удаления с зуба начинает образовываться заново в виде беловатого зубного налета. Зубной налет образуется из комплексов слущенных эпителиальных клеток, заселенных микроорганизмами и продуктами их жизнедеятельности, связанными с полисахаридами и гликопротеинами слюны. Зубной налет у собак способствует образованию зубного камня со всеми вытекающими последствиями. В основе существования эмали лежат два основных процесса: деминерализация и реминерализация, которые в норме четко сбалансированы между собой. Нарушение одного из звеньев этого процесса неизбежно влечет за собой деструктивные изменения в строении эмали и ее целостности.
Дентин
Дентин (dentinum) составляет основную массу зуба. С филогенетической точки зрения дентин является первой тканью зуба, которая появляется в ходе гистогенеза. У собаки дентин в области коронки снаружи покрыт эмалью, а в области корня – цементом. В норме дентин никогда непосредственно не соприкасается с внешней средой. По своим свойствам, химическому составу и структуре он напоминает грубово-локнистую костную ткань, но отличается большей твердостью и отсутствием клеток. Клетки (одонтобласты) в сформированном зубе находятся в периферическом слое пульпы и посылают в дентин лишь свои отростки.
В связи с этим дентин и пульпа с ее одонтобластическим слоем составляют единый структурно-функциональный комплекс. В состав дентина входят неорганические, органические вещества и вода. Зрелый дентин содержит 70–72% минеральных солей, представленных преимущественно (свыше 60%) гидроксиапатитом – фосфорнокислым кальцием и магнием с небольшим количеством фтористого кальция, 1% углекислого кальция, 1,4% углекислого натрия. Органическую основу дентина (20–26%) образует в основном белок – коллаген I типа, а также некоторое количество протеогликанов, гликозаминогликанов и жиров (2%); 10% приходится на воду. По прочности дентин превосходит цемент и костную ткань. Подстилая эмаль коронки, дентин препятствует растрескиванию хрупкой, хотя и более твердой эмали.
Дентин представлен обызвествленным основным веществом с коллагеновыми волокнами, пронизанными дентинными канальцами с отростками одонтобластов, так называемыми волокнами Томса (рис. 28).
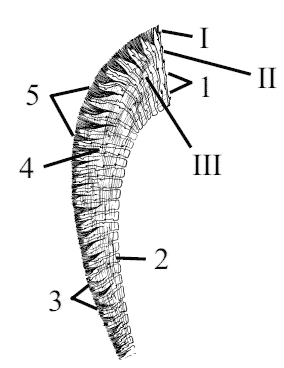
Рис. 28. Схема расположения волокон и дентинных канальцев: 1 – дентинные канальцы, 2 и 4 – тангенциальные (эбнеровские) волокна основного вещества дентина, 3 и 5 – радиальные (корфовские) волокна; I, II, III – наружная, средняя и внутренняя зоны дентина
Дентинные канальцы имеют вид тонких трубочек диаметром порядка 1–4 мкм. У крупных пород собак могут встречаться гигантские трубочки диаметром от 5 до 40 мкм. Канальцы идут радиально от пульпы зуба к эмали или цементу и создают исчерченность дентина. Диаметр канальцев шире во внутренних отделах дентина и постепенно уменьшается по направлению кнаружи. В норме просвет дентинных канальцев, так называемых периодонтобластических пространств, целиком заполнен отростком одонтобласта.
Последний окружен дентинной тканевой жидкостью и сопровождается в начальных отделах нервным волокном и, возможно, нервным эфферентным окончанием, проникающим на несколько микрометров из пульпы в предентин и дентин и влияющим на активность одонтобластов.
Отростки одонтобластов, являясь продолжением их тел, содержат структуры цито скелета, лизосомы, пузырьки, окаймленные и гладкие, различные вакуоли, митохондрии. Часто в предентине внутренних отделов и в самих наружных отделах дентина от основных отростков отходят боковые ветви. Эти боковые ветви вновь разделяются и контактируют с ветвями отростков соседних одонтобластов. Подобная система действующих контактов может осуществлять передачу ионов и питательных веществ, а также являться путем распространения инфекции при кариозном процессе у собак и, соответственно, способствовать более обширному воздействию на пульпу.
Промежутки между стенкой дентинных канальцев и отростками одонтобластов заполнены дентинной жидкостью, которая по составу белков сходна с плазмой и содержит также липопротеины и фибронектин. Образуется она путем транссудации из капилляров пульпы. Вместе с отростками одонтобластов дентинная жидкость участвует в переносе различных веществ из пульпы в дентин и эмаль, а с другой стороны, представляет собой пути проникновения различных микроорганизмов.
Дентин с большим количеством дентинных трубочек имеет высокую проницаемость, что в свою очередь отражается на быстром реагировании пульпы в ответ на повреждение дентина. В дентинных трубочках животных, особенно во внутренних отделах дентина, иногда могут наблюдаться единичные необызвествленные интратубулярные фибриллы. Основное вещество дентина, окружающее снаружи дентинные канальцы, более уплотненное и однородное, отличается более высокой степенью минерализации (перитубулярный дентин), чем в промежутках между ними (интертубулярный дентин). На внутренней стороне канальца перитубулярный дентин переходит в тончайшую пленку органического вещества, богатого гликозамино-гликанами, – пограничную пластинку, электронно-плотную мембрану (мембрану Неймана). В перитубулярном дентине очень мало органических веществ. При кариозном поражении зуба у собак деминерализация дентина приводит к увеличению проницаемости дентина за счет более быстрого разрушения перитубулярного дентина, чем интертубулярного. Наибольшая толщина перитубулярного дентина у дентино-эмалевой границы – 750 нм, при средней толщине 44 нм у пульпарного края трубочки. Очень тонок перитубулярный дентин в щенячьем возрасте. Интертубулярный дентин, сформированный в эмбриогенезе ранее, чем перитубулярный, содержит преимущественно обызвествленные коллагеновые волокна.
Дентинные канальца S-образно изогнуты, лишь в корне зуба они почти прямые и идут перпендикулярно к оси зуба. В толщине дентина канальцы и отростки одонтобластов, находящиеся в них, делятся на боковые ветви, анастомозирующие между собой. Особенно это явление выражено у дентино-эмалевой и дентино-цементной границы, где каждый каналец делится на несколько терминальных ветвей. Вдоль неровного фестончатого хода дентино-эмалевой границы некоторые отростки одонтобластов проникают в эмаль и, постепенно истончаясь, заканчиваются между эмалевыми призмами. При этом отдельные канальцы образуют на своих концах колбообразные утолщения, получившие название «эмалевых веретен». Больше всего их в области жевательных бугорков коренных зубов.
У собак количество дентинных канальцев на единицу площади дентина неодинаково в разных его отделах. В коронке их больше, чем в корне. Причем чем ближе к верхушке корня, тем ниже становится плотность канальцев, снижаясь почти в 5–7 раз по сравнению с дентином коронки. В молярах на 1 мм поверхности дентина их приходится в 1,5 раза меньше, чем в резцах. С этим связывают более высокую чувствительность к болевым раздражениям у резцов по сравнению с молярами. Так как канальцы идут в радиальном направлении по отношению к полости зуба, во внутренних отделах дентина (вблизи пульпы) они лежат более тесно, чем в наружных, где они становятся тоньше и отходят друг от друга. Поэтому вблизи пульпы на 1 мм дентина приходится около 75 000 дентинных канальцев, а ближе к периферии – от 15 000 до 30 000.
Между дентинными канальцами в обызвествленном основном веществе дентина, содержащем протеогликаны, располагаются коллагеновые волокна. Локализация этих волокон и их структура неодинаковы в разных отделах дентина. В соответствии с этим различают два слоя дентина: наружный, или плащевой, и внутренний, околопуль-парный. В наружном слое преобладают радиально расположенные коллагеновые волокна (волокна Корфа).
Внутренний, или околопульпарный, дентин представляет самую широкую зону дентина и содержит тангенциально расположенные коллагеновые волокна (волокна Эбнера).
Радиальные коллагеновые волокна плащевого дентина идут параллельно ходу дентинных канальцев (верхушке коронки зуба). Но на боковых поверхностях и в области корня они приобретают все более косое направление. Основное вещество плащевого дентина содержит меньше коллагеновых волокон и менее обызвествлено, чем в околопульпарном дентине. В околопульпарном дентине густо расположенные тонкие коллагеновые волокна идут под прямым углом к дентинным канальцам, тангенциально к эмалево-дентинной границе. Такое расположение волокон в дентине объясняет значительную прочность этой ткани.
В ветеринарной стоматологической практике различное расположение волокон в плащевом и околопульпарном дентине определяет тактику удаления размягченного дентина и расположение экскаватора по отношению к оси зуба. В плащевом дентине он располагается параллельно, а в околопульпарном – перпендикулярно длинной оси зуба.
Периодичность и слоистость отложения дентина одонтобластами связывают с двумя типами линий: ростовыми (Эбнера) и контурными (Оуэна). Последние идут так же, как и тангенциальные коллагеновые волокна Эбнера в околопульпарном дентине, перпендикулярно к дентинным канальцам. Расположение эбнеровских линий совпадает с расположением слоев дентина, откладывающегося при развитии зуба изнутри, со стороны пульпы.
Линии Эбнера идут ближе друг к другу, чем контурные, с периодичностью 20 мкм и предположительно отражают пятисуточный ритм отложения органических веществ дентина.
Между линиями Эбнера локализуются линии с еще более частой периодичностью (4 мкм), по-видимому, выражающие суточный ритм роста и отложения дентина.
Линии Оуэна соответствуют периодам покоя в деятельности одонтобластов, что совпадает с периодами менее полного обызвествления вещества дентина и образованием в этих местах очень мелких интерглобулярных пространств. В молочных и первых постоянных коренных зубах собак видна широкая контурная линия, у всех млекопитающих получившая название «неонатальной линии», отделяющая слой дентина, образованного в эмбриональный период, от дентина, возникшего после рождения. Последний отличается неполным обызвествлением в связи с особенностями обмена в период приспособления щенят к резким изменениям среды и кормления.
Как уже отмечалось, дентин является твердой тканью и по содержанию солей напоминает кость. Однако обызвествление дентина отличается от такового в костной ткани. Кристаллы гидроксиапатита могут быть разной формы у животных: игольчатой формы в межфибриллярном веществе, пластинчатой – вокруг дентинных канальцев. Кристаллы гидроксиапатита откладываются в дентине в виде шаровых комплексов – глобулей. Глобули бывают различных размеров: крупные в коронке, мелкие в корне. В костной же ткани соли кальция откладываются равномерно в виде мельчайших кристалликов. Обызвествление дентина идет неравномерно.
Между шарами располагаются участки необызвествленного основного вещества дентина, представляющие интерглобулярный дентин. Интерглобулярный дентин отличается от глобулярного только отсутствием в его составе солей кальция. Дентинные канальцы проходят через интерглобулярный дентин, не прерываясь и не меняя своего хода. Они не имеют перитубулярного дентина. Увеличение количества интерглобулярного дентина рассматривается как признак недостаточного обызвествления дентина. Обычно это связано с нарушением обмена веществ в период развития зуба на почве неполноценного и/или недостаточного кормления (гипо-, авитаминоз, недостаток минеральных веществ, эндокринные заболевания). Например, в зубах щенят, больных рахитом, резко увеличивается количество интерглобулярного дентина одновременно с нарушением обызвествления эмали.
В дентине сформированного зуба всегда имеется в норме неподвергающаяся обызвествлению внутренняя, обращенная к пульпе часть околопульпарного дентина, непосредственно прилежащая к слою одонтобластов. На окрашенных гематоксилином и эозином препаратах (срезах зуба) она имеет вид тонкой, оксифильно окрашенной полоски шириной 10–50 мкм.
Через нее проходят дентинные канальцы с отростками одонто-бластов (прежде чем они проникнут в обызвествленный дентин).
Со стороны зрелого околопульпарного дентина в нее вдаются базофильно окрашенные обызвествленные глобули (дентинные шары).
В силу этого пограничная линия (фронт минерализации), отделяющая обызвествленный дентин зуба от необызвествленного, имеет резкий, неровный, волнообразный ход. Эта зона необызвествленного дентина носит название предентин. Предентин – место постоянного роста дентина. Рост дентина, как известно, не прекращается и в зубах взрослой собаки, продолжаясь на протяжении всей ее жизни. Это обстоятельство приводит к постепенному сужению пульпарной полости зуба. В предентине содержатся тропоколлаген, коллаген I типа, гликозаминогликаны, протеогликаны, фосфопротеины, гликопротеины, продуцируемые одонтобластами. Коллагеновые фибриллы, переплетаясь, идут параллельно границе околопульпарного дентина и предентина и перпендикулярно отросткам одонтобластов.
Как уже сказано выше, отложение дентина в зубе собаки происходит на протяжении всей ее жизни. У взрослой собаки, по сравнению с молодой, дентин формируется в более замедленном темпе. Дентин, возникший после того, как зубы прорезались и начали функционировать, называют вторичным. Он отличается от первичного, образовавшегося в процессе развития зуба, не только более медленными темпами роста, но и менее правильной структурой. Это выражается в менее упорядоченном ходе меньшего количества более узких дентинных канальцев и коллагеновых фибрилл, а также в нарушениях характера обызвествления. Нередко отложение вторичного дентина отделяется от ранее образованного (первичного) темной линией усиленного обызвествления. Отмечается неравномерность отложения вторичного дентина – большая в крыше пульпарной полости и боковых стенках и меньшая в области дна в многокорневых зубах. При физиологическом стирании зубов у собак происходит отложение вторичного дентина, вызывающее некоторое уменьшение пульпарной полости. В отдельных случаях у мелких пород собак дело может доходить до полной облитерации полости пульпы. Имеются половые различия в образовании вторичного дентина. Так, у сук формирование вторичного дентина идет медленнее, чем у кобелей.
При разрушении эмали или повышенной ее стираемости, когда дентин быстро обнажается (кариес, травма зуба), идет раздражение отростков одонтобластов. Это приводит к образованию вторичного заместительного дентина.
Этот дентин некоторые авторы называют третичным, иррегулярным, в отличие от описанного выше физиологического, регулярного. Вторичный заместительный дентин откладывается в тех участках пульпы, которые соответствуют области повреждения тканей зуба, т. е. локально.
Образующийся при этом дентин менее минерализован и имеет обычно довольно пеструю картину. Наряду с канализированными участками имеются участки, лишенные канальцев и состоящие только из основного вещества. Нарушается расположение коллагеновых волокон. Поэтому такой дентин называют «иррегулярным», т. е. лишенным правильного строения. Вторичный заместительный дентин образуется в среднем через 20–30 дней после оголения дентина. Средняя скорость его образования – 1,4 мкм в сутки. Однако скорость образования вторичного дентина неодинакова и зависит в значительной мере от различий в скорости распространения патологического процесса. При быстром развитии кариеса пульпа не успевает образовать достаточное количество вторичного дентина, чтобы предотвратить распространение инфекции. И напротив, при медленном развитии кариеса одонтобласты вырабатывают определенное количество вторичного дентина, который препятствует в течение определенного времени проникновению процесса в пульпу. Этому также способствует нередко наблюдающееся склерозирование – отложение извести в дентинных канальцах. При патологическом стирании зубов в связи с их функциональной перегрузкой или в силу каких-то нарушений минерального обмена вся коронка может стереться вплоть до десны. Однако если процесс стирания идет медленно, то вскрытия полости зуба не происходит. Это объясняется тем, что по мере стирания коронки пульпарная камера постепенно заполняется вторичным дентином, который сам подвергается стиранию.
При кариесе, повышенной стираемости зубов или в результате травмы зуба нередко наблюдается гибель части одонтобластов и закупорка внутренних пульпарных концов соответствующих дентинных канальцев иррегулярным дентином. Содержимое таких канальцев с отростками одонтобластов подвергается распаду, и полость их заполняется воздухом и другими газообразными веществами. Вследствие этого такие канальцы на шлифах кажутся черными в проходящем свете и называются «мертвыми путями».
У старых собак или собак с нарушенным минеральным обменом можно наблюдать картину, когда верхушка коронки зуба (редко тело коронки) становится не белого цвета, а матового. Цвет имеет как бы полупрозрачный вид. Это обстоятельство связано с изменением строения дентина и получило название «прозрачный дентин», или «склерозированный дентин». Это связанно с тем, что соли кальция откладываются не только в основном веществе, но и в отростках дегенерирующих одонтобластов и вокруг них. Обызвествление может сначала захватить периодонто-бластические пространства, а потом распространиться и на отросток одонтобласта. Процесс может начаться также с обызвествления отростка, а затем привести к обызвествлению периодонтобластического пространства. В результате происходит облитерация, т. е. полное закрытие просвета некоторых групп дентинных канальцев. При этом дентин теряет проницаемость. Из-за пропитывания канальцев и их содержимого солями извести показатели преломления канальцев и окружающего их вещества выравниваются. Поэтому такие участки коронки кажутся прозрачными.
Пульпа
Пульпа, или мякоть зуба (pulpa dentis), заполняет полость коронки зуба и корневых каналов (коронковая и корневая пульпа зуба). Общие очертания пульпарной камеры в известной мере повторяют контуры зуба. Так, на жевательной поверхности коронки, соответственно расположению жевательных бугорков, пульпа образует выступы, носящие название «рогов пульпы».
Пульпа имеет мезенхимальное происхождение. Это отражается на ее структуре и функциях в норме и при патологии.
Функции пульпы весьма разнообразные:
1) дентинообразующая, за счет расположенных в ней одонтобластов;
2) трофико-сенсорная, за счет сосудов и большого количества нервных элементов;
3) защитная, благодаря наличию макрофагов и лимфоцитов, других клеток, участвующих в местных иммунных и воспалительных реакциях, наличию гистогематического барьера и способности к образованию заместительного дентина.
Существуют компесаторно-адаптационные реакции пульпы, которые выражаются в ее противозастойных свойствах, в первую очередь за счет обильного микроциркулярного русла с наличием артероивенулярных анастомозов и высокой поглотительной способности эндо-телиальных клеток. В силу перечисленных причин депульпированный зуб не может длительное время выполнять функциональные нагрузки живого зуба с неповрежденной пульпой (рис. 29).
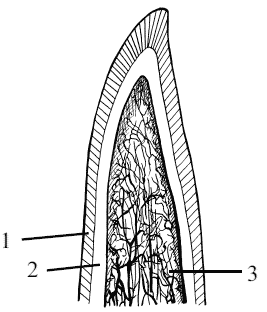
Рис. 29. Кровеносные сосуды в пульпе зуба собаки: 1 – эмаль, 2 – дентин, 3 – пульпарная полость с пульпой
Пульпа зуба представлена своеобразной рыхлой соединительной тканью. В ее состав входят клетки и межклеточное вещество с волокнистыми структурами (коллагеновыми, аргирофильными волокнами) и аморфным веществом. Ткань пульпы хорошо кровоснабжается и ин-нервируется. Своеобразие рыхлой соединительной ткани пульпы состоит в слоистом расположении клеточных элементов и большом количестве студенистого аморфного вещества. Клеточный состав пульпы зуба собаки многообразен. Он представлен специфическими для пульпы клетками – одонтобластами, а также фибробластами, малодифференцированными клетками, макрофагами, антиген-представляющими дендритными клетками типа Лангерганса, лимфоцитами, плазматическими, тучными клетками, гранулоцитами крови (эозинофилами).
Одонтобласты (клетки первого периферического слоя пульпы) представляют собой терминально дифференцированные клетки. Тела одонтобластов располагаются по периферии пульпы. Их длинные ветвящиеся отростки, отходящие от суженных апикальных частей тел одонтобластов, лежащих в пульпе, идут в дентин. Тела одонтобластов могут иметь грушевидную, призматическую или кубическую форму и характеризуются базофилией цитоплазмы. В клетках хорошо развиты синтетический аппарат и митохондрии, обеспечивающие его деятельность, секреторные гранулы с преколлагеном и протеогликанами, гранулы гликогена и липидов. Многочисленные элементы цитоскелета локализованы по длинной оси клетки. Активные одонтобласты содержат кальций, фосфор и калий. В отростках одонтобластов органелл меньше, чем в теле. В отростках и цитоплазме этих клеток выявляется щелочная фосфотаза, указывающая на участие их в обызвествлении дентина. На поверхности плазмолеммы имеются рецепторы к ряду биологически активных веществ.
Одонтобласты и их отростки играют важную роль в питании зуба и доставке минеральных солей к дентину и эмали. Одонтобласты сохраняются в пульпе взрослой собаки в течение всей ее жизни. При этом они постоянно осуществляют свою дентинообразующую функцию, хотя и не интенсивно, как это происходит в период развития зуба. Доказательством этого у животного может служить наличие в сформированном зубе слоя предентина, прилегающего непосредственно к пульпе, к ее наружному одонтобластическому слою.
С возрастом собаки по мере утолщения дентина и уменьшения размеров полости пульпы меняются расположение одонтобластов и их форма. В развивающемся зубе они лежат в один слой, в зубе взрослой собаки – в несколько слоев, особенно в рогах пульпы.
Одонтобласты связаны между собой, а также с фибробластами и малодифференцированными клетками межклеточными соединениями, в частности десмосомами, плотными и щелевыми контактами, что позволяет осуществлять барьерные и транспортные функции как между пульпой и дентином, так и внутри пульпы.
Среди клеток пульпы наиболее многочисленными являются фибробласты. Их много в промежуточном слое коронковой пульпы. В основном это отростчатые клетки со светлым ядром и крупными ядрышками. Фибробласты пульпы различаются по своей активности и функциям. С возрастом животного количество фибробластов с высокой синтетической активностью уменьшается. Фибробласты объединены друг с другом и с одонтобластами в трехмерную сеть. При воспалении (пульпите) фибробласты принимают участие в образовании фиброзной капсулы, окружающей очаг воспаления. Плазмо-лемма фибробластов содержит рецепторы, опосредующие влияние регулирующих факторов. Помимо фибробластов, в пульпе зуба имеется большое количество макрофагов. Эти клетки имеют овальную и веретеновидную отростчатую форму, четкие контуры, компактное ядро, электронно-плотную цитоплазму с вакуолизированной структурой, с большим количеством включений и лизосом. Макрофаги содержат органеллы, синтезирующие ферменты для расщепления чужеродного белка, и биологически активные вещества. Клетки обладают большой поглотительной способностью. Они захватывают и переваривают погибшие клетки, компоненты межклеточного вещества, микроорганизмы, участвуют в поддержании гомеостаза пульпы, в ее обновлении, в воспалительных и иммунных реакциях как антиген-представляющие и эффекторные клетки. В развивающемся зубе макрофаги раньше всего появляются в области верхушки зубного сосочка, где начинается дифференцировка мезинхимного зубного сосочка. По мере созревания и дифференцировки мезенхимы зубного сосочка и превращения ее в пульпу различия между коронковой и корневой частями пульпы постепенно исчезают.
У собак 3–7-летнего возраста большое количество макрофагов локализуется в центральном слое пульпы. По мере старения животного количество макрофагов в пульпе уменьшается.
В периферических слоях коронковой части пульпы, в рогах пульпы, около одонтобластов и по ходу сосудов располагаются дендритные клетки с большим количеством ветвящихся отростков. В их цитоплазме много пиноцитозных пузырьков и лизосом. Эти клетки близки по строению к клеткам Лангерганса эпителия кожи и слизистых оболочек. По мере дифференцировки пульпы их число нарастает. Установлено, что дендритные клетки поглощают антигены и после процессинга «представляют» их лимфоцитам. Имеются данные, что их в 4 раза больше, чем макрофагов. По своему влиянию на пролиферацию Т-лимфоцитов они во много раз превосходят макрофаги. По современным представлениям популяция дендритных клеток с макрофагами составляет 8% всех клеточных форм пульпы.
В периферических слоях пульпы имеется небольшое количество лимфоцитов, в основном малых. Среди Т-лимфоцитов встречаются разные субпопуляции: супрессоры, хелперы, цитотоксические. Что касается В-лимфоцитов, то в пульпе, особенно при воспалении, обнаруживаются их активированные формы – плазматические клетки (конечные стадии дифференцировки В-лимфоцитов), синтезирующие иммуноглобулины – антитела, обеспечивающие гуморальный иммунитет. Немногочисленные тучные клетки пульпы локализуются вблизи сосудов, чаще в коронковой части. Полагают, что у собак их количество резко возрастает при воспалительных, иммунных реакциях. Некоторые авторы считают, что тучные клетки имеются только у щенков, а у взрослых животных в норме они вообще отсутствуют. Тучные клетки содержат в цитоплазме многочисленные метахроматические окрашивающиеся гранулы гепарина, гистамина и других биологически активных веществ и ферменты. При их дегрануляции увеличивается проницаемость сосудов, возникают локальные отеки, влияющие на просвет сосудов; ферменты вызывают разрушение тканевого матрикса. Малодифференцированные клетки мезенхимной природы в основном располагаются в субодонтобластическом слое. Эти отростчатые клетки со слабым развитием органелл могут дифференцироваться в одонтобласты и фибробласты. Снижение регенеративной способности с возрастом животного связывают с уменьшением этих клеток. К особенностям строения пульпы относится слоистое расположение ее клеточных элементов. Различают 4 слоя: одонтобластический периферический, слой, бедный клетками, промежуточный – субодонтобластический и центральный.
Наружный периферический слой, прилежащий к предентину, образован 1–8 слоями тел одонтобластов. За ним располагается слой, бедный клетками, или слой Вейля. Он состоит главным образом из волокон и клеточных отростков. В этом слое находятся сеть нервных волокон и кровеносные капилляры. Слой хорошо выражен в коронковой пульпе и отсутствует в корневой. Слой, бедный клетками, имеет вид тонкой светлой полоски между слоем одонтобластов и следующим (третьим) слоем – промежуточным, или субодонтобластическим. Некоторые авторы склонны считать этот слой артефактом, который проявляется в процессе действия фиксаторов на пульпу при изготовлении гистологических препаратов.
Субодонтобластический слой состоит из большого количества отростчатых звездчатых малодифференцированных клеток мезенхимной природы. Они способны транспортироваться в одонтобласты, поэтому их называют преодонтобластами. Малодифференцированные клетки синтезируют коллаген и гликозамины аморфного вещества. В промежуточном слое имеются также фибробласты, лимфоциты, макрофаги. Соединительная ткань центрального слоя пульпы содержит звездчатой и веретенообразной формы фибробласты, лежащие более рыхло, чем в предыдущем слое. Здесь также имеются макрофаги. Сосуды микроциркуляторного русла окружены адвентициальными клетками.
Аморфное вещество соединительной ткани пульпы включает в себя воду, ионы, коллаген, гликозаминогликаны, протеогликаны и гликопротеины. Среди гликозаминогликанов преобладает гиалуроновая кислота, имеются хондроитинсульфаты и дерматансульфаты. Гликозаминогликаны соединены с белками и протеогликанами. Гликопротеины в основном представлены фибронектином, связывающим клетки с внеклеточным матриксом. Волокна межклеточного вещества представлены коллагеновыми волокнами с коллагеном I типа и ретикулиновыми (преколлагеновыми, аргирофильными) волокнами с коллагеном III типа. Эластических волокон в рыхлой соединительной ткани пульпы у собак не обнаружено. Однако имеется небольшое количество незрелых эластических волокон – окситалановых. Их больше в периферических слоях пульпы, иногда они проходят между одонтобластами и нередко связаны с кровеносными сосудами. Ретикулиновые волокна, переплетаясь, формируют сетчатые структуры в пульпе. Наиболее распространены эти волокна по периферии пульпы. Коллагеновые волокна в коронковой части тонкие и не образуют толстых пучков. Некоторое сгущение коллагеновых и аргирофильных волокон отмечается лишь вдоль стенок кровеносных сосудов пульпы.
Пульпа, заполняющая корневые каналы, существенно отличается от коронковой. Она построена по типу плотной соединительной ткани с преобладанием пучков коллагеновых волокон над клеточными элементами. По своей структуре корневая пульпа очень напоминает ткань периодонта, с которой она сливается в области верхушечного отверстия корня. Клеточный состав более однообразен, одонтобласты уплощенной формы располагаются в 1–2 ряда. Слоистость корневой пульпы не выражена, кровоснабжение и иннервация менее интенсивны. В корневой пульпе проходят крупные кровеносные сосуды, пульсация которых влияет на специфику соединительной ткани, окружающей эти сосуды. Отличия в структуре коронковой и корневой пульпы представляют собой вполне нормальное явление и зависят скорее всего от различий в условиях питания твердых тканей зуба в области коронки и корня. В области коронки дентин и эмаль получают питательные вещества и соли кальция почти исключительно из пульпы (если не считать проникновения некоторых веществ, в том числе части кальция, из слюны). В области же корня питание твердых тканей зуба осуществляется не только через пульпу, но и посредством диффузии питательных веществ из периодонта. Следствием этого являются уменьшение трофической роли корневой пульпы по сравнению с коронковой и изменение ее структуры. Пульсация крупных кровеносных сосудов корневой пульпы также оказывает влияние на окружающую соединительную ткань. Перечисленные различия влияют на течение заболеваний в коронковой и корневой пульпе, что необходимо учитывать при лечении зубов у собак.
Пульпа зуба имеет чрезвычайно обильное кровоснабжение. Через апикальное отверстие входят 2–3 артериолы в сопровождении нескольких нервных стволиков, и выходят 1–2 вены. Эти структуры образуют в корневом канале нервно-сосудистый пучок и обеспечивают питание и иннервацию зуба. В зависимости от породы от 1 до 4 дополнительных более мелких артериол могут входить в пульпу через дополнительные отверстия. Как правило, это отмечается у пород собак с короткой пастью. Артериолы пульпы содержат сравнительно малое количество гладких миоцитов, расположенных спирально по ходу сосудов. В месте отхождения от артериол капилляров отмечается скопление миоцитов, формирующих здесь подобие прекапиллярных сфинктеров. По ходу корневого канала от артерий отходят боковые ветви, идущие к слою одонтобластов. В области коронковой пульпы разветвление кровеносных сосудов образует густую сеть, пронизывающую все вещество пульпы. Особенно густое сплетение кровеносных капилляров образуется в субодонтобластическом слое. Отсюда капиллярные петли проникают в слой одонтобластов.
Различают капилляры с непрерывной эндотелиальной выстилкой, а также фенестрированные капилляры (4–5%). Последние обеспечивают быстрое поступление веществ, необходимых для образования предентина и кальцинирования.
Капилляры переходят в вены. Сосуды пульпы, и особенно вены, имеют очень тонкие стенки при широком просвете и чувствительны к изменению давления. Вены обычно сопровождают артериолы. В пульпе хорошо выражены артериоловенулярные анастомозы. При резких перепадах давления в пульпе они позволяют сбрасывать кровь из артериальных сосудов в венозные. При воспалительных процессах и сосудистых нарушениях в пульпе с ее тонкостенными сосудами возникают отек, гиперемия и стаз крови, приводящие к закрытию сосудов и гибели пульпы. Плотные стенки пульпарной полости, ее замкнутость при узких корневых каналах способствуют развившемуся отеку. В норме у собак в пульпе часть капилляров не функционирует, при раздражении же они наполняются кровью. Следует также учитывать, что кровеносные сосуды пульпы и периодонта берут начало от одних и тех же артерий и впадают в те же самые вены в мандибулярной и максилярной зонах.
Лимфатическая система пульпы представлена в основном лимфатическими капиллярами. Они выстланы тонким слоем эндотелиоцитов с микропиноцитозными пузырьками с большими щелями между клетками, базальных мембран не имеют. Тонкие ретикулиновые волокна в виде сети окружают лимфатические капилляры, располагающиеся преимущественно в одонтобластическом и промежуточном слоях. Лимфа поступает в мелкие собирательные, сообщающиеся между собой лимфатические сосуды. Последующие объединяются в более крупные лимфососуды, идущие в сосудисто-нервные пучки пульпы. От пульпы лимфа оттекает в лимфатические узлы головы (см. Лимфатическая система головы). Как уже сказано выше, нервные волокна проникают в пульпу вместе с сосудами через апикальное отверстие, формируя сосудисто-нервный пучок. Небольшая часть нервных волокон на своем пути через пульпу корня отделяет от себя боковые веточки, участвующие в иннервации слоя одонтобластов и кровеносных сосудов корневой пульпы. Однако наиболее обширные разветвления нервных стволиков так же, как и кровеносных сосудов, происходят при переходе из корневой пульпы в коронковую, а также в самой коронковой пульпе. Пучки нервных волокон, продолжая ветвиться, делятся на все более тонкие веточки, которые направляются в периферические отделы коронковой пульпы и образуют здесь густое сплетение.
Исследования Л.И. Фалина показали, что в пульпе имеется большое количество рецепторных окончаний. Часть из них связана с иннервацией одонтобластов и дентина, а часть – с иннервацией соединительной ткани и сосудов пульпы. Все они являются разветвленными кустиками с большой площадью ветвления. Среди них выделяются поливалентные сосудисто-тканевые окончания. Больше всего окончаний обнаружено в области рогов пульпы. Согласно данным физиологических исследований рецепторы пульпы отвечают болью на раздражение независимо от характера действующего агента (давление, различные температурные воздействия, химические раздражители). Исследования последних лет обнаружили в пульпе и эффекторные окончания со всеми характерными синаптическими элементами.
В последние годы с помощью электронномикроскопических исследований в некоторых дентинных канальцах наряду с отростками одонтобластов обнаружены тончайшие волокна, которые идентифицированы как нервные терминали. При этом предполагают, что они не воспринимают раздражение, а являются эфферентными, регулирующими активность одонтобластов. В то же время известно, что при препарировании полости зуба у животных и человека возникают сильные болевые ощущения. Имеются разные точки зрения по поводу их происхождения. Наиболее обоснованной представляется точка зрения шведского ученого М. Браннстрома. Согласно его теории, возникновение боли при обработке твердых тканей зуба зависит от изменения гидродинамических условий или давления в дентинных трубочках. В связи с чем происходит перемещение содержимого дентинных канальцев и, в частности, отростков одонтобластов. А вслед за этим процесс переходит на нервные элементы пульпы, связанные с одонтобластами.
Пульпа молочных зубов больше по объему, так как располагается в более крупной пульпарной камере с длинными пульпарными рогами в отличие от пульпы постоянных зубов. Следует учитывать, что в молочных зубах щенят пульпа располагается ближе к наружной поверхности, так как слои эмали и дентина более тонкие, апикальные отверстия и корневые каналы более широкие. Различия корневой и коронковой пульпы значительно менее выражены. В целом соединительная ткань пульпы молочных зубов более гидрофильная и рыхлая со сниженным содержанием волокон и более заметным разнообразием и многочисленностью клеточных элементов, особенно в центральном слое.
В пульпе молочных зубов очень хорошо выражен сосудисто-нервный пучок. При резорбции молочных зубов клетки их пульпы являются источником образования кластов – гигантских многоядерных клеток, напоминающих остеокласты. Эти клетки резорбируют предентин и дентин, начиная с корня. В постоянных зубах большую часть жизни собаки происходят возрастные изменения, в том числе и в пульпе зуба. Параллельно стиранию зубов идет непрерывное отложение дентина в течение жизни животного, что приводит к уменьшению и изменению пульпарной полости со сглаживанием ее рогов.
Иногда пульпарная полость исчезает, заполняясь заместительным дентином. Вскрытия пульпарной полости не происходит даже при выраженном процессе стирания коронки, поскольку образующийся заместительный дентин со стороны одонтобластов также подвергается стиранию. Отложение дентина у старых животных усложняет препарирование зуба и прохождение канала. В рыхлой соединительной ткани пульпы значительно возрастает количество коллагеновых волокон, снижается растворимость коллагена. Одновременно нарастает дегидратация пульпы в результате изменения состава и свойства гликозаминогликанов ее основного вещества.
С другой стороны, уменьшается количество клеток в слоях пульпы. Уменьшается число рядов одонтобластов и содержание в них клеток, а также их размеры. Клетки становятся кубическими, в них снижается количество органелл синтетического плана. Заметно уменьшается количество молодых фибробластов, активно участвующих в синтетических процессах. Менее разнообразным становится клеточный состав пульпы. В части клеток проявляются деструктивные изменения. Уменьшается количество миелиновых и безмиелиновых нервных волокон и нервных окончаний. Элементы сосудистого субодонтобластического сплетения редуцируюстя одновременно с регрессивными процессами в нервном аппарате. Уменьшается просвет сосудов. У части сосудов стенки склерозируются.
Поддерживающий аппарат зуба. Пародонт
Пародонтом называют опорно-удерживающий аппарат зуба, куда входят цемент, периодонт, костная альвеола и десна. Все это позволяет зубу не только крепко держаться в десне ротовой полости, но и выполнять свои функции.
Цемент (cementum) – твердая обызвествленная ткань зуба, которая покрывает дентин корня на всем его протяжении, начиная от шейки зуба, где его толщина наименьшая (20–50 мкм), и до вершины корня, где он достигает наибольшей толщины (100—1500 мкм и более), особенно в корнях и молярах.
В области шейки зуба (60–70% случаев) цемент частично покрывает эмаль или контактирует с эмалью (в 10% случаев) в зависимости от породы собак. Локализация цементо-эмалевой границы может существенно варьировать в разных зубах и на различных поверхностях зуба.
По своей структуре и химическому составу цемент напоминает грубоволокнистую кость. Но в отличие от кости цемент не содержит кровеносных сосудов, и его питание осуществляется диффузно из сосудов периодонта. Содержание минеральных солей в цементе приближается к таковому в кости и доходит до 50–60% (в основном это фосфаты кальция в виде кристаллов гидроксиапатита). Среди органических веществ преобладает коллаген. Если в кости процессы постоянной перестройки представлены резорбцией и образованием кости, то цемент в норме не резорбируется, а лишь ритмически откладывается в течение всей жизни на поверхности корня зуба. Откладываясь в области верхушки корня, он обеспечивает сохранение длины зуба при стирании эмали с возрастом собаки (пассивное прорезывание зуба). При этом наблюдается картина обнажения корня зуба и выдвижение его над поверхностью края челюсти. У собак язычная сторона корней зубов характеризуется большей толщиной откладываемого цемента, чем вестибулярная. Отложение цемента у сук более выражено, чем у кобелей. Постоянное отложение молодой менее обызвествленной цементоидной ткани (прецемента) на более глубокие слои цемента приводит к формированию слоистой структуры клеточного цемента в виде широких пластин. Эти пластины накладываются друг на друга, отграничиваясь непрерывными параллельными линиями роста, имеющими волнообразный ход.
Различают бесклеточный, или первичный, цемент, и клеточный, или вторичный. Бесклеточный цемент не содержит клеток, имеет нечеткую границу с дентином (в отличие от клеточного), близко расположенные линии роста. В ходе формирования корней он развивается первым и в некоторых зубах полностью покрывает тонким слоем шейку зуба и корень зуба (чаще нижние передние резцы).
В большинстве же зубов бесклеточный цемент покрывает шейку зуба, а также поверхности корней верхней части зубов. Кроме того, в первичном цементе содержится больше неорганических веществ, чем во вторичном. Клеточный цемент располагается на апикальной части корней зубов, а также в бифуркации у многокорневых зубов, непосредственно покрывая дентин или распределяясь поверх бесклеточного цемента. Клеточный цемент содержит особые клетки – цементоциты. Его межклеточное обызвествленное вещество состоит из основного аморфного вещества и коллагеновых волокон. Одни из них идут параллельно поверхности цемента. Другие, более толстые, пересекают толщу цемента в радиальном направлении и продолжаются в периодонт, а затем в виде прободающих (шарпеевских) волокон входят в состав костной альвеолы. Из периодонта в цемент направляются пучки коллагеновых волокон, внедряющиеся в цемент. В местах их внедрения цемент имеет вид возвышений, в центре которых имеются углубления, где и локализуются эти волокна. Радиальные коллагеновые волокна цемента с внутренней стороны проникают в дентин, где сливаются с радиальными коллагеновыми волокнами дентина.
Отростчатые клетки цемента – цементоциты, клетки сходны по структуре с остеоцитами. Тела клеток локализуются в полостях (лакунах), а их отростки – в канальцах. Отростки цементоцитов связаны щелевидными контактами (нексусами) и направлены преимущественно в сторону периодонта, из сосудов которого путем диффузии они получают питание. С другой стороны, отростки цементоцитов анастомозируют с дентинными канальцами. Это обстоятельство следует учитывать при поражении пульпы, нарушении в ней кровообращения как источника жизнеобеспечения дентина, цементоциты имеют крупное ядро, характеризуются умеренным развитием органелл. Цементоциты глубоких слоев цемента, удаленные от источника питания, гибнут. С поверхности откладываются новые слои цемента. Замурованные в нем клетки, находясь в более близком соседстве с сосудами периодонта, сохраняют признаки функциональной активности до тех пор, пока не будут оттеснены слоями вновь образованного цемента. На поверхности цемента, в периферических участках периодонта вокруг корня зуба располагаются цементобласты. Их активная деятельность приводит к образованию цемента. В месте отложения клеточного цемента часть цементобластов замуровывается в нем и превращается в цементоциты. Там же, где строится бесклеточный цемент, цементобласты отодвигаются от выработанного ими межклеточного вещества кнаружи.
У старых животных и собак декоративных пород отложение цемента может сопровождаться сужением апикальных отверстий и их закрытием. На верхушках корней зубов, утративших своих антагонистов, компенсаторно возникает так называемый гиперцементоз бездействия. В патологических условиях наблюдается избыточное отложение цемента, что приводит к гиперцементозу. У собак различают гиперцементоз диффузный, генерализованный и локальный. Диффузный гиперцементоз с гиперотложением цемента по всей поверхности корня наблюдается, например, при хронических инфекционных процессах в области корня зуба. Это может способствовать сращению корня с костной альвеолой. При удалении такого корня может произойти отлом стенки альвеолы. Генерализованный гиперцементоз представляет собой гиперотложение цемента во всех зубах.
Локальный гиперцементоз характеризуется возникновением шипов или телец, чаще шарообразной формы, нередко имеющих слоистое строение, на латеральных поверхностях или в области бифуркаций корней. Эти образования называются цементиклями и состоят из вещества цемента. Развиваются они, по-видимому, за счет цементобластов. Среди цементиклей некоторые авторы различают псевдоцементикли – подвергшиеся обызвествлению эпителиальные островки Малассе (остатки эпителиальных клеток мезенхимы зубного мешочка). Появление цементиклей связывают с чрезмерной нагрузкой на перицемент при жевании корма или при дрессировке животного на задержание.
Периодонт (periodontium), или перицемент, представляет собой связку, позволяющую удерживать корень зуба в зубной альвеоле. Эта связка состоит из большого количества толстых пучков коллагеновых волокон, натянутых в щелевидном периодонтальном пространстве между альвеолярным отростком и цементом корня. Таким образом, периодонт образован плотной волокнистой соединительной тканью, состоящей из клеток и хорошо развитого межклеточного вещества с пучками коллагеновых волокон и основным аморфным веществом. Однако в промежутках между пучками коллагеновых волокон имеются прослойки рыхлой соединительной ткани, в которых проходят кровеносные и лимфатические сосуды и нервные элементы. В этой рыхлой соединительной ткани среди коллагеновых волокон можно встретить небольшое количество тонких эластических волокон. В самих же пучках коллагеновых волокон они отсутствуют. Кровеносные сосуды перицемента анастомозируются с сосудами десны, костей и костномозговых пространств челюсти животного. Этому содействует большое количество отверстий в стенках альвеол, через которые периодонтальная щель оказывается тесно связанной с костномозговыми пространствами челюсти (рис. 30).
Рис. 30. Схема строения коллагеновых волокон периодонта зубов: 1 – цемент корня зуба, 2 – пучки коллагеновых волокон в виде гамачной сетки, 3 – кость альвеолы
Структурные элементы периодонта. Клетки периодонта имеют разную локализацию и разнообразны по строению и по функциям.
Фибробласты – наиболее часто встречающиеся отростчатые клетки – располагаются вдоль коллагеновых волокон. В клетках развиты гранулярная эндоплазматическая сеть, комплекс Гольджи, лизосомы, митохондрии, органеллы цитоскелета с микрофиламентами. Анализ ультраструктуры фибробластов подтверждает их способность к перемещению, участию в строительстве и разрушении, перестройке межклеточного вещества. Разновидностью фибробластов являются миофибробласты, содержащие большое количество актиновых микрофиламентов. Этим клеткам в настоящее время приписывают определенную роль в процессе прорезывания зубов у щенят. Фибробласты замещаются за счет мало-дифференцированных клеток мезенхимного генеза, которые сопровождают мелкие кровеносные сосуды. За счет малодифференцированных клеток могут возникать и другие клетки, встречающиеся в периодонте, – цементобласты и остеобласты. Цементобласты локализуются на границе периодонта с цементом, имеют умеренно развитый синтетический аппарат и участвуют в образовании прецемента. Остеобласты выявляются в периодонте на границе с альвеолярной костью. Остеобласты совместно с остеокластами обеспечивают перестройку кости альвеолы. Многоядерные клетки промоноцитарного генеза – остеокласты и одонтокласты (цементокласты) – располагаются на поверхности альвеолярной кости корня зуба в лакунах, разрушая кость, цемент и дентин. Эти клетки осуществляют резорбцию твердых тканей и появляются у щенят при смене зубов, при ортодонтических воздействиях на зубы. Макрофаги, тучные клетки и лейкоциты (лимфоциты, моноциты, эозинофилы) локализуются в интерстициальной рыхлой соединительной ткани периодонта. Они выполняют защитную функцию. Их количество увеличивается при воспалительных процессах.
Эпителиальные островки Малассе обнаруживаются в виде различных по размеру групп или тяжей эпителиальных клеток. Обычно они располагаются на некотором расстоянии от цемента. В отдельных случаях островки имеют вид анастомозирующих эпителиальных тяжей, пронизывающих периодонт собаки. Наиболее многочисленны в периодонте молодых животных, с возрастом которых их количество уменьшается. В то же время у старых собак отмечаются пролиферации клеток-островков.
Происхождение островков Малассе может быть различным. Одни из них являются остатками эпителия зубной пластинки, другие – остатками эпителия эмалевого органа и корневого влагалища. При патологии зубочелюстной системы у собак эпителиальные островки могут служить источником образования гранулем, кист и даже опухолей.
Клеточные элементы периодонта образуют как бы три слоя. Первый слой на границе с костью альвеолы характеризуется преобладанием клеток остеобластического ряда. Во втором (среднем) располагаются фибробласты различной степени зрелости, макрофаги, тучные клетки и эпителиальные островки. Третий слой граничит с цементом корня. Здесь преобладают малодифференцированные клетки, цементобласты (рис. 31). Межклеточное вещество периодонта включает в свой состав основное вещество и волокна.
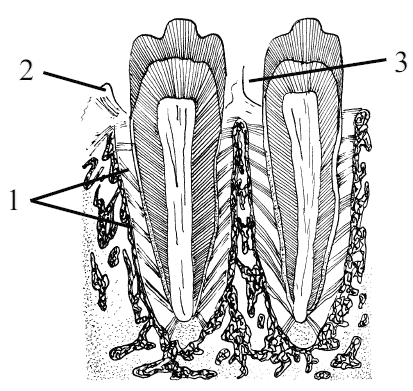
Рис. 31. Волокна периодонта. Продольный разрез через два соседних зуба: 1 – клеточные волокна, 2 – круговая связка зуба, 3 – межзубные клеточные волокна
Основное (аморфное) вещество на 70% состоит из воды. Содержит гликозаминогликаны с преобладанием дерматансульфатов, а также гликопротеины и играет важную роль в амортизации нагрузок.
Волокна периодонта бывают двух видов: коллагеновые и окситалановые. Коллагеновые волокна периодонта образуют толстые различно ориентированные пучки, представляющие плотную оформленную соединительную ткань. Пространство между ними связано и заполнено рыхлой неоформленной соединительной тканью с проходящими в ней сосудами и нервами. В этой интерстициальной ткани имеются более тонкие коллагеновые волокна, образующие трехмерную сеть. В целом расположение пучков коллагеновых волокон в боковых отделах периодонтальной щели напоминает гамачную сетку. Длина волокон в пучках периодонта различается в зависимости от ширины периодонтальной щели.
Более тонкие коллагеновые волокна прослоек рыхлой соединительной ткани в анастомозах относят к резервным волокнам, которые ограничивают смещение при повышенной жевательной нагрузке животного. Особенно велика роль волокон в зоне сдавливания, поскольку они более устойчивы не только к растяжению, но и к сжатию. Фибриллы коллагеновых волокон периодонта имеют сравнительно небольшой диаметр, в несколько раз меньший, чем в сухожилиях. Коллагеновые волокна имеют волнистый ход и за счет этого могут слегка удлиняться при натяжении, что, в свою очередь, обеспечивает небольшую подвижность зуба. Терминальные участки коллагеновых волокон периодонта, которые внедряются как в кость, так и в цемент, называются прободающими (шарпеевскими). Эластические волокна в пучках периодонта зуба собаки отсутствуют, что нередко связывают с быстрым обновлением периодонта. В то же время здесь имеются окситалановые волокна (незрелые эластические).
Они формируют пучки, идущие параллельно корню в вертикальном направлении. Их трехмерная сеть пронизывает пучки коллагеновых волокон под прямым углом. Окситалановых волокон много в области шейки зуба. Они не входят в кость, но вплетаются в цемент. В разных отделах периодонтальной щели пучки плотной соединительной ткани имеют различное направление: горизонтальное (у краев альвеолы), косое (в боковых отделах щели), радиальное (в шейке и корне зуба) и произвольное (в области верхушки корня). У краев зубной альвеолы они натянуты почти в горизонтальном направлении, прикрепляясь к цементу около цементо-эмалевой границы, а другими концами вплетаются в соединительную ткань десны или прикрепляются к вершине альвеолярного отростка, образуя циркулярную связку зуба. Часть волокон проходит над вершиной альвеолярного гребня в толще межзубного сосочка, соединяя соседние зубы. Эти волокна образуют транссептальную группу, относящуюся к составу циркулярной связки зуба. В боковых отделах периодонтального пространства пучки коллагеновых волокон принимают косое расположение, причем верхними своими концами они проникают в вещество альвеолярной кости, а нижними – в цемент. В области верхушки корня пучки коллагеновых волокон идут в различных направлениях: одни – почти горизонтально, другие – вертикально, прикрепляясь своими концами к окружающей кости. Пучки коллагеновых волокон косого направления в боковых отделах периодонтальной щели образуют поддерживающий аппарат, предохраняющий сосудисто-нервный пучок, идущий к отверстию корня, от сдавливания при жевании.
Совокупность волокон перицемента, идущих в радиальном направлении в окружности шейки зуба и вершины корня, ограничивает возможность боковых (касательных) движений зуба при жевании. Разрушение этих волокон, например при пародонтозе, вызывает резкое увеличение подвижности зубов. Однако и при нормальных условиях наблюдается известная физиологическая подвижность зубов, обусловленная неодинаковой шириной периодонтального пространства в разных отделах корня одного и того же зуба и в окружностях разных зубов. По данным ряда авторов наибольшую ширину периодонтальное пространство имеет у края зубной альвеолы (0,30—0,36 мм) и в области корня (0,19—0,23 мм). На уровне средних отделов корня его ширина является наименьшей (0,1–0,2 мм) у различных пород собак, поэтому данная часть корня имеет наименьшую подвижность. В области резцов ширина периодонтальной щели больше, чем у корней моляров (у короткомордых пород). На дистальной поверхности корня зуба она шире, чем на медиальной поверхности у всех пород собак. У зубов, лишенных антагонистов (нефункционирующих), периодонтальная связка утрачивает присущее ей правильное расположение пучков коллагеновых волокон. При повышенной нагрузке на зуб может наблюдаться утолщение периодонта и перестройка окружающей корень зуба альвеолярной кости, а также отложение новых масс цемента на поверхности корня.
Те части верхней и нижней челюстей, в которых укреплены зубы, называются зубными, или альвеолярными, отростками. Различают пластинчатую, собственно альвеолярную кость с остеонами (стенками зубной альвеолы) и поддерживающую альвеолярную кость с компактным и губчатым веществом. Альвеолярные отростки состоят из двух стенок: наружной – щечной, или губной, и внутренней – ротовой, или язычной, которые располагаются в виде дуг вдоль краев обеих челюстей. Между зубами наружная и внутрення стенки сходятся. Особенно широкое поле соединения этих стенок наблюдается позади клыков, в области первого премоляра. На верхней челюсти стенки окончательно сходятся позади последнего коренного зуба, а на нижней челюсти дополнительно переходят в ветвь челюсти.
В пространстве между наружными и внутренними стенками альвеолярных отростков имеются ячейки – зубные лунки, или альвеолы (alveolus dentalis), в которые помещены зубы. Альвеолярные отростки появляются у собак только после прорезывания зубов и почти полностью исчезают с их потерей. Зубные альвеолы отделены друг от друга костными перегородками, называемыми межзубными перегородками. Кроме того, в лунках многокорневых зубов имеются еще межкорневые перегородки, отходящие от дна альвеолы и отделяющие разветвления корней этих зубов. У собак межкорневые перегородки короче межзубных. Поэтому глубина костной зубной альвеолы несколько меньше длины корня. В результате часть корня зуба (уровень цементо-эмалевой границы) выступает из челюсти и (в норме) охватывается краем десны.
Наружные и внутренние поверхности альвеолярных отростков состоят из компактного вещества пластинчатой кости, образующего кортикальную пластинку (пластинку компактного костного вещества) альвеолярного отростка. Костные пластинки местами формируют здесь типичные остеоны. Кортикальные пластинки альвеолярных отростков, покрытые периостом, без резких границ переходят в костные пластинки тел челюстей. На язычной поверхности кортикальная пластинка толще (особенно в области нижних моляров и премоляров), чем на щечной. В области краев альвеолярного отростка кортикальная пластинка продолжается в стенку зубной альвеолы.
Тонкая стенка альвеолы состоит из плотно расположенных костных пластинок и пронизана большим количеством шарпеевских волокон периодонта. Стенка зубной альвеолы не является сплошной. В ней имеются многочисленные отверстия, через которые в периодонт проникают сосуды и нервы. Все промежутки между стенками зубных альвеол и кортикальными пластинками альвеолярного отростка заполнены губчатым веществом. Из такой же губчатой кости построены межзубные и межкорневые перегородки. Степень развития губчатого вещества в разных отделах альвеолярного отростка у собак неодинакова. Как на верхней, так и на нижней челюсти его больше на оральной поверхности альвеолярного отростка, чем на вестибулярной. В области передних зубов стенки зубных альвеол на вестибулярной поверхности почти вплотную прилегают к кортикальной пластинке альвеолярного отростка. В области больших коренных зубов зубные альвеолы окружены широкими прослойками губчатой кости. Перекладины губчатой кости, прилегающие к боковым стенкам альвеол, ориентированы преимущественно в горизонтальном направлении. В области дна зубных альвеол они принимают более вертикальное расположение. Это способствует тому, что жевательное давление с периодонта передается не только на стенку альвеолы, но и на кортикальные пластинки альвеолярного отростка. В стенке зубной альвеолы наблюдается физиологическая и репаративная перестройка альвеолярного отростка в течение всей жизни животного. Это связано с изменением функциональной нагрузки, падающей на зубы. С возрастом собаки зубы стираются не только на жевательных поверхностях, но и на апроксимальных (обращенных друг к другу) сторонах. Это зависит от наличия физиологической подвижности зубов (рис. 32).

Рис. 32. Схема взаимоотношений зуба и альвеолярных отростков на поперечном разрезе нижней челюсти: 1 – стенка зубной альвеолы, 2 – кортикальная пластинка, 3 – губчатое вещество кости нижней челюсти
При этом возникает ряд изменений в стенке альвеолы. На медиальной стороне альвеолы (в направлении которой зуб перемещается и оказывает на нее наибольшее давление) периодонтальная щель суживается, а стенка альвеолы обнаруживает признаки резорбции при участии остеокластов. На дистальной же ее стороне волокна периодонта натягиваются, а в стенке альвеолы происходит активизация остеобластов и отложение грубоволокнистой кости. Еще в большей мере перестройка в кости альвеолы проявляется при ортодонтических вмешательствах у собак, связанных с перемещением зуба. Стенка альвеолы, расположенная в направлении действия силы, испытывает давление, а на противоположной стороне – натяжение. Установлено, что на стороне повышенного давления происходит резорбция кости, а на стороне тяги – новообразование кости.
Десна (gingiva) является частью слизистой оболочки рта, покрывающей альвеолярные отростки челюстей и непосредственно прилегающей к зубам. Слизистую оболочку десны вместе со слизистой оболочкой твердого нёба относят по структурно-функциональным особенностям к слизистой жевательного типа. Многослойный плоский ороговевающий эпителий десны, отсутствие в десне желез и подслизистой основы, неподвижность десны в связи с соединением с надкостницей челюстей, невысокая проницаемость – все эти признаки указывают на механическую устойчивость десны в процессе жевательной функциональной нагрузки. Слизистая оболочка десны состоит из многослойного плоского ороговевающего эпителия и собственной пластинки слизистой оболочки с поверхностным сосочковым и более глубоким сетчатым слоем (рис. 33).
Рис. 33. Строение слизистой оболочки десны: 1 – десневой сосочек, 2 – свободная десна, 3 – прикрепленная десна, 4 – подвижная слизистая оболочка
В десне выделяют следующие отделы: прикрепленная десна, свободная десна, межзубный сосочек и переходные отделы десны. Так как в десне отсутствует подслизистая основа, то на большем своем протяжении собственная пластинка слизистой оболочки десны плотно срастается с надкостницей альвеолярных отростков челюстей (рис. 34).
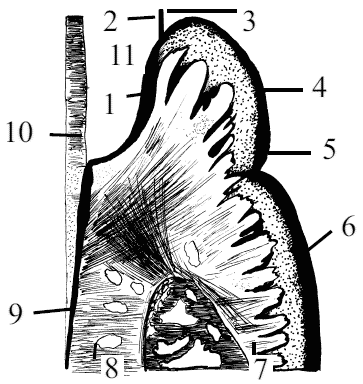
Рис. 34. Схема строения десны: 1 – эпителиальное прикрепление, 2 – десневая щель, 3 – кутикула эмали, 4 – свободная щель, 5 – десневой желобок, 6 – прикрепленная десна, 7 – вершина альвеолярного отростка, 8 – перицемент, 9 – цемент, 10 – дентин коронки, 11 – пространство, занятое до декальцинации эмалью
В области шейки зуба в собственную пластинку десен вплетаются волокна круговой связки зуба, что также способствует более плотному прикреплению десны к поверхности зуба. Эту часть десны, сращенную с надкостницей альвеолярных отростков и поверхностью шейки зуба, называют «прикрепленной десной». Краевая же часть десны, свободно прилежащая к поверхности зуба и отделенная от него лишь узкой зубной щелью (или бороздой), составляет свободную десну. Она несколько подвижна, так как не прикрепляется к надкостнице. На границе между свободной и прикрепленной частями десны имеется неглубокий десневой желобок, идущий параллельно краю десны на расстоянии около 0,5–1,7 мм от него. Он располагается на уровне дна десневой щели или несколько апикальнее. У некоторых пород собак, как правило у плоскомордых, он располагается ниже указанного уровня.
В промежутках между соседними зубами располагаются межзубные сосочки. Переходные отделы десны локализуются у основания альвеолярных отростков, где слизистая оболочка десны сменяется слизистой оболочкой, покрывающей кости тела челюстей. Граница между ними имеет вид неровной зубчатой линии. Эпителий в этих участках не ороговевает, появляются подслизистая основа и железы. Слизистая оболочка челюстей рыхло спаяна с надкостницей и постепенно дает начало переходным складкам щек и особенно губ. На внутренней стороне верхней и нижней челюстей слизистая оболочка десен переходит в слизистую оболочку краевой зоны твердого нёба и дна полости рта. Зубодесневое соединение располагается между зубом и десной и включает в свой состав многослойный плоский эпителий десны с вдавливающимися в него высокими соединительнотканными сосочками, эпителий десневой щели и эпителий прикрепления. Десневая щель (или бороздка) тянется в виде неглубокого углубления по всей окружности зуба, в месте, где он выступает над поверхностью десны. В нормальных условиях дно этой щели находится на уровне пришеечной части эмали или в области цементо-эмалевой границы. Эпителиальная выстилка щели у верхушки десневого сосочка переходит в эпителий десны, а с другой стороны, в области шейки зуба, переходит в эпителий прикрепления. Последний выстилает дно десневой щели и плотно прикрепляется к поверхности эмали зуба, покрытой кутикулой. Эпителий щели не ороговевает, он более тонкий, чем эпителий десны. Подстилающая эпителий щели собственная пластинка слизистой оболочки не образует сосочков, и поэтому граница между эпителием и соединительной тканью ровная. В эпителии щели и в подлежащей соединительной ткани в небольшом количестве встречаются мигрирующие из ее сосудов нейтрофилы и моноциты.
Что касается эпителия прикрепления, то его считают производным эмалеобразующего эпителия. Эмалевый орган после образования эмали редуцируется, а остатки его клеток превращаются в редуцированный эмалевый эпителий. Он напоминает многослойный плоский эпителий и возникает главным образом за счет наружного слоя эмалевого органа. Когда зуб начинает прорезываться, редуцированный эмалевый эпителий в области верхушки корня сливается с эпителием полости рта, а на остальном протяжении превращается в эпителиальное прикрепление. В дальнейшем, по мере того как прорезывающиеся зубы достигают плоскости смыкания челюстей, эпителиальное прикрепление постепенно отделяется от поверхности эмали. У собак даже по окончании прорезывания зуба 1/3 или 1/4 поверхности эмали непродолжительное время еще покрыта эпителием. Дно десневой щели находится там, где эпителиальное прикрепление отделяется от поверхности зуба. Эпителиальное прикрепление, окружающее в норме шейку зуба и плотно сращенное с кутикулой эмали, играет важную роль в защите околозубных тканей от проникновения инфекции и действия вредных агентов внешней среды. Они представляют собой эпителиальный «замок» (или барьер). Однако для прочного соединения зуба с десной необходима подлежащая соединительнотканная строма десны в области шейки зуба и особенно волокна циркулярной связки, которые и обусловливают плотное прилегание края десны к поверхности зуба, создавая опору для эпителиального прикрепления. В десневой щели находится десневая жидкость. В ней содержатся вода, белки, иммуноглобулины, ферменты, электролиты, слущенные эпителоциты, лейкоциты, микрорганизмы. У собак в течение суток образуется 0,5–2 мл десневой жидкости, поступающей в слюну. При воспалении десны в силу повышения проницаемости кровеносных сосудов в десневой щели увеличивается образование десневой жидкости. В результате воздействия продуктов жизнедеятельности бактерий при воспалении тканей пародонта увеличивается количество мигрирующих в десневую жидкость лейкоцитов.
Эпителий прикрепления имеет ряд структурно-функциональных особенностей. Его клетки уплощены и расположены параллельно поверхности зуба. Поверхностные эпителиоциты, при помощи полудесмоса связанные с внутренней базальной мембраной, способствуют прикреплению десны к поверхности эмали. Эти эпителиальные клетки не отторгаются, что отличает их от поверхностных клеток многослойного эпителия. Интенсивно отторгаются в просвет десневой щели клетки, лежащие под поверхностным слоем эпителия прикрепления.
В эпителии прикрепления очень высокая скорость обновления клеток по сравнению с эпителием десны. Восстановление эпителия после повреждения, за счет миотического деления клеток базального слоя, происходит у собак в среднем за 5–7 суток. Клетки эпителиального прикрепления в отличие от клеток эпителия десны характеризуются слабым развитием тонофиламентов и хорошим развитием таких органелл, как гранулярная эндоплазматическая сеть и комплекс Гольджи. Цитокератины эпителиоцитов прикрепления отличаются от таковых в многослойном эпителии. Имеется мнение, что клетки разных участков соединительнотканной основы десны через факторы роста оказывают влияние на различную степень дифференцировки эпителия десны. Клетки эпителия прикрепления по степени дифференцировки относят к малодифференцированным клеткам (по анализу маркерных поверхностных мембранных углеводов). В эпителии прикрепления нет меланоцитов, клеток Лангерганса и Меркеля. Между клетками находятся большие межклеточные промежутки, что в сочетании с уменьшенным количеством десмосом способствует миграции лейкоцитов и высокой проницаемости для веществ в обоих направлениях, поступлению антигенов во внутреннюю среду из слюны и, наоборот, антибактериальных веществ из кровеносных сосудов собственной пластинки слизистой оболочки десны в десневую жидкость. При этом некоторые вещества могут накапливаться в десне в больших концентрациях (например, антибиотики типа тетрациклина). При нарушении целостности эпителиального прикрепления и обнажении подлежащей соединительной ткани десневая щель углубляется на расстояние свыше 3 мм, становится патологической, превращаясь в десневой карман. Пролиферация эпителия, разрушение волокон циркулярной связки, дистрофические изменения в альвеолярных отростках, воспалительная инфильтрация десневого кармана наблюдаются, например, при пародонтозе. В итоге происходит расшатывание и выпадение зубов. Между тем атрофия альвеолярных отростков с последующим разрушением связочного аппарата зуба и разрастанием эпителия вдоль корня зуба может быть результатом возрастных изменений зубочелюстной системы.
Период прорезывания зубов и их смена
Строение зубной системы и все ее физиологические процессы являются исключительно важным элементом не только экстерьера собаки, но и показателем общего развития организма. Значительные отклонения в количестве зубов, их форме, качестве прикуса, а также отклонения во времени появления молочных зубов и смены этих зубов на постоянные могут свидетельствовать о нарушениях генетической конституции не только отдельного животного, но и всей линии или семейства, к которому оно относится. О качестве развития молочных зубов у собак судят по следующим показателям: время появления молочных зубов; количество молочных зубов; качество прикуса в молочный период зубов; выпадение молочных зубов и прорезывание постоянных зубов.
В месячном возрасте появляются первые молочные зубы. Их появление в этом возрасте свидетельствует о нормальном развитии щенка. Молочные зубы появляются постепенно в определенной последовательности. Зная последовательность их появления и время нахождения в полости рта, можно примерно определить возраст щенка (см. табл. 1).
Таблица 1
Возрастные показатели появления молочных зубов

У мелких пород собак время прорезывывания молочных зубов начинается позже. Поэтому временем нормального появления молочных зубов у них считается 1,5 месяца. Всего у собак 32 молочных зуба. Все они, как и постоянные зубы, располагаются по группам в определенной последовательности. Недостаток или за редким исключением избыток по количеству молочных зубов считается аномалией. В период роста молочных зубов формируется прикус. У некоторых пород собак, таких как кавказская овчарка, прикус может незначительно меняться, когда, например, ножницеобразный прикус переходит в клещеобразный прикус, или наоборот. Однако аномальное проявление прикуса можно наблюдать уже с месячного возраста. Неправильное расположение молочных зубов в зубной аркаде приводит к тому, что молочные зубы при соприкосновении челюсти с твердым нёбом травмируют его.
Чаще всего травмирование происходит за счет нижних молочных клыков, когда они своей верхушкой упираются в нёбо. При достижении щенком 4-месячного возраста молочные зубы начинают выпадать, а на их смену приходят постоянные зубы в количестве 42. Увеличение числа постоянных зубов достигается за счет прорезывания 10 коренных зубов, у которых отсутствует молочный период развития. Появление постоянных зубов имеет такую же характеристику, как и появление молочных, т. е. они имеют свое время появления и групповую последовательность (см. табл. 2).
Таблица 2
Время появления постоянных зубов

К 6–7-месячному возрасту период смены молочных зубов на постоянные практически заканчивается. На смену 32 молочным зубам приходят 42 постоянных зуба. Это является стандартным числовым показателем формирования зубов у собак по их количеству.
У мелких пород собак задержка в появлении молочных зубов также отражается и на смене их постоянными зубами. Окончательное появление постоянных зубов запаздывает.
ГЛАВА IV
МАТЕРИАЛОВЕДЕНИЕ И ТЕХНИЧЕСКИЕ РЕКОМЕНДАЦИИ
Материаловедение в настоящее время неразрывно связано с ветеринарной стоматологией и рассматривается как один из ее важнейших разделов. Развитие рынка современных стоматологических материалов ставит ветеринарного врача перед выбором того или иного способа лечения для повышения эффективности и качества работы.
Учитывая широкий спектр различного стоматологического материала, многие ветеринарные врачи сталкиваются с естественными трудностями научно обоснованного выбора и правильного его применения. К сожалению, до сих пор не было опубликовано систематизированных сводных данных по сравнительной характеристике отечественных и зарубежных материалов, таких как цементы, герметики, адгезивы, слепочные материалы и т. д., применяемые в ветеринарной стоматологии. Для правильной унификации и систематизации, а также правильного применения необходимых материалов в лечении ротовой полости у собак необходимо дать точное определение основных групп технологических мероприятий и других терминов, применяемых в стоматологии животных.
Полирование – процесс обработки материалов с целью получения чистой поверхности. Полировка достигается с помощью инструментов (шлифовального круга, бруска, бумаги), порошков (окиси хрома, гипса, трепела), пасты или жидкости.
Адгезия – сцепление пломбировочных материалов с тканями зуба и между собой. Адгезия может быть химическая и механическая.
1. Химическая адгезия достигается за счет адгезивной системы – комплекта жидкостей, способствующих присоединению пломбировочных материалов к тканям зуба животного. Обычно это праймер (осуществляет связь с дентином) и адгезив (сложное химическое соединение, обеспечивающее связь между тканями зуба и пломбой).
2. Механическая адгезия обеспечивается формой пломбировочной полости и образования в эмали микропространств после протравливания.
Протравливание – нанесение специального вещества в пломбировочную полость твердых тканей зуба перед пломбированием. Протравливание производится с целью усиления адгезии, рассасывания микрообломков твердых тканей зуба на дне полости в момент препарирования зуба, укрепления эмали и дентина, асептической обработки пломбировочной полости.
Для протравливания используют, как правило, специально приготовленную фосфорную кислоту или гель на ее основе.
Оптимальная концентрация для протравливающей кислоты считается 30–40%. Это обусловлено тем, что глубина протравливания и степень растворения кальция эмали зуба возрастает при увеличении концентрации фосфорной кислоты до 40%, дальнейшее повышение концентрации неоправданно.
Для правильного протравливания большое значение имеет время воздействия кислоты на эмаль. В настоящее время на травление эмали достаточно 15 секунд, что приводит к образованию такой же пористой поверхности, как и при более длительном травлении.
Присоединение пломбировочного материала или композита к предварительно протравленной эмали имеет следующие преимущества: хорошую материальную адаптацию, достаточную адгезию композита к эмали. Благодаря применению техники протравливания происходит укрепление бугров коронки зуба, лишенных дентина в результате препарирования. Вопрос протравливания дентина у собак не решен однозначно. Недостатком протравливания дентина является риск попадания кислоты через дентинные трубочки в пульпу, вызванное тем самым ее воспаление и повреждение опоры дентина – коллагеновых волокон. При загрязнении протравленного дентина инфекция попадает прямо в пульпу, при чрезмерной усадке композита возможно возникновение гиперестезии.
Формирование искусственной (пломбировочной) полости – сумма технологических мер, осуществляемых с помощью оперативных воздействий на ткани зуба. Искусственную полость у собак чаще всего делают на месте кариозного поражения или травмы коронки зуба.
При оценке и характеристике приемов, применяемых в процессе формирования полости, ветеринарным врачом должны учитываться два критерия: биологическая целесообразность и техническая целесообразность. Критериями биологической целесообразности того или иного воздействия на ткани зуба служат показатель вредности и показатель терапевтической эффективности.
Вполне естественно, что препаровка зубных тканей с целью подготовки полости к пломбированию может оказать вредное влияние на наиболее чувствительную часть зуба – пульпу. Грубой и вредной ошибкой является обнажение пульпы, так как обнаженная пульпа погибает. Поэтому ветеринарный врач всегда должен представлять себе расположение пульпы в пространстве окружающего его дентина. Удаление кариозной ткани, формирование полости как таковой, нанесение опорных точек в основном производится за счет удаления тех или иных пластов дентина. И хотя толщина удаляемого пласта равняется какой-нибудь доле миллиметра, этот акт может иметь роковое последствие – некроз пульпы, если не принять во внимание детали анатомических очертаний пульпарной камеры.
Повреждение пульпы может возникнуть не только в результате прямой механической травмы. Температурное влияние (нагревание при сверлении), химические факторы (протравливание) могут вызвать ожог пульпы и привести к заболеваниям ее вплоть до некроза.
При формировании полости нельзя довольствоваться предупреждением возможности вредных последствий препаровки зубных тканей. В данном случае необходимо стремиться получить положительную терапевтическую реакцию тканей зуба на оперативное вмешательство. С этой точки зрения подготовку полости зуба к пломбированию, препаровку тканей и само пломбирование следует расценивать как основу лечения больного зуба у животного.
Критерием технической целесообразности тех или иных приемов подготовки полости зуба у собак и подбора материала служат следующие показатели: распределение давления; средоточие нагрузки; сцепление; сохранение анатомической связи.
Показатель распределения давления. Давление, которому подвергается зуб при смыкании зубных рядов у собак, может быть весьма значительным. Сопротивление пломбы должно противостоять этой механической нагрузке. Задача подготовки полости в этом отношении состоит в том, чтобы придать полости такую форму, которая не только не ослабляла бы физической прочности пломбы, но и увеличила бы ее сопротивляемость. Для правильного решения этой задачи рекомендуется соблюдать следующее правило: площадь опоры пломбы должна быть больше площади, на которую падает давление. Иными словами, внутренняя поверхность пломбы должна быть больше ее наружной поверхности.
Показатель средоточия нагрузки. Этот показатель определяет отрицательное средоточие, т. е. рассредоточие нагрузки, падающей на пломбу. Полость зуба, а следовательно, и пломба должны быть сформированы таким образом, чтобы жевательное и окклюзионное давление не сосредоточивалось исключительно на поверхности пломбы. Для этого внешние контуры пломбы следует возвести таким образом, чтобы они слились с общей анатомической архитектурой зубных поверхностей и сочетались с их функцией. Пломбу следует рассматривать как искусственную часть зуба, микропротез.
Показатель сцепления. Помимо соблюдения вышеописанных правил и приемов подготовки зубной полости, важное значение имеет фиксация пломбы, хорошее сцепление между пломбировочным материалом и стенками зубного дефекта. На фиксацию необходимо обратить особое внимание при пользовании пломбировочными материалами со слабой прилипаемостью (силикат-цементы), а также при заполнении плоских полостей, например пришеечных.
Для лучшей фиксации пломб разработаны специальные технические меры, которые позволяют наилучшим образом фиксировать пломбу у собак. К ним относятся углубление пломбы, создание полости по схеме обратного конуса, образование фигуры «ласточкин хвост» на жевательной или реже на язычной поверхности, образование на стенках дефекта небольших углублений опорных точек, борозд, фиссур.
Показатель сохранения анатомической связи. С механической точки зрения на смыкающихся окклюзионных поверхностях зуба можно выделить элементы двоякого рода. Одни являются наиболее действенными, непосредственно и в первую очередь приходящими в соприкосновение с зубами-антагонистами противоположной стороны, особенно при разжевывании корма той или иной твердости. Это бугры коренных зубов. Элементы второго рода выполняют вспомогательную роль, являясь как бы соединительными образованиями. Так, например, они соединяют бугры, разделенные фиссурами, как это нетрудно установить на последних премолярах и молярах. Также и на резцах у собак можно обнаружить «спайку», соединяющую край с буграми. Особенно отмечается у молодых животных. Эти естественные связи имеют большое значение для сохранения крепости зуба, в особенности пораженного кариозным процессом. Поэтому их следует щадить при препаровке и подготовке кариозной полости.
Коффердам – система, состоящая из набора резиновых платков, клипсов (кламмеров), рамки. Кроме того, в набор входят щипцы – пробойник и пинцет – носитель. Коффердам способствует полной изоляции зуба или группы зубов при лечении от загрязнения ротовой жидкостью, защищает мягкие ткани полости рта собаки от травмирования вращающимися или острыми инструментами, предотвращает заглатывание мелких инструментов или их фрагментов, некротических частиц зуба и пломб, отодвигает язык, губы и щеки, мешающие хорошему обзору всей пасти.
Резиновые платки выпускаются различной толщины. Наиболее популярны платки средней толщины, так как они хорошо прилегают к шейке зуба и часто не требуют дополнительной фиксации лигатурами. Зуб получается полностью изолированным. Толщина средних платков достаточна для обеспечения надежной защиты мягких тканей. Предпочтительно использовать платки темного цвета, контрастирующие со светлыми зубами питомца. Рамка коффердама, на которую натягивается платок, обычно изготавливается из металла или из синтетических материалов, проницаемых для рентгеновских лучей. В стандартный набор входят 5 или 7 кламмеров (пластмассовых или металлических).
Кламмеры плотно фиксируют платок коффердама в пришеечной области зуба. Накладывают коффердам перед удалением налета (камня) или перед препарированием зуба. Снимают его перед полировкой, а иногда перед работой финишными борами, когда коффердам мешает качественной обработке пришеечной области больного зуба.
Стоматологические инструменты и оборудование
Для оказания стоматологической помощи животному ветеринарному врачу необходимо иметь стоматологические инструменты и специализированное оборудование. Уровень ветеринарного стоматологического сервиса напрямую зависит от набора базы инструментария. Чем больше набор различных стоматологических инструментов у ветеринарного специалиста, тем выше уровень оказания им помощи собаке и качество соответствующих услуг. В основном весь стоматологический инвентарь делится на инструменты (оборудование, используемые для исследования ротовой полости, и на инструменты, применяемые непосредственно для лечения различных заболеваний полости рта и зубов у собак. В настоящее время все оборудование для стоматологических целей электрическое. Инструменты, применяемые для исследования полости рта, имеют свое строго определенное назначение, позволяющее осуществить наилучший доступ к органам ротовой полости. Также с их помощью проверяют качество тканей и их изменение в ходе патологического процесса.
Стоматологическое зеркало. Оно состоит из собственно зеркала со стержнем, навинчивающимся на ручку. Служит для исследования участков слизистой полости рта и зубов, недоступных для прямого обозрения глазом. Кроме того, оно используется в качестве осветителя, так как хорошо отражает пучок света, падающий на него, что дает возможность лучше осмотреть исследуемую область. Стоматологическое зеркало в основном используют для осмотра пасти у короткомордых пород собак. У собак с длинной пастью ротовая щель значительно больше и, как правило, стоматологическое зеркало практически не используется. Для уменьшения запотевания рабочей поверхности зеркало протирают смесью спирта с глицерином или подогревают до температуры тела животного, подержав его некоторое время у слизистой оболочки щеки.
Крючок для оттягивания губ и щек. Используют для наилучшего доступа к коренным зубам и преддверию рта. Для этой цели часто применяют также металлический шпатель. В некоторых случаях используется стоматологическое зеркало.
Стоматологический пинцет отличается от других видов пинцетов загнутыми под прямым или тупым углом концами рабочей части инструмента. На внутренней поверхности концы пинцета снабжены поперечными нарезками для лучшего захватывания и удержания. Он используется для определения степени подвижности зубов, для захватывания марлевых или ватных тампонов и т. д. Им же удерживают и переносят мелкие инструменты (рис. 35).
Рис. 35. Стоматологические инструменты: 1 – экскаваторы, 2 – стоматологические зонды (прямой и под углом), 3 – стоматологический пинцет, 4 – металлический шпатель, 5 – крючок для оттягивания губ и щек, 6 – стоматологическое зеркало
Стоматологический зонд. Имеет заостренную или притупленную форму конца, которая может быть штыковидной (прямой зонд) или согнутой (угловой зонд). С помощью остроконечного зонда выявляют кариозные полости, определяют состояние фиссур, их глубину, болезненную реакцию и характер размягчения зубных тканей, наличие сообщения кариозной полости с полостью зуба, уточняют топографию устьев корневых каналов.
Притупленный зонд с нанесенными линейными делениями используют для выявления и измерения глубины пародонтальных карманов, степени обнажения корня и др.
Для диагностики состояния пульпы или периапикальных тканей зуба как в норме, так и при патологических состояниях у собак можно использовать аппараты электроодонтодиагностики. Это новый метод диагностики в ветеринарной стоматологии, который можно использовать дополнительно, помимо рентгена.
К данной категории можно отнести такие аппараты, как ЭОМ-3 или ИВН-1. Вторая группа инструментов и оборудования используется при непосредственном лечении органов ротовой полости.
Набор инструментов для снятия зубных отложений. Он состоит из отдельных инструментов с различной формой рабочей части. Эта форма может иметь различные контуры: треугольные, пикообразные, скребко-образные и т. д. Различные инструменты из набора позволяют снимать зубные отложения как на коронке зуба, так и поддесневые отложения.

Рис. 36. Ультразвуковой скалер
Ультразвуковой скалер – аппарат позволяющий снимать различные зубные отложения. В отличие от выше представленного набора скалер более качественно снимает зубные отложения и щадит ткани зуба (рис. 36). Бормашины являются основным аппаратом, используемым при препарировании твердых тканей зуба (рис. 37). В настоящее время на рынке стоматологического оборудования имеется широкий выбор бормашин. Поэтому для ветеринарных стоматологических кабинетов рекомендуются бормашины, которые отвечали бы следующим требованиям: большая скорость вращения бора (до 300 000 и более об/мин) и одновременно регулируемая, когда необходимо одновременно применять при терапевтическом вмешательстве различные обороты бора; компактные размеры; реверсное движение бора; педальное включение бормашины; простота в эксплуатации.

Рис. 37. Бормашина
В зависимости от условий в ветеринарной клинике, если имеется отдельный стоматологический кабинет, можно использовать стационарные бормашины, такие как БЭС-10, БЭО-30-2 и т. д. Если нет таких условий можно применять портативную бормашину, например, БЭУП-01, «УНИБОР». Экскаваторы имеют двухсторонние рабочие части, которые представлены различными формами и расположены под углом. Их применяют для различных целей: от снятия зубных отложений, поддесневого зубного камня до исследования кариозной полости. Боры относят к режущим инструментам и используют в основном для препарирования твердых тканей зуба. В зависимости от вида бормашины и наконечника для нее они имеют различную форму. Боры для прямого наконечника имеют длину, равную 44 мм, а для углового наконечника они вдвое короче – 22 мм. В зависимости от этапа препаровки зуба применяют боры с различной формой рабочей части: фиссурные (цилиндрические), обратноконусовидные (конусовидные), круглые (шаровидные) и колесовидные. Боры выпускаются под номерами в зависимости от диаметра рабочей части. Так, диаметр бора № 1 равен 0,85 мм, а бора № 13 — 3,1 мм. Остальные номера боров имеют соответствующие промежуточные диаметры. В основном боры изготавливаются из специальных сортов стали. В последние годы все более широкое распространение получают так называемые твердосплавные и алмазные боры. Финиры и полиры используются для шлифовки и полировки пломб, а также для обработки внутренних стенок сформированной полости зуба (рис. 38).
Рис. 38. Режущие инструменты: I – боры для прямого и углового наконечников электрической бормашины, II – боры для воздушно-турбинной бормашины, III – форма рабочей части боров: а) шаровидного, б) обратного конуса, в) фиссурного, г) колесовидного
Шприц для воды. Он используется для промывания полости рта у собак и кариозных полостей зубов. Как правило, он металлический со стеклянным цилиндром. Имеется съемная металлическая канюля.
Эндодонтические инструменты. Служат для работы в полости зуба (удаления пульпы, формирования пломбировочной полости, заполнения пломбировочным материалом полости зуба и т. д.). К этим инструментам относят (рис. 39):
1) пульпоэкстракторы. Используются для удаления пульпы и ее распада; буравы корневые, предназначенные для расширения стенок корневого канала;
2) корневой рашпиль. Им производят раздробление, рыхление и рассечение инфицированного дентина стенки корневого канала и выведение дентинных опилок;
3) дрильборы. Используются для прохождения узких каналов и удаления пломбировочного материала из них;
4) развертки. Необходимы для создания овальной формы корневого канала и сглаживания неровного края в полости;
5) каналонаполнители. Используются в целях более быстрого заполнения корневых каналов пломбировочным материалом; штопферы, служащие для введения мягких и плотных пломбировочных материалов;
6) корневые иглы. Предназначены для определения проходимости корневого канала, измерения его длины, а также введения в канал лекарственных препаратов и пломбировочного материала.
Рис. 39. Набор инструментов для эндодонтии: 1 – глубиномер, 2 – пульпоэкстрактор, 3 – бурав, 4 – рашпиль, 5 – дрильбор, 6 – развертка, 7 – каналонаполнитель, 8 – штопфер
Элеваторы. Используют для удаления зубов и корней. Имеют массивную ручку и более узкую, заостренную, желобковатую рабочую часть (щечки). Наиболее широко употребляются следующие элеваторы: прямой, боковой (левый или правый), штыковидный (Т-образный) и ключ Леклюза (рис. 40).

Рис. 40. Элеваторы: 1 – элеватор Леклюзе, 2 – прямой элеватор, 3 – боковые элеваторы, 4 – прямой остроконечный элеватор
Щипцы для удаления зубов. Они имеют в своем строении ручки для держания, щечки для фиксации зуба и замок, который служит для соединения ручек со щечками. Различают щипцы для удаления зубов на верхней челюсти и на нижней. Для удаления зубов в зависимости от их группы существуют щипцы с S-образными изогнутыми ручками, штыковидные, клювовидные с различными щечками (округлые, широкие, несходящие и сходящие) (рис. 41).
Рис. 41. Щипцы: а) набор щипцов для удаления зубов на верхней челюсти, б) набор щипцов для удаления зубов на нижней челюсти
Кюретка. Рабочая часть кюретки выполнена в форме ложечки с острыми краями. С помощью кюреток выскабливают пораженную костную ткань челюсти и удаляют грануляции из луночек удаленных зубов, пародонтальных карманов.
Кроме перечисленных выше инструментов, используются также:
1) распаторы;
2) острые зубные ложечки; можно применять также глазные ложечки;
3) костные кусачки;
4) долота и молоток;
5) различные скальпели;
6) ножницы – прямые и изогнутые;
7) иглодержатель с набором игл;
8) пинцеты – анатомические и хирургические;
9) шприцы с набором игл; для проведения обезболивания используются шприцы емкостью 2 или 5 мл; для проведения новокаиновых блокад часто требуются шприцы емкостью 10 мл. Перечисленный выше набор инструментов и оборудования позволяет выполнять различные терапевтические и хирургические манипуляции при лечении различных заболеваний полости рта у собак. Однако, практически каждый год на рынке стоматологических услуг появляются новые инструменты и оборудование, которыми ветеринарный стоматологический кабинет может пополняться.
Пломбировочный материал
В ветеринарной стоматологии практически все пломбировочные материалы (рис. 42) используются из медицинской стоматологии. Скудные литературные данные по ветеринарной стоматологии и слабое распространение стоматологических услуг для животных в ветеринарии приводит к тому, что ветеринарные специалисты самостоятельно изучают различные медицинские источники по этому вопросу или консультируются со стоматологами медицинского профиля.
Рис. 42. Пломбировочный материал
В этом разделе мы постараемся помочь ветеринарным врачам, которые занимаются стоматологией, и дополнительно ознакомить их с основными правилами использования различного пломбировочного материала.
Почти каждое лечение заболевания зубов завершается заполнением дефекта, пустоты или полости, если таковые имелись. Этот процесс называется пломбированием. Слово «пломба» происходит от латинкого «plumbum», что значит «свинец». Этим мягким металлом заполняли полость зуба до появления современных пломбировочных материалов.
В настоящее время в ветеринарной клинической практике применяется широкий ассортимент пломбировочных материалов. Это позволяет ветеринарному врачу творчески подходить к выбору материала для каждого конкретного случая заболевания собаки.
Для получения успешного результата при пломбировании зубов специалист должен иметь представление об основных параметрах пломбировочных материалов, их химической природе, процессах и изменениях, происходящих в материале во время пломбирования.
Для достижения качественного результата пломбирования независимо от вида материала необходимо придерживаться следующих основных правил:
1) тщательно формировать кариозную полость;
2) правильно, с учетом рекомендаций, данных в инструкции, подготавливать к пломбированию поверхность эмали и дентина препарированной полости;
3) строго соблюдать инструкцию в процессе приготовления материала (выдерживать соотношение компонентов, использовать рекомендуемый инструмент для замешивания);
4) для формирования пломбы использовать специально предназначенные матрицы в виде полосок или колпачков;
5) не допускать попадания влаги на зуб в процессе пломбирования;
6) не брать материал руками;
7) проводить тщательную шлифовку и полировку пломбы только после окончательного отвердения материала.
При пломбировании зуба (зубов) ветеринарный врач должен учитывать ряд требований функционального порядка к используемому материалу. Так, лечебно-прокладочные материалы должны:
1) стимулировать репаративные процессы в пульпе;
2) обладать бактерицидным и противовоспалительным действием;
3) оказывать обезболивающее действие;
4) не оказывать раздражающего действия на пульпу зуба и слизистую полости рта животного;
5) обладать хорошей адгезией и пластичностью;
6) выдерживать нагрузки, возникающие после затвердевания, в процессе акта жевания или разгрызания твердых частей корма.
Изолирующие прокладки должны выполнять следующие функции:
1) защищать пульпу от раздражающих факторов (токсических, термических, химических);
2) обеспечивать хорошее краевое прилегание пломб;
3) хорошо фиксировать пломбу;
4) не оказывать раздражающего действия на пульпу зуба.
Материалы для пломбирования корневых каналов должны:
1) быть удобными в работе, легко вводиться в канал;
2) быть пластичными, чтобы обеспечить заполнение канала на всем его протяжении;
3) не уменьшаться в объеме при затвердевании в канале;
4) не рассасываться в канале;
5) быть непроницаемыми для тканевой жидкости;
6) не раздражать периодонт;
7) стимулировать пластическую функцию периодонта;
8) обладать антисептическими свойствами;
9) быть рентгеноконтрастными;
10) не окрашивать зуб животного;
11) при необходимости легко выводиться из корневого канала.
Рис. 43. Призма
Требования, предъявляемые к постоянным пломбировочным материалам. Они должны (рис. 43):
1) быть устойчивыми к действию механических факторов, возникающих в процессе жевания или разгрызания, быть достаточно твердыми и устойчивыми к давлению и трению;
2) обладать химической стойкостью к растворяющему действию слюны собаки и кормовых растворителей;
3) быть безвредными для тканей зуба, слизистой оболочки полости рта и организма животного в целом;
4) иметь тепловой коэффициент термического расширения, близкий к коэффициенту расширения тканей зуба животного;
5) обладать достаточной пластичностью при формировании пломбы и легко вводиться в обработанную искусственную полость;
6) хорошо прилипать к твердым тканям зуба и иметь плотную прилегаемость к краям полости (т. е. материал должен обладать высокими адгезивными свойствами);
7) обладать цветом, соответствующим цвету и прозрачности эмали зуба домашнего питомца;
8) длительно сохранять свой объем и форму;
9) обладать низкой теплопроводимостью, чтобы предотвратить термическое раздражение пульпы.
Следует оговориться, что до настоящего времени материала, отвечающего одновременно всем этим требованиям из каждой группы, нет. Имеется ряд требований функционального порядка и к пломбе. Наиболее существенными являются следующие:
1) возмещение барьерных функций эмали – механической и химической стойкости, непроницаемости для микробов полости рта животного, предохранение пульпы от температурных или иного рода воздействий;
2) восстановление физиологических функций зуба как элемента жевательной системы;
3) восстановление контактного пункта – санация межзубного пространства.
По назначению все пломбировочные материалы делятся на 4 основные группы: материалы для временных пломб; материалы для постоянных пломб; материалы для прокладок; материалы для пломбирования корневых каналов. Эта классификация условна, так как многие материалы используют для различных целей в стоматологии.
Материалы для временных пломб применяют для закрытия кариозной полости при лечении неосложненного и осложненного кариеса зубов, в качестве повязок для покрытия лекарственных веществ в кариозной полости. Для временных пломб применяют дентин-пасту, кальмецин и т. д. Для временного пломбирования корневых каналов используют фосфат – цемент, интрадонт, эндодент и т. д. (рис. 44).

Рис. 44. Приготовление формовочной массы фосфатного цемента: а) деление порошка на части, б) движения шпателя
Материалы для постоянных пломб предназначены для восстановления анатомической формы и функций зуба. К этой группе пломбировочных материалов относят цементы, композиционные материалы, пломбировочные материалы, пломбировочные материалы на базе пластмасс и амальгаму. Прокладочные материалы по функциональному назначению делятся на лечебные, изолирующие и защитные. Следует отметить, что в настоящее время появились прокладочные материалы, способные выполнять все функциональные назначения одновременно. Лечебные прокладочные материалы или прокладки применяют для стимуляции репаративных процессов в пульпе зуба при лечении глубокого кариеса и других сходных состояний. Данные прокладки применяются в сочетании с изолирующими, так как имеют длительный срок высыхания и недостаточную механическую прочность. Изолирующие прокладки накладываются на дно и стенки искусственной полости зуба до эмалево-дентинного соединения при пломбировании кариозных полостей амальгамами для защиты пульпы от термических факторов.
Схема
Классификация стоматологических цементов
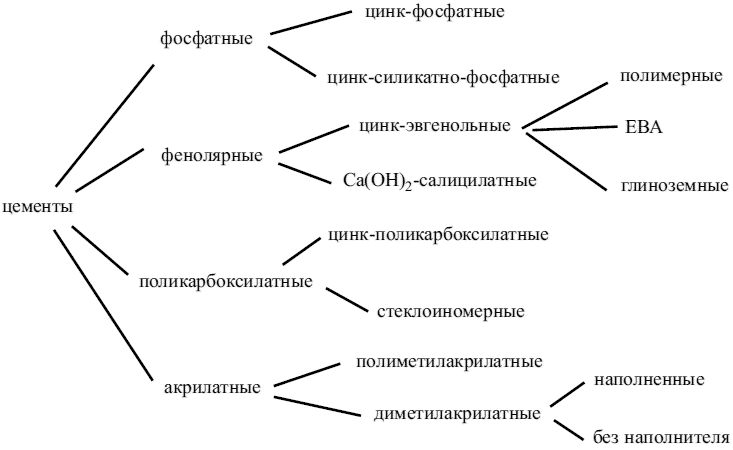
При наложении защитных прокладок под цементные и композитные пломбы изолируют дентин от проникновения через него в пульпу орто-фосфорной кислоты из цементов и растворов для травления эмали, которые могут быть причиной развития пульпита и гибели пульпы зуба. Защитная прокладка должна плотным слоем покрывать дно кариозной полости. К защитным прокладкам относят цинк-фосфатные, поликарбоксилатные, стеклоиономерные, бактерицидные цементы. Широкое распространение в ветеринарной стоматологии получили стоматологические цементы. Это связано с широким спектром их применения и доступной ценой. Цементы применяют в качестве фиксаторов металлических зубных протезов, прокладок для защиты пульпы, пломбировочного материала для постоянных пломб, каналов. Они обладают лечебными, антисептическими свойствами и т. д. Каждый из этих цементов составляется из порошка и жидкости, смешение которых образует тестообразную массу, быстро застывающую и превращающуюся в твердую пломбу.
Приведем краткую характеристику основных групп цементов (см. схему). В состав порошка цинк-оксифосфат-цемента входит окись цинка (ZnO) и ряд дополнительных веществ (Al2O3, MgO, Са), а также окиси металлов. Получается цинк-фосфатный цемент в результате прокаливания окиси цинка и окиси магния до их спаивания с добавлением незначительных количеств силикатов и окислов некоторых других металлов. Этот материал представлен в виде сильно измельченного порошка. В состав жидкости входит 50% фосфорная кислота (орто– и метафосфорная) с некоторыми добавлениями. Жидкость цинк-фосфатного цемента приготовляется посредством растворения фосфорнокислых солей цинка и алюминия в фосфорной кислоте. Недостатками цинк-фосфатных цементов являются плохая адгезия, линейная усадка, способность раздражать пульпу, хрупкость и очень слабый антибактериальный эффект. В состав порошка силикат цемента или алюминий-фосфат-цемента входят кремневая кислота, окись алюминия и известь. Получается этот цемент путем сплавления силиката алюминия с окисями кальция и натрия с фтористыми солями. Жидкость силикатного цемента представляет собой раствор фосфорнокислых солей алюминия или цинка в фосфорной кислоте.
Комбинированный силикат-фосфатный цемент, называемый также полусиликатным, обладает такими же положительными свойствами как и цинк-фосфат-цемент. Представителем этой группы является «эркодонт». Цинк-оксид-эвгенольные цементы состоят практически из чистого оксид цинка, входящего в него наполнителя кремнезема и солей цинка. Жидкость цинк-оксид-эвгенольных цементов состоит из эвгенола, или гвоздичного масла. Преимуществами этой группы цементов являются антибактериальное действие, хорошая герметичность, низкая износостойкость и растворимость в пасти животного.
Наиболее адгезионноспособной группой цементов является цинк-поликарбоксилатная группа. Порошок этой группы представляет собой оксид цинка, иногда с содержанием оксида магния (1–2%), оксида алюминия или другого упрочняющего наполнителя. Для улучшения механических свойств и в качестве выщелачиваемого фторида в состав порошка могут быть включены фторид олова или другой фторид.
Таблица 3
Сравнительная характеристика различных пломбировочных материалов

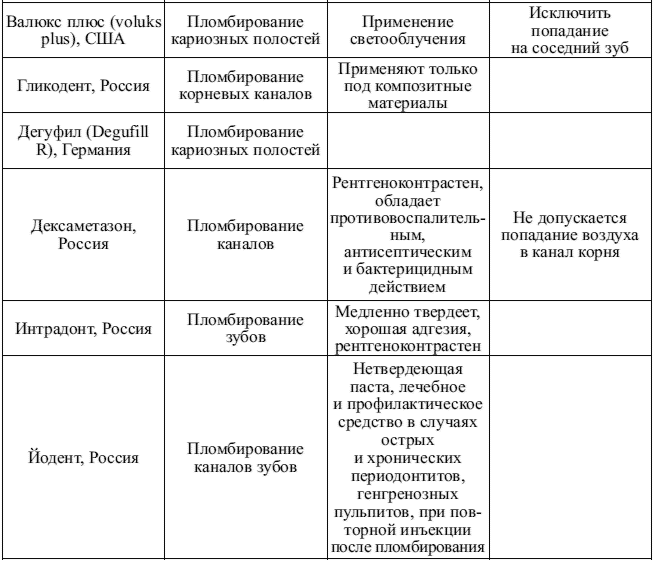
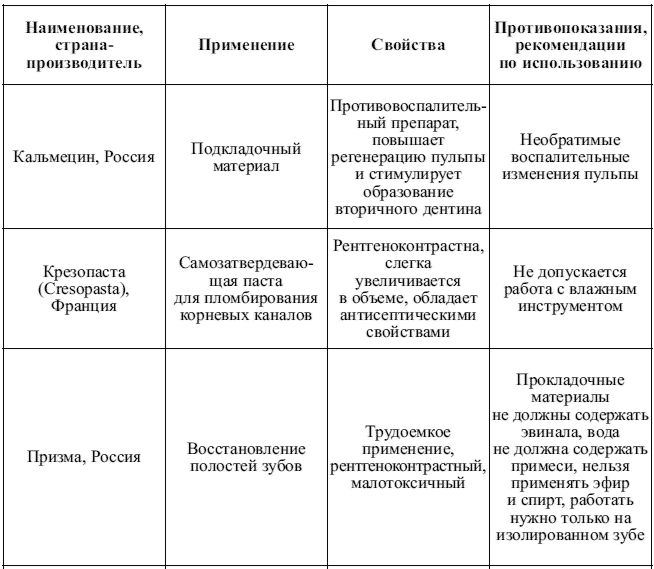
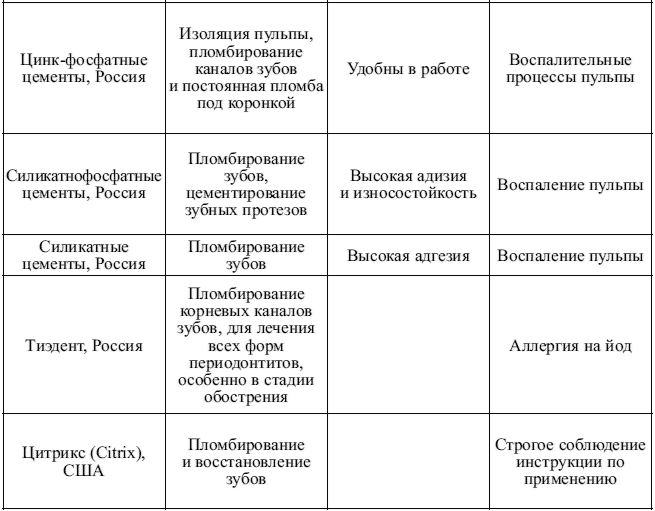
Жидкость цинк-поликарбоксилатных цементов состоит из 40% водного раствора полиакриловой кислоты или сополимера акриловой кислоты с другими органическими веществами.
Помимо хорошей адгезивной способности, цинк-поликарбоксилатные цементы обладают высокой биологической совместимостью с пульпой зуба, выделяют фтор и имеют антибактериальные свойства.
Стеклоиономерные цементы получены путем объединения силикатных и полиакриловых систем. Порошок состоит из тонкого измельченного стекла фторсиликата кальция и алюминия с размером частиц 40 мкм. Жидкость представляет 50% водный раствор сополимера полиакрил-итаконовой или другой полиакриловой кислоты. Может быть добавлена винная кислота.
Все стеклоиономерные цементы обладают рентгеноконтрастным свойством, длительно выделяют фториды, вызывают слабую реакцию пульпы.
Слепочные материалы
Для оказания широкого спектра качественных ветеринарных стоматологических услуг домашним питомцам ветеринарный врач будет использовать доступные для него различные слепочные материалы. При протезировании, ортодонтии и т. д. особенно слепочные материалы будут использоваться. При описании характеристик различных слепочных материалов мы акцентируем внимание на том, что при использовании какого-либо конкретного слепочного материала необходимо строго соблюдать инструкцию по его применению (табл. 3).
Слепки – негативные (обратные) изображения поверхности твердых и мягких тканей челюстей животного, расположенных на протезном ложе и его границах. Слепочные, или оттискные, материалы служат для получения диагностических, контрольных, рабочих (основных) и вспомогательных гипсовых моделей. Под диагностическими имеют в виду модели, которые подлежат изучению для уточнения диагноза и планирования конструкции будущего протеза или ортодонтической пластины для собаки. По рабочим моделям изготавливают зубные протезы. Модель зубного ряда челюсти, противоположной протезируемой, называется «вспомогательной». Оттиск снимают специальными оттискными ложками, которые бывают стандартными и индивидуальными. Следует отметить, что оттискные ложки медицинского назначения и очень часто для снятия оттиска у собак не подходят. Поэтому оттискные ложки приходится заказывать индивидуально с учетом строения челюсти животного.
Можно делать оттиск и без оттискной ложки, когда подготовленный слепочный материал представлен в виде шара. Его прикладывают к челюсти, слегка придавливают и получают оттиск.
Различают анатомические (ориентировочные) и функциональные оттиски. Большое значение для получения точного оттиска имеет качество оттискного материала.
Для получения оттисков могут быть использованы материалы, обладающие рядом необходимых свойств:
1) пластичностью, позволяющей без большого давления получать точные отпечатки рельефа слизистой оболочки полости рта и зубных рядов животного;
2) простотой изготовления слепочной массы, легкостью введения в пасть и выведения из нее целиком или частями, легко соединяемыми в единое целое, с сохранением отображаемого рельефа;
3) способностью в течение 2–5 минут приобретать твердое или эластичное состояние;
4) безвредностью для организма четвероногого питомца, отсутствием раздражающего действия на слизистую оболочку полости рта, резкого запаха;
5) способностью сохранять постоянство формы и объема после выведения из пасти в течение времени, достаточного для получения модели;
6) устойчивостью к действию слюны;
7) непрочностью связей с материалом модели, что позволяет без труда их разъединить.
При использовании слепочных материалов возможны различного рода дефекты. Перечислим наиболее часто встречающиеся дефекты и причины их возникновения.
1. Зернистость. Причина – длительное смешивание с водой, недостаточное гелеобразование, высокое соотношение порошка и воды.
2. Разрыв оттиска. Причина – недостаточная масса материала, попадание влаги в пасту, преждевременное извлечение, длительное замешивание.
3. Пузыри. Причина – плохая текучесть, попадание воздуха при замешивании.
4. Пустоты неправильной формы – причиной служит влага, остатки корма на тканях ротовой полости.
5. Шероховатость, порошкообразный налет на поверхности гипсовой модели. Причины – недостаточная промывка оттиска, избыток воды на оттиске, преждевременное удаление модели, длительное пребывание модели в оттиске, неправильно приготовленная гипсовая смесь.
6. Деформация. Причины – модель отлита не сразу после получения оттиска, смещение оттискной ложки при гелеобразовании, преждевременный вывод оттиска из полости рта, неправильный вывод оттиска из ротовой полости животного при наличии трений по дну.
Оттискные материалы применяются по определенным показаниям, которые зависят от состояния здоровья собаки, характера патологического состояния зубных рядов и мягких тканей ротовой полости, конструкции изготавливаемого аппарата или протеза.
Слепочные материалы можно классифицировать по химической природе составляющих компонентов, физическому состоянию после отвердения, условиям применения, возможности повторного использования.
Наибольшее распространение получила классификация по физическому состоянию материала после отвердевания. По ней все слепочные материалы делятся на 3 группы:
1) оттискные материалы, которые кристаллизуются в полости рта (гипс, цинкоксиэвгеноловые пасты) – твердокристаллические;
2) оттискные массы, которые после полимеризации остаются эластичными (альгинатные, силиконовые, тиоколовые);
3) термопластические массы, которые так же, как и массы первой группы затвердевают в пасти, но они становятся пластичными при нагревании (термомассы № 1, № 2, № 3 и др.).
Рассмотрим поподробнее каждую из трех групп слепочных материалов. Цинкоксиэвгиноловые оттискные материалы обладают большой пластичностью, не имеют резких запахов, безвредны. Хорошую пластичность им придает наличие в их составе канифоли и вазелинового масла. Данная группа слепочных материалов позволяет получить точный рельеф поверхности и оформить края оттиска функциональными пробами. После отвердевания массы становятся твердыми и хрупкими. Оттиск может сохраняться продолжительное время после получения, не изменяясь в объеме, т. е. массы практически не дают усадки, прочные.
Силиконовые слепочные материалы состоят из линейных полимеров и катализатора (3–5% от общей массы). Под действием катализатора линейные полимеры скрещиваются путем конденсации, образуя «сшитый» полимер. Масса отвердевает и становится эластичной. В качестве катализаторов могут использоваться оловоорганические и титаноорганические вещества. Для ускорения процесса отвердевания могут применяться инициаторы – вещества, ускоряющие действие катализатора. Процесс вулканизации полимера и степень эластичности можно регулировать количеством сшивагента, катализаторов, наполнителей. У силиконовых оттискных материалов практически отсутствует усадка, что позволяет хранить слепок очень длительное время. Они дают четкое отображение тканей протезного ложа, в том числе и зубодесневой бороздки животного, а после отвердевания массы отличаются большой эластичностью и прочностью. По таким слепкам можно отливать модели не один раз.
Тиоколовые оттискные материалы состоят из меркантанов, которые обладают способностью вступать в реакцию с окислами металлов и образовывать эластичные соединения.
Тиоколовые материалы обладают высокой пластичностью в момент приготовления и введения в ротовую полость собаки, небольшим временем схватывания (до 5 минут), хорошей эластичностью после отвердевания, ничтожной усадкой, постоянством объема и формы при хранении, термостойкостью. На скорость вулканизации тиоколовых материалов оказывают влияние температура и влажность воздуха. Добавление 1–2 капель воды ускоряет процесс схватывания массы, замедлить его можно олеиновой кислотой (2 капли на одну порцию массы). Тиоколовые оттискные материалы применяются для снятия оттисков при протезировании коронками, перебазировки съемных пластиночных протезов. Оттиск снимают жесткой ложкой или кольцом под давлением.
К эластичным оттискным материалам относится группа различных по физико-химическим свойствам веществ. Характерной особенностью всех их является способность при отвердении приобретать эластичное, резиноподобное состояние.

Рис. 45. Альгинатная слепочная масса «YPEEN»
В таком состоянии материал слепка может быть деформирован, после снятия нагрузки он вновь приобретает первоначальную форму. Благодаря эластичности материала такие слепки из полости рта выводятся целиком. Оттиски, получаемые с помощью эластичных масс, отличаются большой точностью, процедура получения моделей очень упрощена. Среди группы эластичных оттискных материалов в ветеринарной стоматологии широкое распространение получили альгинатные необратимые материалы. В первую очередь их распространение связано с простотой применения и относительно невысокой ценой (рис. 45).
Отечественными производителями и зарубежными фирмами выпускается широкий спектр материалов этой группы, например стомальгин-02 (Россия), новальгин (Россия), Sanalgen (Австрия), Zelex (Англия), Ypeen (Чехия), Kromopan (Италия), Micra Gel (США) и т. д. Основными недостатками альгенативных необратимых слепочных материалов можно считать отсутствие адгезии к оттискной ложке и значительную усадку во времени в результате потери воды и явления синерезиса. Термопластические оттискные материалы в отличие от других оттискных материалов имеют одну особенность – способность размягчаться при нагревании и затвердевать при охлаждении.
Термопластические оттискные материалы представляют собой комбинацию различных веществ, обладающих термопластическими свойствами (парафин, стеарин, пчелиный воск, гуттаперча), и наполнителей для придания им специальных свойств. Чаще всего для этих целей используют природные и синтетические смолы: канифоль, шеллак, этилцеллюлоза. Подбирая соответствующие сочетания компонентов, можно получить материал с необходимыми свойствами. Введением наполнителей удается значительно уменьшить изменения в объеме таких веществ, как воск и смолы, при колебаниях температуры. Для придания цвета, вкуса и запаха в слепочные материалы можно вводить красители и ароматические вещества.
Термопластические слепочные материалы должны отвечать следующим требованиям:
1) не оказывать вредного влияния на ткани ротовой полости собаки и быть экономически выгодными и доступными;
2) размягчаться при температуре, не способной вызвать ожог слизистой оболочки полости рта у животного (50–60°C), затвердевать в пасти при нормальной температуре собаки;
3) не растворяться и не набухать под воздействием слюны, быть пластичными;
4) точно воспроизводить отпечаток тканей протезного ложа, не деформируясь при выведении из пасти и в последующий период до отливки модели;
5) легко обрабатываться острым инструментом без искажений, растрескивания или образования хлопьев;
6) стерилизоваться без ухудшения свойств.
В настоящее время существует два вида термопластических оттискных материалов:
1) обратимые – при многократном использовании не теряют своих пластических свойств, могут подвергаться стерилизации нагреванием;
2) необратимые – при повторном использовании становятся менее пластическими вследствие улетучивания отдельных компонентов.
Необратимые термопластические оттискные материалы, в свою очередь, делятся на два типа:
1) низкоплавкие (размягчаются при температуре 30–60°C), обычно окрашены в красный, зеленый или серый цвета. Эти массы используют для получения оттисков при изготовлении коронок, для получения функциональных и компрессионных оттисков;
2) высокоплавкие (размягчаются при температуре выше 70°C), окрашены в черный или белый цвет. Это достаточно плотные массы, они могут служить для удержания других оттискных материалов.
Антисептические и дезинфицирующие средства
Антисептические и дезинфицирующие средства входят в группу противомикробных средств, которые вызывают гибель микроорганизмов или создают неблагоприятные условия для их размножения. Дезинфицирующие средства применяют для уничтожения патогенной микрофлоры во внешней среде, для обеззараживания помещений, транспорта, различных предметов, инструментов, одежды и т. п. Антисептические средства используют для обеззараживания кожи животных, слизистых оболочек, ран и полостей тела. Деление на антисептические и дезинфицирующие средства в определенной степени условно, так как дезинфицирующие вещества в малых концентрациях могут быть использованы в качестве антисептических средств. В зависимости от свойств и условий применения антимикробные препараты могут оказывать бактерицидное (губительное для микроорганизмов) или бактерио-статическое (задерживающее их рост и размножение) действие. В последнем случае в окончательном подавлении ослабленных болезнетворных микробов большую роль играют защитные силы организма животного. Механизм действия всех противомикробных веществ весьма разнообразен и сложен. Он в основном связан с нарушением физико-химических свойств и биохимических процессов в микробной клетке (денатурацей белка, нарушением проницаемости плазматических мембран, инактивацией ферментов микроорганизмов).
При содействии антимикробных препаратов в организме животного усиливаются защитные клеточные и гуморальные механизмы, создаются условия для повышения общей резистентности организма. В ветеринарной стоматологии используют антисептические и дезинфицирующие препараты как ветеринарного, так и медицинского назначения. Рассмотрим наиболее часто применяемые в ветеринарной стоматологии антисептические и дезинфицирующие средства.
1. Аспетол – Aspetol.
Свойства. Раствор, в состав которого входят глютаральдегид, формальдегид и эксципиент.
Действие. Обладает очень сильными бактерицидными, фунгицидными и вирусицидными свойствами.
Применение. Антисептик для чистки, устранения запахов и дезинфекции стоматологической аппаратуры и инструментов. Аспетол не наносит повреждения моторам и не вызывает коррозии металлическим инструментам.
Пенообразование отсутствует. Раствор аспетола готовят из расчета 40 мл на один литр воды. Полное действие раствора сохраняется в течение суток.
2. Бриллиантовый зеленый – Viride nitens (бриллиантовая зелень, бриллиантгрюн).
Свойства. Комочки или порошок золотисто-зеленого цвета. Растворим в воде (1:50) и спирте, хорошо растворяется в хлороформе. На свету разрушается.
Действие. Обладает сильным антимикробным действием (особенно в отношении грамположительных бактерий), подсушивает поверхность ран и ускоряет их заживление; продолжительно сохраняет свое действие на поверхности кожи.
Применение. Наружно как антисептик для лечения мокнущих ран, язв, дерматитов, травм, гнойничковых поражений кожи губ. Для обработки ротовой полости используют 0,1–0,2%-ный водный раствор.
3. Гексидис плюс – Нехidis рlus.
Свойства. Раствор в состав которого входит хлоргексидин и этанол. Для удобства применения выпускаются салфетки, пропитанные раствором.
Действие. Оказывает сильное бактерицидное, фунгицидное и вирусоцидное действие.
Применение. Используют для чистки, дезинфекции поверхности мебели.
4. Гидроперит – Gуdгорегitum.
Свойства. Комплексное соединение перекиси водорода с мочевиной. Содержит 33–35% перекиси водорода. Выпускают в таблетированной форме по 1,5 г каждой таблетки, хорошо растворимых в воде. Хранят в стандартной упаковке в сухом затемненном месте.
Действие и применение. Является активным антисептическим и дезодорирующим средством. Применяют при воспалительных заболеваниях слизистой оболочки полости рта, горла в виде 0,5–1%-ного раствора. Используют для антисептической обработки корневых каналов и отбеливания зубов в виде 1–6%-ного раствора. Для получения 1%-ного раствора перекиси водорода две таблетки гидроперита растворяют в 100 мл воды.
5. Глютасепт N – Glutasept N.
Свойства. Порошок белого цвета, в состав которого входят карбонат натрия, ЕДТА, сульфат натрия, эндопептидаз, триполифосфат, конденсат окиси этилена – окиси пропилена, хлоргидрат аминокислот и отдушка (рис. 46).

Рис. 46. Глютасепт
Действие. В отличие от других антисептических средств глютасепт N способен не только обеззараживать инструменты, но и растворять кровь, гной, слюну, слизь и альбумины. Глютасепт N не вызывает коррозию металла и не вступает в реакцию с пластиком, поэтому им можно обрабатывать различные инструменты из нержавеющей стали, каучука и пластмассы. Обладает сильно выраженным антимикробным действием.
Применение. Данное средство применяют для обеззараживания инструментов, аппаратуры и помещения. Используют глютасепт N двумя способами.
Первый способ. Приготовить раствор, насыпав порошок в воду (одна мерка на литр воды), хорошо размешать, погрузить полностью инструменты сразу же после их использования на 60–80 минут.
Второй способ. Положить одну дозу глютасепта N (или 2 дозы при сильном загрязнении) в предназначенный для этого отсек с инструментами на один час, затем приступить к мытью.
6. Дермафилм – Dermaffilm spray.
Глюконат хлоргексидина – 2,5 г (20%-ный раствор), парагидро-ксибензоат метила – 0,01 г, парагидроксибензоат пропила – 0,05 г, эксципиент – 100,0 г.
Применение. Используют для дезинфекции рук в ходе приема животных или после каждого мытья рук. Дермафилм оставляет на руках очень тонкую пленку с легким ароматом и длительное время сохраняет бактерицидное и вирусицидное местное действие.
7. Десидент – Desident.
Свойства. В настоящее время Десидент – это единственное средство, которое позволяет оставлять инструмент в контакте с дезинфицирующим раствором. Всего за 10 минут инструмент дезинфицируется. Раствор является бактерицидным, фунгицидным, спороцидным, вирусоцидным средством.
Применение. Для удобства в использовании это средство представлено в виде губки, пропитанной фенолом и этанолом. Механически очищенный от остатков крови, дентина, слюны и т. д. инструмент помещают в пакет между двумя губками. Инструмент потереть с усилием для того, чтобы раствор вошел в контакт со всеми поверхностями инструментов.
Через 10 минут вынуть инструмент, ополоснуть и просушить. Пакет можно использовать 5–6 раз для дезинфекции предварительно очищенных инструментов.
8. Раствор Люголя – Solutio Lugoli.
Раствор йода (1 часть), йодида калия (2 части) в воде (17 частей).
Готовят перед применением.
Применяют при воспалении слизистой оболочки полости рта и глотки в виде орошения и полосканий, разведя дистиллированной водой в пропорции 1:3 или 1:5.
9. Йодинол – Iodinolum.
Свойства. Жидкость темно-синего цвета, содержащая 0,1% йода, 0,3% йодида калия и 0,9% поливинилововго спирта в воде. Хорошо смешивается с водой.
Основное действующий компонент йодинола – молекулярный йод (действует асептически).
Применяют наружно при воспалительных процессах слизистой оболочки ротовой полости.
10. Йодоформ – Iodoformium (трийодметан, формилтрийодит).
Свойства. Мелкие пластинчатые кристаллы или мелкокристаллический порошок лимонно-желтого цвета с резким характерным запахом, нерастворим в воде, трудно растворим в спирте (1:75), хорошо растворяется в эфире и хлороформе. Растворы разлагаются под действием света. Летуч при обыкновенной температуре. Йодоформ выпускают в порошке. Хранят в банках из оранжевого стекла в прохладном месте.
Действие и применение. Под влиянием раневого экссудата тканевых выделений йодоформ постепенно разлагается с выделением йода. Применяют наружно как антисептик при лечении инфицированных ран, язв, ожогов (в форме порошка, мази (5–15%-ной), паст, взвеси). В виде присыпки йодоформ применяют при обработке зубной альвеолы после удаления зуба.
11. Калипсо – Calypso.
Раствор для полоскания полости рта у собак перед оперативным вмешательством.
Это делается с целью удаления остатков корма и крови в ходе операции в пасти животного. Калипсо обладает слабым антимикробным и анастезирующим действием.
Калия перманганат – Каliipermanganas (калий марганцовокислый).
Свойства. Темно-фиолетовый кристаллический порошок с металлическим блеском, растворимый в воде (1:18). Растворы светло-фиолетового или темно-пурпурного цвета в зависимости от концентрации. При взаимодействии с органическими веществами (углем, дубильными веществами, глицерином, сахаром) и другими легко окисляющимися веществами может произойти взрыв. Хранят в хорошо закупоренных банках.
Действие. Является сильным окислителем. В водных растворах при контакте с органическими веществами разлагается с образованием свободного кислорода и солей марганца, что обусловливает антимикробное, дезодорирующее и вяжущее или раздражающее действие. Свежие растворы менее активны, чем растворы трехдневного хранения.
Применение. В качестве антисептического и противовоспалительного средства при ринитах, стоматитах, фарингитах в виде промывания 0,1–0,2%-ным раствором. Для обработки операционного поля, промывания гнойных полостей, при фурункулезе, пиодермии губ используют 0,5–2%-ные растворы.
12. Кислота борная – Acidum bjricum.
Свойства. Бесцветные блестящие чешуйки или мелкокристаллический порошок без запаха. Растворяется в воде (1:25), глицерине (1:5) и спирте (1:25). Хранят в хорошо закупоренной посуде, в полиэтиленовых пакетах.
Действие и применение. Обладает слабым антимикробным действием. Применяют для промывания слизистых оболочек носа и ротовой полости в виде 2–4%-ного водного раствора. Применяют также при дерматитах, экземах, трещинах кожи губ в виде 5–10%-ной мази, спиртового раствора и присыпки.
13. Лизол – Lysolum.
Свойства. Прозрачная маслянистая жидкость красновато-бурого цвета со специфическим запахом. Представляет собой 50%-ный раствор крезола в калийном (зеленом) мыле. Хорошо смешивается с водой, спиртом, глицерином, образуя пенящийся раствор. Хранят в стеклянной таре. Действие. Оказывает бактерицидное, противовоспалительное, противопаразитарное и инсектицидное действие, обладает моющими и дезодорирующими свойствами.
Применение. Наружно для дезинфекции рук, операционного поля, инструментов (2–3%-ный раствор), для промывания инфицированных ран (1–2%-ный раствор). Горячие водные растворы (5–10%-ные) используют для дезинфекции помещения, мебели, кормушек и предметов ухода за животными.
14. Лизоформ – Lysoformium.
Свойства. Прозрачная маслянистая жидкость желтовато-бурого цвета, содержащая по 40 частей формалина и мыла калийного и 20 частей этилового спирта. Смешивается в любых соотношениях с водой. Имеет запах формалина. Хранят в хорошо закупоренных банках из темного стекла, в прохладном месте.
Действие. Лизоформ действует как сильное бактерицидное, противовоспалительное, дезодорирующее и моющее средство. При нанесении на кожу и слизистые оболочки умеренно раздражает их, а в крепких растворах оказывает противовоспалительное действие.
Применение. Применяют для обработки рук, операционного поля, инструментов (2–5%-ный раствор). Для дезинфекции помещений применяют горячий 2–4%-ный раствор лизоформа.
15. Метиленовый синий – Methylenum coeruleum (метиленовая синь).
Свойства. Темно-зеленый кристаллический порошок или темно-зеленые с бронзовым блеском кристаллы. Трудно растворим в воде (1:70), мало растворим в спирте. Водные растворы имеют синий цвет, стерилизуются текучим паром при температуре 100°C в течение 30 минут. Выпускают в порошке и ампулах по 20 и 50 мл в виде 1%-ного раствора в 25%-ном растворе глюкозы. Хранят в защищенном от света месте.
Действие. Обладает слабым, но продолжительным антимикробным действием, не раздражает слизистую оболочку полости рта, способствует росту грануляций, действует болеутоляюще.
Применяют при язвах, стоматитах, фарингитах и воспалительных процессах слизистой оболочки полости рта. Наружно при лечении мокнущих и вяло гранулирующих ран, язв, экзем кожи губ в виде 1–3%-ного спиртового раствора или присыпки (1–2%-ной концентрации).
16. Протаргол – Protargolum.
Свойства. Коричневато-желтый или коричневый мелкий порошок без запаха, слабогорького вяжущего вкуса. Хорошо растворяется в воде (1:1), нерастворим в спирте, эфире. Содержит 7,8–8,3% серебра. Выпускают в порошке. Хранят в посуде из темного стекла.
Действие. Вяжущее, противомикробное и противовоспалительное. Слабо раздражает ткани. Действует длительно.
Применение. Используют при воспалении слизистых оболочек глаз, носовой и ротовой полостей (0,5–2%-ный раствор). В виде 1–3%-ного раствора назначают при ранах, язвах, ожогах кожи губ (5–10%-ная мазь).
17. Раствор формальдегида – Solutio Formaldehydi (формалин).
Свойства. Прозрачная бесцветная жидкость с характерным острым раздражающим запахом, содержащая до 40% формальдегида (альдегида муравьиной кислоты) и 10–12% метилового спирта (для предупреждения полимеризации). Хорошо смешивается с водой в любых соотношениях. При хранении в прохладном месте мутнеет и образует осадок, растворяющийся при нагревании. Хранят в хорошо закупоренной посуде в темном месте.
Действие. Оказывает раздражающее, прижигающее, антимикробное, противопаразитарное, дезодорирующее и подсушивающее действие. В основе антимикробного действия лежат свертывание и осаждение белка, и нарушение окислительных процессов. Уплотняет и высушивает кожу, но при частом применении вызывает развитие экземы.
Применение. В качестве дезинфицирующего и дезодорирующего средства используют для обеззараживания рук и инструментов (0,5%-ный раствор по формальдегиду). Для лечения ограниченных поражений кожи губ при чесотке – в виде линимента (формалина 10 г, зеленого мыла, этилового спирта и воды по 60 г), который втирают в пораженные участки. Применяют для влажной и аэрозольной дезинфекции помещений.
18. Фенол – Phenolum purum (кислота карболовая кристаллическая).
Свойства. Бесцветные тонкие кристаллы или кристаллическая масса со своеобразным запахом. Растворим в воде (1:20), легко растворим в спирте и маслах. Частично окисляясь на воздухе, розовеет и притягивает к себе влагу. При добавлении до 10% воды образует жидкий фенол (жидкую карболовую кислоту) – бесцветную или красноватую жидкость. Хранить в хорошо закупоренной посуде в темноте (список Б).
Действие. Оказывает сильное антимикробное, противопаразитарное и инсектицидное действие, в основе которого лежат дегидратация и денатурация белка бактериальных клеток. 2–6%-ный раствор фенола убивает почти все вегетативные формы микробов в течение нескольких минут.
В концентрации более 2,5% раздражает ткани и оказывает прижигающее действие на слизистые оболочки. Хорошо всасывается через неповрежденную кожу и слизистые оболочки и может вызвать отравление.
Применение. Для обеззараживания инструментов, шовного материала, кожи губ, предметов ухода за животными используют 3–4%-ный раствор. Жидкий фенол назначают как прижигающее средство при разрастаниях грануляций кожи и новообразованиях. Широко используется для дезинфекции помещений. Не следует забывать, что фенол очень токсичен. При наружных ожогах фенолом пораженные места промывают алкоголем. При отравлении делают промывание желудка, внутрь вводят белковые вещества, жженую магнезию, глауберова соль.
19. Этакридина лактат – Aethacridini lactas (риванол, акринолин, акрицид).
Свойства. Желтый мелкокристаллический порошок горького вкуса, без запаха, слабо растворим в воде (1:50), мало растворим в спирте (1:110). Водные растворы на свету разлагаются. В присутствии натрия хлорида в растворе выпадает осадок. Выпускают в порошке и таблетках по 0,1 г. Хранят в хорошо закупоренных банках (список Б).
Действие. Обладает сильным антимикробным действием, не раздражает ткани и слизистые оболочки. Действует медленно, но сохраняется в течение длительного времени.
Применение. Наружно назначают для промывания слизистых оболочек носовой и ротовой полостей, воспаления кожи губ (0,05–0,1%-ный раствор).
ГЛАВА V
СПЕЦИАЛЬНАЯ ЧАСТЬ
Осматривая больное животное, ветеринарный врач должен иметь в своей работе большой багаж знаний, чтобы правильно поставить диагноз и назначить соответствующее лечение. Для этого он должен владеть рядом приемов обращения с животными, методами осмотра, распознавать клинические признаки заболеваний, дифференцировать одно заболевание от другого, проводить дополнительные лабораторные исследования и т. д.
При массовом разведении домашних животных распространение заболеваний различной этиологии зачастую приобретает у них широкие масштабы.
Для оценивания степени распространения болезней необходимо статистически учитывать их, при этом не забывая о возрастных особенностях, породной предрасположенности, особенностях анатомического строения органов или систем. Обследование больного животного ставит перед ветеринарным специалистом задачу выявления клинических признаков.
Если заболевание связано с патологией полости рта, то врач должен определить при этом характерные клинические признаки данного отклонения и выявить, какой именно орган из жевательного аппарата поражен.
При проведении диагностических или лечебно-профилактических мероприятий ветеринарному врачу необходимо создать такие условия, которые позволяли бы не только обследовать больное животное с целью выяснения заболевания, но и исключали бы возможность травмирования животного и людей, выполняющих работу.
Исследование ротовой полости у собак требует особой осторожности, так как основными травмами, получаемыми человеком от собак, являются укусы.
Поэтому осмотр пасти необходимо осуществлять с максимальной осторожностью и хорошей фиксацией животного.
Большинство вышеизложенного слабо освещено в литературе. Поэтому в написании данного раздела мы акцентировали внимание на вопросах распространения различных заболеваний полости рта, клинических признаках патологий зубочелюстной системы, фиксации собак при исследовании полости рта.
Клинические признаки, характерные при заболевании зубочелюстной системы
При заболеваниях органов ротовой полости у собак появляются клинические признаки, которые показывают, какой конкретно орган или органы задействованы в патологическом процессе пасти. Клинические признаки могут быть местного и общего характера. Местные клинические признаки протекают непосредственно в полости рта, и, чтобы их обнаружить, надо провести осмотр пасти. Однако при этом животное может чувствовать себя весьма удовлетворительно. При общих клинических признаках у собаки наблюдаются недомогание, вялость, плохой аппетит и т. д. В последнем случае общее недомогание животного надо связывать со снижением или изменением функций самой пасти, потому что существует большое количество других заболеваний, которые вызывают недомогание у животного. Ротовая полость находится в тесной взаимосвязи с другими органами головы.
Поэтому при заболевании органов ротовой полости патологический процесс может перейти и за границы самой пасти, на соприкасающиеся ткани. В данном случае заболевания ротовой полости клинически проявляются на поверхности лицевой части головы при осмотре или пальпации.
Клинические признаки заболеваний органов полости рта:
1) видимое повреждение коронки зуба, при котором видна здоровая, красная, кровоточащая живая или черная, коричневая, желтая, серая некротическая пульпа. Повреждение может быть представлено в виде отлома части или всей коронки зуба, а также в виде продольной, поперечной или косой трещины;
2) изменение цвета зуба. Возникает при нарушении кровоснабжения пульпы и ее заболеваниях, дистрофических процессах в дентине, дефиците витаминов и минеральных веществ, зубном камне. Эмаль приобретает матовый серый, коричневый оттенки. Иногда через стенку зуба можно увидеть контуры пульпы;
3) зубной камень. Появляется на месте зубного налета. Имеет цвет от серого до коричневого. При длительном нахождении на зубе может полностью скрыть под собой всю коронку (последние моляры). При оголении корней располагается на них (как правило на резцах);
4) нарушение целостности эмалевого покрова. Наблюдается при кариозном поражении коронки зуба, эрозийных процессах эмали, флюорозе;
5) оголение корня или корней зуба. Возникает при длительном отложении зубного камня, когда он проникает под десну и оттесняет ее от корня зуба;
6) слюна с примесью гноя или крови. Это свидетельствует о травме органа ротовой полости, воспалительном процессе, инородном теле, наличии свища апикального абсцесса;
7) изменение цвета слизистой оболочки. Происходит по причине воспалительного процесса слизистой оболочки или ее подслизистого слоя. Слизистая приобретает красный, бурый, серый цвет и становится отекшей, при пальпации болезненной, с различными элементами нарушения своей целостности. Изменение цвета слизистой оболочки не следует всегда связывать с заболеваниями самой ротовой полости. Так, при сердечной недостаточности слизистая рта приобретает бледный или синюшный цвет, при заболевании печени – желтушный;
8) изменение формы и поверхности десны. Возникает при воспалении пародонта, костей челюсти, апикальных абсцессах, опухолях, механической травме жевательного аппарата;
9) халитоз – неприятный запах из пасти животного. Появляется при хронических воспалительных процессах в полости рта, зубном камне.
Кроме того, он появляется при воспалении пищевода или желудка. Не следует исключать появление халитоза при поедании животным каловых масс, падали или корма с неприятным запахом;
10) отвисшая нижняя губа. Наблюдается при механической травме челюсти, когда теряется часть зубов, остеомиелите нижней челюсти, парезе или параличе тройничного нерва.
Клинические признаки заболеваний полости рта, проявляющиеся в области головы:
1) припухлость на морде. Возникает из-за того, что гной из апикального абсцесса проникает по свищевому каналу через кость и собирается подкожно и (или) в носовой полости. В основном наблюдается на верхней челюсти с латеральных сторон, имеет ограниченную площадь;
2) свищ в подглазничной области или около нее. Возникает после того, как образовавшийся подкожно гной прорывается наружно. Чаще всего это происходит по причине апикального нагноения или кистозного образования четвертого премоляра верхней челюсти;
3) ассиметрия головы. В основном выделяют левостороннюю или правостороннюю. Она наблюдается при увеличении одной из частей головы (при воспалительном процессе, абсцессах) или при уменьшении части (при дистрофических изменениях, хроническом остеомиелите верхней челюсти);
4) тремор жевательных мышц. Возникает при осложненных формах стоматита, остеомиелитах костей челюсти, дистрофии жевательных мышц, одонтогенных абсцессах. Зачастую вызывает ассиметрию головы;
5) увеличение подчелюстных лимфатических узлов. Происходит за счет обширного воспалительного процесса ротовой полости, при остеомиелитах челюстей, ряде инфекционных заболеваний. При пальпации области лимфатических узлов головы наблюдается болезненность.
Общие клинические признаки поведения животного при заболевании ротовой полости:
1) дисфагия – животное отказывается от твердого, грубого корма. Жует или грызет на одной стороне. Иногда собака может отказаться от приема любого корма;
2) лапой трет морду. Это наблюдается при попадании в полость рта инородных предметов, раздражении слизистой или кожи губ и щек. Кроме того, это возникает при аллергии, инфекционных заболеваниях, укусах насекомых;
3) изменение характера. Животное становится агрессивным, нервозным, у него меняется настроение, стремится спрятаться, не дает не только себя погладить, но и дотронуться до пасти и открыть ее;
4) отказ от апортирования, особенно у рабочих собак. В спортивных кинологических программах это сказывается на возможности удержания «добычи» (зверя, дичи, апорта, специального рукава).
Фиксация собак при стоматологической помощи
Любое заболевшее животное требует предварительного осмотра, прежде чем будет поставлен диагноз и назначено соответствующее лечение. Все животные вне зависимости от вида требуют умелого с ними обращения. При проведении обследования ротовой полости собаки и стоматологических лечебно-профилактических манипуляций необходимо строго выполнять все правила и приемы в обращении с ними. Правильный подход к собаке, своевременно применение эффективных способов ее фиксации обеспечивает безопасность ветеринарных специалистов, владельца животного и успех в проведении необходимых стоматологических приемов.
Фиксация животных – укрепление всего тела животного или отдельных его частей в определенном положении для обеспечения безопасности человека при обследовании и оказания помощи животным.
Выбор того или иного способа фиксации собаки при стоматологической помощи зависит от массы тела, возраста, привычек, темперамента животного и характера проведения зубоврачебных манипуляций. При этом следует отметить, что применяемые способы фиксации собаки преследуют три основные цели:
1) придать животному такое положение, при котором можно обеспечить свободный доступ ветеринарного врача к ротовой полости;
2) ограничить защитные движения животного и обеспечить тем самым условия для безопасного проведения необходимых стоматологических манипуляций;
3) устранить возможность нанесения травматических повреждений животному как во время фиксации, так и после нее. Прежде чем фиксировать животное, необходимо выяснить у владельца собаки о ее нраве и вредных привычках. Однако нельзя полагаться на одни заверения владельца, что собака не кусается. Ветеринарному специалисту не следует забывать о том, что место проведения врачебных манипуляций – ротовая полость – является одной из опасных частей тела животного для человека. Собака перед осмотром должна находиться в наморднике, ошейнике и на поводке. Лишь строптивым собакам надевают так называемые строгие металлические ошейники, которые состоят из звеньев с вдавливающимися внутрь шипами, сжимающими горло при рывках животного.
У мелких декоративных пород и у собак с короткой и толстой шеей вместо ошейника применяют шлейки, фиксирующиеся между передними конечностями. К шлейке пристегивают поводок, что делает невозможным побег собаки и одновременно при движении не сдавливает горло.
Осмотр зубов и преддверия ротовой полости можно произвести, если намордник собаки велик и имеет прорези в области челюстей. При наличии плотно прилегающего намордника или же при его отсутствии челюсти собаки фиксируются тесьмой.
Для фиксации челюстей владелец животного одной рукой захватывает кожу животного в области затылка и шеи, а другой рукой сжимает обе челюсти. В этот момент ветеринарный врач берет тесьму или бинт, делает петлю и надевает ее на морду так, чтобы концы тесьмы находились сверху (над переносицей). Затем концы тесьмы опускаются вниз, завязываются одним узлом под нижней челюстью. После этого концы тесьмы в области затылка собаки завязываются простым узлом и на бантик. При серьезных стоматологических вмешательствах (снятии зубных отложений, пломбировании зубов или их экстирпации) животное лучше фиксировать на операционном столе. Для фиксации собак наиболее удобен операционный стол С.П. Виноградова. Он имеет достаточно просторную рабочую поверхность и позволяет фиксировать животное в различных положениях.
Для удобства доступа к различным группам зубов животное фиксируют в лежачем боковом положении, в положении на животе или в положении на спине. При боковом положении доступны губные или щечные поверхности клыков, премоляров и моляров. В положении на животе доступны практически все зубы на нижней челюсти, а при положении на спине – зубы на верхней челюсти. Открывают пасть с помощью бинтов или тесьмы. Они фиксируются на обеих челюстях за клыками. Чтобы бинт не соскочил с челюсти, его завязывают одним узлом на спинке носа или за подбородком у животного. Кроме того, пасть собаки можно открыть с помощью специального инструмента – роторасширителя.
При фиксации агрессивных животных целесообразно применять нейролептики или наркотические вещества.
Исследование ротовой полости
Началом исследования ротовой полости у животных должно быть выяснение врачом жалоб хозяина. В анамнезе надо учитывать время начала заболевания, его течение, прием корма, особенности жевания, слюнотечение, посторонние запахи из ротовой полости, отказ животного играть с палочкой или резиновой игрушкой.
Также следует выяснить перенесенные и сопутствующие заболевания. В ряде случаев важно установить точное время перенесенного заболевания, так как изменения в полости рта могут быть проявлением этого заболевания или его последствием (чума собак, рахит, недостаток минеральных веществ и витаминов и т. д.). Во время опроса необходимо выяснить переносимость организмом животного лекарственных веществ, условия кормления и содержания.
Сбор анамнеза позволяет ветеринарному врачу изучить жалобы владельца животного, установить время возникновения первых симптомов заболевания в ротовой полости больного животного, перенесены ранее заболевания, а также определить влияние факторов внешней среды на организм. В процессе объективного исследования ветеринарному врачу необходимо уточнить все возникшие жалобы на здоровье животного.
При осмотре обращают внимание на внешний вид животного, конфигурацию головы, цвет слизистой ротовой полости, состояние кожи и шерстного покрова лицевой части, наличие асимметрии и дефектов головы. Для раскрытия ротовой полости у собак одной рукой захватывают верхнюю челюсть и между большим и указательным пальцем вдавливают щеку между рядами зубов, а другой рукой поддерживают снизу нижнюю челюсть, а затем сильно, но осторожно отводят ее вниз.
Беспокойным, злым собакам раскрывают ротовую полость с помощью полотняных тесемок, которые укрепляют позади клыков, завязав их над верхней и нижней челюстью (выполняет владелец животного), затем тесемки растягивают вниз и вверх. Если необходимо раскрыть ротовую полость на длительное время применяют нейролептики, анальгизирующие, миорелаксирующие и наркотические средства по усмотрению ветеринарного врача. Для раскрытия ротовой полости животных и ее осмотра эффективен метод блокады нижнечелюстного нерва по И.И. Воронину.
Зубочелюстной аппарат рекомендуется исследовать в два этапа. На первом этапе собирают анамнез, глубоко пальпируют зубные аркады через толщу тканей, а также визуально обследуют зубы и пародонт.
Обращают внимание на комплектность и цвет зубов, на их взаиморасположение и взаимоотношение зубных аркад, на состояние трущихся поверхностей коронок зубов. Одновременно осматривают слизистую оболочку челюстей и десен. Особое внимание уделяют покрытию свободным краем десен зубных шеек и межзубных промежутков, смотрят на цвет десен, наличие на них язв, ран, гингивитов, свищей и зубодесневых карманов.
На втором этапе детально изучают выявленные патологические процессы и ставят окончательный диагноз на фоне транквилизации и блокады нижнечелюстных нервов с помощью специальных инструментов. Это дает возможность выявить подвижность и прочность зубов, наличие зубного налета или камня, глубину патологических полостей при кариесе, глубину свищей и зубодесневых карманов, а также характер их содержимого, размеры ран и язв, место локализации патологического процесса, его ограниченность и распространенность, а также связь с другими органами и тканями, наличие в межзубовом пространстве инородных тел.
Если у ветеринарного врача возникает подозрение на заболевания корней зубов, пульпы, костей верхней или нижней челюстей, то необходимо назначить дополнительные методы диагностики, такие как рентген и электродиагностика. Кроме того, рентген собакам назначают при врожденных дефектах челюстей или зубов, чтобы выявить степень дефекта.
Особого внимания при диагностике заболеваний зубов заслуживает электродиагностика. Она позволяет выявить и дифференцировать болезнь не только в период выраженных клинических признаков, но и на стадии начала заболевания.
Для электродиагностического метода можно использовать аппарат ЭОМ-13. Принцип этого метода заключается в том, что здоровый зуб хорошо проводит электрический импульс. По мере заболевания зуба проведение электрического импульса ослабевает. Больной зуб электрический импульс проводит слабо, а с некротизирующей пульпой данного импульса нет (табл. 4).
Таблица 4
Показания аппарата ЭОМ-13
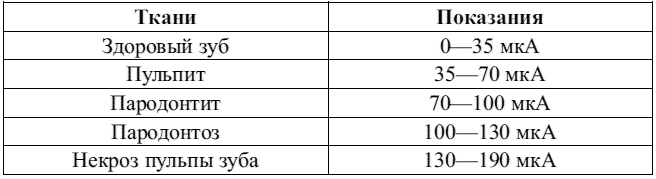
При осмотре ротовой полости у щенков выясняют время прорезывания молочных зубов, их количество и состояние. Оценивают время и очередность смены молочных зубов на постоянные.
Особо уделяют внимание выпадению молочных зубов, так как зачастую у мелких пород собак происходит их задержка. Бывают случаи, что у взрослых собак остаются молочные зубы на длительное время (той терьер, карликовый пинчер, чихуахуа).
Кроме того, при осмотре щенков уделяют особое внимание качеству прикуса, так как в это время происходит его формирование и нежелательно упускать из виду возникающие дефекты.
При выяснении клинической картины заболевания зубочелюстной системы и ее лечения не следует забывать о бактериологическом исследовании, анализах крови, исследовании органах желудочно-кишечного тракта и т. д.
ГЛАВА VI
РЕНТГЕНОЛОГИЯ
Основы рентгенологии. Историческая справка
В конце 1895 г. в Вюрцбурге (Бавария), Вильгельм Конрад Рентген (1845–1923), исследуя прохождение электрического тока через разреженные газы, обнаружил, что из того места трубки, куда попадают электроны, исходят новые лучи, обладающие замечательным свойством проходить через тела, непрозрачные для видимого света. 8 ноября 1895 г., окончив поздно вечером опыты и собравшись уходить домой, Рентген погасил свет в лаборатории, но забыл выключить ток высокого напряжения, проходивший через круксову трубку (запаянный со всех сторон стеклянный сосуд, из которого до предела выкачан воздух). В темноте он заметил зеленоватое свечение, исходившее от лежавших на столе кристаллов платиново-синеродистого бария. Достаточно было выключить ток, проходивший через трубку, закрытую картонным футляром, чтообы свечение сразу же прекратилось и возникло вновь при включении тока. Всю ночь на 9 ноября 1895 г. Рентген провел в лаборатории, исследуя это загадочное явление.
После достопамятной ночи Рентген установил в лаборатории походную койку, окна завесил темными шторами и, уединившись, ставил опыт за опытом, тщательно анализируя полученные результаты. В последующих опытах для обнаружения нового вида лучей Рентген пользовался экраном – листом картона, покрытым слоем платиново-сине-родистого бария. Поместив толстую книгу между работающей трубкой и экраном, Рентген обнаружил отчетливое свечение последнего. Следовательно, лучи проникали через стекло трубки, покрывающий ее картон и толстую книгу.
В дальнейшем ученый установил, что данные лучи легко проходили через тонкие металлические пластинки, и только достаточно толстые пластинки из тех же металлов оказывались для них непроницаемыми. Кроме того, пластинки одинаковой толщины, но из разных металлов по-разному пропускали или задерживали лучи.
Еще до открытия Рентгена было известно, что нельзя держать фотографические пластинки в том помещении, где работает круксова трубка: пластинки неминуемо портились даже в том случае, если они лежали в деревянных ящиках, непроницаемых для световых лучей. Теперь стала ясна причина этого явления: открытые Рентгеном лучи проникали через дерево и вызывали фотохимическую реакцию в светочувствительном слое пластинки, подобную той, которую вызывают лучи видимого света.
Установив новое свойство лучей оказывать фотохимическое действие, ученый изменил опыты: вместо экрана он подставил под круксову трубку деревянную кассету с фотографической пластинкой. Между трубкой и фотопластинкой Рентген поместил кисть своей руки. Когда же пластинка была проявлена, на ней получилось отчетливое изображение костей руки. Следовательно, лучи прошли через дерево, кожу, мышцы, но задержались костями руки, в результате тень костей запечатлелась на фотографической пластинке. Так был сделан первый в мире снимок костей. За семь недель интенсивной и кропотливой работы Рентгену удалось выяснить основные свойства нового вида лучей.
После многократных проверок результатов опытов, окончательно убедившись в верности и точности их, он изложил полученные данные в брошюре «О новом роде лучей», которая вышла в свет в середине января 1896 г. Открытое им излучение Рентген назвал икс-лучами, аналогично тому, как математики обозначают термином «икс» неизвестные величины: еще не все в природе открытых лучей было ясно. 23 января 1896 г. на заседании физико-медицинского общества в Вюрцбурге Рентген сделал первое публичное сообщение о своем открытии. По предложению председателя Общества, известного анатома и гистолога Келликера, новый вид лучей был назван рентгеновыми лучами. Это новое название икс-лучей, одобренное Обществом, впоследствии было принято во всем мире (лишь в литературе США и некоторых других стран сохраняется название икс-лучи. Дело в том, что американец Ленард еще до Рентгена заметил некоторые явления, происходящие при работе с круксовой трубкой, например порчу фотопластинок, и впоследствии добивался признания своего приоритета в открытии икс-лучей, пытаясь даже называть их своим именем, но, несомненно, приоритет открытия нового вида лучей принадлежит Рентгену, который не только их заметил, но и впервые в мире их изучил.
Это замечательное свойство рентгеновых лучей сразу же привлекло к себе внимание врачей, которые увидели в нем метод исследования внутреннего строения тела человека. Уже в следующем (1896) году началось использование рентгеновых лучей в медицине с диагностической целью. С тех пор и до наших дней лучи Рентгена используются не только в медицине, но и во многих других областях науки и техники. Они помогли более полно исследовать строение вещества и природу света. Благодаря рентгеновым лучам был сделан существенный вклад в разрешение таких вопросов, как теория строения атомов, молекул, кристаллов и жидкостей, в развитие химии, оптики, квантовой теории света.
Природа и получение рентгеновых лучей
Природа рентгеновских лучей аналогична природе радиоволн, видимого света, инфракрасных, ультрафиолетовых и гамма-лучей. Различие этих видов лучистой энергии состоит только в условиях их получения и в их свойствах.
Рентгеновское излучение – это вид электромагнитных колебаний, возникающих при резком торможении ускоренных электронов в момент их столкновения с атомами вещества анода рентгеновской трубки. Так как рентгеновские лучи возникают при бомбардировке твердой поверхности потоком быстрых электронов, то для их получения необходимо устройство, которое бы обеспечивало получение свободных электронов, ускорение этих электронов, резкое торможение ускоренных электронов препятствием из твердого вещества.
Таким устройством является электронная рентгеновская трубка, которая была предложена в 1913 г. Кулиджем и целиком заменила используемые ранее ионные трубки, в которых электронный поток получали путем бомбардировки «холодного катода» положительными ионами, находящимися в трубке.
Рентгеновский излучатель, или трубка, представляет собой электровакуумный прибор, преобразующий электрическую энергию в энергию рентгеновского излучения. Любая рентгеновская трубка состоит из стеклянного баллона с высокой степенью разряжения (до 7—10 мм рт. ст.), в котором расположены 2 электрода – катод и анод. Катод рентгеновского излучателя представляет собой вольфрамовую спираль линейной формы, накаливающуюся током низкого напряжения. По числу нитей катода все трубки делятся на двухфокусные и однофокусные.
Анод может быть выполнен в виде массивного медного стержня со скошенной рабочей поверхностью, в которую вмонтирована пластина (зеркало) из тугоплавкого металла. Чаще всего это вольфрам, реже тантал или иридий. Данный вид анода называется «неподвижным». Стремление увеличить мощность рентгеновской трубки, сохранив или даже уменьшив величину оптического фокуса, привело к созданию трубок с вращающимся анодом. Анод в этом случае имеет вид вольфрамового диска диаметром 80—100 мм, толщиной 4–5 мм. Катод смещен таким образом, что электронный луч ударяет о скошенный край анодного диска, вращающегося со скоростью 3000–9000 об/мин. Ротор двигателя, вращающего анод, укреплен на подшипниках, впаянных в колбу трубки, а статор расположен вне колбы – в кожухе трубки. В трубках с подвижным анодом электронный луч соприкасается с подвижной поверхностью большой площади. Рентгеновская трубка обязательно заключается в стальной защитный кожух, заполненный минеральным маслом и имеющий выходное отверстие для рабочего пучка, закрытое пластиковой пробкой. По концам кожуха расположены цилиндрические гнезда для подсоединения высоковольтных проводов.
Нить накала катода разогревается и испускает электронное облачко. Ускорение излученных катодом электронов происходит в электрическом поле, образующемся в результате высокого напряжения, созданного между катодом и анодом; в результате электроны устремляются к аноду. Резкое торможение электронов происходит автоматически, так как свободные электроны, испускаемые катодом, после ускорения в электрическом поле попадают на анод трубки. При столкновении электронов с анодом в результате резкого торможения происходит превращение кинетической энергии электронов в тепловую энергию и энергию рентгеновского излучения.
Рентгеновские лучи, излучаемые анодом, имеют сложный спектральный состав, основу которого составляют два компонента:
1) излучение со сплошным спектром, называемое «тормозным излучением»;
2) излучение с линейчатым спектром, называемое «характеристическим излучением».
Интенсивность рентгеновского излучения пропорциональна силе тока, квадрату напряжения на трубке и атомному номеру вещества анода. Меняя накал анода, можно регулировать интенсивность рентгеновского излучения.
Применение рентгеновских лучей в медицине для диагностики и лечения основано на их способностях:
1) проникать через вещества, не пропускающие видимого света;
2) вызывать свечение некоторых химических веществ (флюоресценцию);
3) оказывать фотохимическое действие – разлагать галоидные соединения серебра (вызывать почернение серебра);
4) вызывать физиологические или патологические изменения (в зависимости от дозы) в облученных органах и тканях, т. е. оказывать биологическое действие, на котором основано их лечебное применение;
5) передавать энергию окружающей среде, вызывая ионизацию.
Защита от излучения при рентгеновской диагностике
Общие положения. Осуществление «полной» защиты от рентгеновых лучей, т. е. многократное уменьшение получаемой дозы по сравнению с предельно допустимой, связано с серьезными затруднениями, так как для этого необходимы очень массивные защитные устройства, которые, особенно в ветеринарной практике, сделали бы невозможной манипуляцию рентгеновской аппаратурой. Поэтому каждый специалист, работающий с рентгеновским аппаратом, должен знать, что нельзя рассчитывать только на одни защитные устройства этих аппаратов. Необходимо усвоить некоторые приемы, влияющие на уменьшение дозы облучения во время работы. Несмотря на то что внимание рентгенолога во время работы поглощено рентгенологическим исследованием, эти приемы должны выполняться обязательно. Многообразие манипуляций, которые совершает рентгенолог при рентгенологическом исследовании, требует от специалиста знания всех защищенных и незащищенных участков около рентгеновского аппарата.
Обязанностью рентгенолога является также предохранение обслуживающего персонала, больного животного и его владельцев от лучевых поражений.
Основным принципом защиты от излучения является уменьшение мощности дозы посредством удаления от источника и его излучения, ослабления при помощи подходящих защитных устройств до такой степени, чтобы при правильном манипулировании аппаратом получаемая персоналом на рабочих местах доза не превышала максимально допустимой при условии, что аппарат работает с наибольшей мощностью, т. е. при самом высоком анодном напряжении и самой большой силе анодного тока (при которых, согласно заводским данным, аппарат может работать).
Защитные устройства можно делать не только из свинца, но и из любого другого материала без трещин и щелей, который покрывал бы защищающую площадь и задерживал рентгеновские лучи. Защитная способность данного ограждения характеризуется свинцовым эквивалентом, надо понимать толщину свинцового слоя, обеспечивающую, при одинаковых условиях, такую же защиту.
Этот эквивалент защитных ограждений, сделанных из материала, не содержащего свинца, в значительной степени зависит от энергии излучения.
Исходными величинами, определяющими толщину защитных ограждений от действия рентгеновского излучения, являются:
1) жесткость излучения, определяемая анодным напряжением;
2) интенсивность излучения, которая при определенном напряжении прямо пропорциональна силе анодного тока и обратно пропорциональна квадрату расстояния (в метрах) от источника излучения (анода);
3) доза, допустимая для исследуемого объекта.
Способность рентгеновых лучей рассеиваться при их попадании на различные тела требует также защиты тех объектов, которые не находятся в конусе первичного излучения (персонала, работающего в рентгенодиагностических кабинетах).
Защита персонала рентгенодиагностических кабинетов обеспечивается путем:
1) использования защитных устройств рентгеновского аппарата, защитных ширм и защитной спецодежды;
2) правильного монтажа рентгеновской установки и планирования рентгеновского кабинета;
3) разработки правильных способов работы на аппаратах.
Защитные устройства рентгеновского аппарата должны обеспечивать достаточную защиту во время большей части исследований, для которых предназначен аппарат. Но так как аппарат должен быть удобен для работы, нельзя сконструировать такие защитные устройства, которые обеспечивали бы полную защиту от лучей при любых условиях работы. Главной частью защиты в рентгеновском аппарате является выложенный изнутри свинцом стальной кожух трубки, предназначеный для ослабления в достаточной степени части неиспользуемого первичного излучения.
Для того чтобы можно было менять охваченное лучами поле, каждый рентгеновский аппарат должен иметь двухщелевую диафрагму такой толщины, которая бы давала тот же защитный эффект, и кожух трубки. Уменьшение поля приводит к уменьшению рассеянного излучения, что, в свою очередь, делает изображение более ясным; последнее косвенно способствует укорачиванию времени экспозиции. Обыкновенные диафрагмы не могут в достаточной степени ограничить излучение, образующееся вследствие рассеивания первичного излучения в различных частях трубки и на внутренней поверхности защитного кожуха. Это вредное излучение приводит к неясности изображения и, что самое главное, увеличивает лучевую нагрузку больного. Во избежание этого эффекта аппараты должны быть оснащены глубокими диафрагмами.
Контроль защиты. Порядок контроля защиты от излучения можно разделить на два этапа.
1. Оценка принятых мер защиты, во время которой проверяется: снабжен ли рентгеновский аппарат всеми необходимыми сооружениями и принадлежностями, отвечают ли они по качеству и конструкции соответствующим нормам, соответствует ли монтаж рентгеновской аппаратуры требованиям защиты, достаточен ли свинцовый эквивалент защитных ширм, имеются ли и в каком состоянии защитные фартуки, перчатки и пр., как ведется работа с рентгеновским аппаратом с точки зрения предохранения рентгенолога и обслуживающего персонала, а также больных от лучевых поражений.
2. Дозиметрический контроль годности защиты. Кроме описанного выше контроля, совершаемого до пуска в эксплуатацию или после перемещения любой рентгеновской аппаратуры, рекомендуется проведение индивидуального контроля доз, получаемых персоналом, так как индивидуальная чувствительность к лучевоу воздействию колеблется в очень широких границах. Необходим периодический медицинский осмотр персонала, работающего в сфере ионизирующего излучения (не менее 1 раза в год). Во время осмотров проводится диагностика ранних симптомов хронической лучевой болезни – изменения картины крови, нарушения нервной системы, кожных изменений, нарушения функций органов и систем. Данные периодического медицинского контроля вписываются в индивидуальную карточку, которая сопровождает врача-рентгенолога при его переходе на работу в другое лечебное заведение или предприятие, где он так же будет работать в сфере ионизирующего излучения.
Рентгенография (снимки)
Рентгенографией называется производство фотографических изображений с помощью рентгеновских лучей. Рентгенография основана на том, что рентгеновские лучи, как и лучи обычного света, действуют на светочувствительный слой рентгеновской пленки, которая представляет собой застывшую взвесь кристаллов бромистого серебра. На рентгеновской пленке в местах, подвергшихся воздействию рентгеновских лучей, происходит разложение светочувствительного слоя с выделением металлического серебра, однако оно выделяется в таком незначительном количестве, что полученное изображение не удается увидеть, почему его и называют «скрытым». Для получения видимого изображения экспонированную пленку помещают в раствор проявляющих веществ, во много раз усиливающих разложение соединений серебра. Особенно интенсивно оно происходит в тех местах, где серебро уже выделилось под влиянием лучей. В результате скрытое изображение становится отчетливо видимым.
К примеру, если рентгеновскую пленку поместить в алюминиевую кассету, а затем положить на кассету какой-либо предмет, например гаечный ключ, и направить на него рентгеновское излучение, то рентгеновские лучи свободно проникнут через крышку кассеты из тонкого алюминия. Следовательно, часть пленки, не прикрытая ключом, будет находиться под действием этих лучей, и светочувствительная эмульсия будет разлагаться. Если затем в темной комнате пленку извлечь из кассеты и поместить в раствор проявителя, то в облученных местах произойдет восстановление серебра (пленка изменит свой цвет). Наоборот, на пластинке в месте, прикрытом ключом, сохранится слой неразложившегося бромистого серебра. В результате после проявления на пленке получится светлая тень ключа на черном фоне. Если такую пленку вынести на свет, то и остальная эмульсия подвергнется процессу разложения и изображение ключа исчезнет. Поэтому нужно удалить с пленки неразложившееся бромистое серебро. Для этого ее погружают в фиксаж, в котором бромистое серебро растворяется. После этого полученное изображение считается зафиксированным. Проявленный и зафиксированный снимок необходимо тщательно промыть под проточной водой, а после этого – высушить.
Процессы проявления и фиксации аналогичны тем, которые обычно используются в фотографии. Разница только в том, что для рентгенографии можно применять толстые слои эмульсии, так как рентгеновые лучи в отличие от лучей видимого света легко проникают через слой эмульсии и могут разлагать ее в глубине. Поэтому для рентгеновских снимков применяют пленки, покрытые эмульсией с обеих сторон. Снимки на таких пленках выигрывают в контрастности.
Необходимо понять и запомнить следующее: на рентгеновском снимке получается негативное изображение, то есть те места, куда падали лучи, будут черными, места же, защищенные каким-либо плотным, не пропускающим лучи телом, останутся светлыми. Таким образом, рентгеновское изображение напоминает теневую картину, но с тем важным отличием, что тень будет светлой, а облученные места – черными.
При весьма малом по размеру источнике света на теневой картине получается только полная тень на светлом фоне. Полутеней не бывает. На рентгеновском снимке, хотя лучи и выходят из весьма малого фокуса, отдельные места тени все же будут различными. Объясняется это тем, что рентгеновые лучи неодинаково проникают через тела даже одинаковой толщины: чем больше атомный вес тела, тем больше его способность ослаблять пучок лучей и тем меньше лучей проходит через него и падает на пленку.
Как известно, в середине зуба имеется пульповая камера и канал, идущий до коронки корня. Корневой канал и пульповая камера состоит из мягких тканей и сосудов, заключены в кальцинированные ткани дентина, цемента и эмали. Следовательно, рентгеновые лучи проходят через части зуба, неодинаково ослабляющие пучок лучей. Плотные кальцинированные ткани задерживают лучи больше, чем мягкие. В результате там, где лучи по пути встречают много кальция, они почти не проходят, и на соответствующем месте снимка получится светлый участок. В местах, где лучи проходят через пульповую камеру и ее содержимое, поглощение лучей меньше, и на снимке появляется темное, но не черное изображение камеры и каналов. Таким образом, на снимке зуба мы видим совершенно черный фон, соответствующий местам пластинки, не прикрытым тканями. Немного светлее, иногда с трудом отличимыми от черного фона, обозначаются тени мягких тканей, например десен. Светлой непрерывной линией обозначается корковая часть челюсти. Губчатая часть кости дает сетчатую (петлистую) тень, а сам зуб – светлую. Цвет пульповой камеры и каналов на снимке темный, но не черный. Начинающему специалисту необходимо помнить, что черный цвет на снимке получается там, где лучи падают без задержки.
Техника проявления. Для каждого рентгеновского кабинета необходима отдельная, темная, достаточно вместительная, хорошо вентилируемая и специально оборудованная комната для проявления снимков. От рентгеновских лучей комната должна быть защищена капитальными стенами или свинцовой обшивкой достаточной толщины. Во время работы с пленками комната должна освещаться только неактиничным фонарем.
Для проверки соответствия фотолаборатории (проявочной) своему назначению в ней нужно оставить при красном свете примерно на четверть часа раскрытую пленку, а затем проявить ее в темноте вместе с контрольной пленкой, взятой из пачки и не подвергавшейся освещению. После проявки обе пленки должны быть одинаковыми. Если проверяемая пленка потемнела, это значит, что в фотолабораторию проникает свет. Естественно, пока не будет устранена причина, качество снимков будет страдать.
Здесь же, в темной комнате, при свете неактиничного фонаря производится заготовка пленок для внутриротовых снимков (о чем будет изложено в дальнейших главах). Пленки для получения этих снимков зубов режутся на части и заворачиваются сначала в черную, а затем в белую бумагу. Ряд авторов (А.Ю. Депутович, 1973; С.Г. Симонсон, 1983) рекомендуют помещать в данные конверты сразу по две пленки. По их данным две пленки желательно брать из следующих соображений: после проявления можно выбрать лучшую из них; на пленках иногда бывают дефекты и проверить это можно путем сравнения изображений на обоих снимках (так как трудно допустить, чтобы на двух пленках были совершенно одинаковые изъяны); одну пленку можно оставлять для архива.
Для внутриротовых снимков зубов удобны пленки следующих размеров: 3 Х 4 см, 4 Х 5 см, 5 Х 5 см. На сегодняшний день в продаже имеются пленки размера 3 Х 4 см, готовые к употреблению, упакованные в специальные (одноразовые) светонепроницаемые упаковки (пленки KODAK). Для обзорных снимков нижней челюсти достаточно размера пленки 13 Х 18 см, а для рентгеновских снимков верхней челюсти и придаточных полостей носа – 18 Х 24 см. Пленки этих размеров помещаются в алюминиевые кассеты, укомплектованные усиливающими экранами. Усиливающим экраном называется картон с нанесенным на него слоем эмульсии, которая флюоресцирует под действием рентгеновских лучей. Таким образом, светочувствительный слой пленки оказывается одновременно под действием рентгеновских лучей и флюоресценцией усиливающего экрана. Благодаря этому время экспозиции, т. е. действия рентгеновских лучей, а значит, и работы трубки, сокращается до 10 раз.
После выполнения снимка пленку в темной комнате при красном свете освобождают от бумажной обертки (или вынимают из кассеты) и на ней ставят графитовым карандашом или перманентным маркером номер, под которым больное животное зарегистрировано в журнале. Если снимаются симметричные участки челюсти или зуба, то на каждом снимке обозначается и сторона. После этого пленка помещается в ванночку с проявителем. Покачивая ванночку, необходимо следить за постепенно обрисовывающимся снимком. Пленка остается в ванночке, пока не потемнеет настолько, что начинают исчезать детали.
Для контроля снимок можно вынимать и рассматривать в красном свете. Затем пленку промывают под струей воды и погружают в фиксаж до получения прозрачного снимка. Через 7—10 минут его можно изучать при обычном свете. Снимок после этого нуждается в тщательном промывании проточной водой и, наконец, в сушке. Удобно сушить снимки, укрепив их в зажимах. Еще проще сушить снимки небольших размеров на стойках, применяемых для сушки негативов в обычной фотографии. Все манипуляции при проявлении и фиксировании пленки производят с помощью пинцета. Такой способ проявления очень кропотлив и отнимает много времени, поэтому рекомендуется более совершенный «танковый» способ (танками называются ванночки). Для внутриротовых снимков зубов ванночки можно заменить простыми стаканами. Пленки опускают в них с помощью зажимов из нержавеющей стали или на простых крючках из проволоки.
Желательно зажимы или крючки пронумеровать. Ванночек обычно бывает три: в одну наливают проявитель, в другую – воду для полоскания снимка после проявителя, в третью – фиксаж. При этих на первый взгляд несложных процедурах неопытный работник может сделать ряд ошибок, совершенно обесценивающих снимок. В умелых же руках могут быть до некоторой степени исправлены ошибки в экспозиции и жесткости лучей.
При недопроявлении получается вялый серый снимок с недостаточным числом деталей; при перепроявлении – черный, малопрозрачный снимок, детали которого затушеваны и потому неясны. Хороший снимок должен быть структурным, с большим количеством деталей. В течение всей работы со снимками температуру растворов поддерживают на определенном уровне. Наиболее подходящей температурой проявителя считается 18°C. При более низкой его температуре проявление идет медленнее. Слишком теплый проявитель может вызвать отслоение и потемнение эмульсии, в результате чего снимок будет испорчен. Так же строго нормируется и время проявления. Если при соблюдении всех этих условий снимок получается неудовлетворительного качества, то причину его недостатков следует искать в неправильном выборе экспозиции или жесткости лучей. Меняя их, можно добиться более контрастных и резких снимков.
Контрастными снимками называются такие, у которых хорошо различаются оттенки светлых и темных участков. Контрастность снимка (кроме свойств трубки, правильности выбора жесткости и экспозиции и хорошей обработки снимка в лаборатории) зависит и от многих других причин. Сюда относится чувствительность эмульсии, качество усиливающих экранов и особенно влияние на пленку вторичных рассеянных лучей.

Рис. 47. Внутриротовые снимки зубов: а) снизу, б) сверху
Техника производства снимка зуба. Как и указывалось ранее снимки зубов делятся на внутриротовые и внеротовые. Внутриротовыми называются те, при которых пленка помещается во рту больного животного (рис. 47), а при выполнении внеротовых пленка прикладывается к челюсти с наружной стороны (рис. 48). Существует несколько способов выполнения внутриротовых снимков, но все они связаны с определенным риском для врача, поэтому рекомендовано подобные исследования проводить с использованием средств для обездвиживания животного. Для прицельной рентгенографии зуба пленка размером 3 Х 4 см, помещенная в ротовой полости, удерживается пальцем на уровне исследуемого зуба.
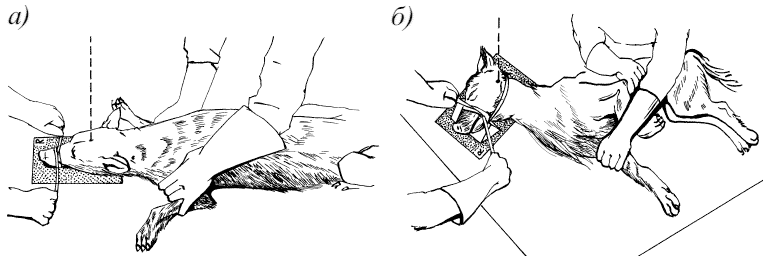
Рис. 48. Внеротовые снимки зубов: а) сверху, б) сбоку
При снимках рентгеновы лучи, исходящие из трубки, должны пройти сначала через челюсть и тогда уже попасть на пленку. Каждый снимок дает теневое изображение всей толщи челюсти. Используя специальные зевники и клинья для раскрытия ротовой полости, можно повысить качество и информативность рентгенограмм (рис. 49).
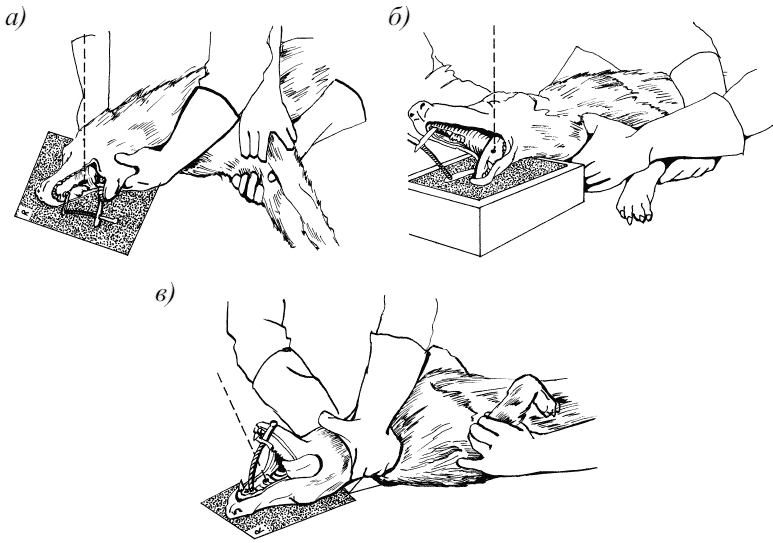
Рис. 49. Снимки зубов с использованием зевников: а) в верхнюю челюсть сбоку, б) в нижнюю челюсть, в) в верхнюю челюсть прямо
При производстве снимка необходимо подобрать правильную жесткость лучей, направление и время экспозиции.
Жесткость лучей. При недостаточной жесткости лучи пройдут только через мягкие ткани и не смогут проникнуть через толщу кости. В результате получится изображение кости без какого бы то ни было указания на ее структуру, и вопрос о костных изменениях на этом снимке не сможет быть решен, так как кость будет представлена сплошным светлым пятном. Слишком жесткие лучи проникнут через кость в большом количестве и затушуют детали. Лучшая жесткость для снимков зубов получается при 40–50 кВ максимального напряжения.
Экспозиция. Большое значение имеет экспозиция. Получаемый от рентгеновской трубки пучок состоит из лучей различной жесткости. Излучение считается жестким или мягким в зависимости от преобладания тех или других лучей. Увеличивая время экспозиции, можно сделать снимок мягкими лучами. Увеличивая жесткость, следует сокращать время экспозиции, чтобы избежать прохождения через костную ткань излишнего количества рентгеновских лучей.
Время экспозиции зависит главным образом от силы тока в трубке, измеряемой миллиамперами. Поэтому экспозицию часто дают в виде произведения миллиампер на секунды. Так, для снимков зубов требуется 0,5 с при силе тока 100 мкА, т. е. 100 мкА Х 0,5 с = 50 мкА/с. Конечно, необходимо учитывать чувствительность пленки, толщину кости и степень ее плотности. Лучшая комбинация жесткости и продолжительности экспозиции устанавливается опытом. Даже один и тот же аппарат при колебании тока в цепи дает различные результаты. Ошибку в жесткости или экспозиции можно определить довольно точно по снимку. Опыт при этом определении необходим, но руководящие положения таковы: четкое изображение мягких тканей и полное отсутствие структурности кости говорят о малой жесткости при хорошей экспозиции. Недостаточная контрастность между мягкой и костной тканью, общая серость и неясность снимка свидетельствуют о чрезмерной жесткости; если же к чрезмерной жесткости прибавить излишнюю экспозицию, то получится темно-серый снимок, лишенный всякой диагностической ценности. Перечисленные дефекты до некоторой степени можно исправить при фотолабораторном процессе. Изменяя время проявления, можно усилить или ослабить изображение на снимке деталей. Таким образом, понятно, что проявление снимков необходимо поручать опытному работнику.
Выбор направления лучей. Не менее важным является правильный выбор хода лучей. От фокуса на аноде лучи расходятся пучком почти до 180°. Для практической же работы удобен только небольшой пучок лучей в виде конуса (около 40°).
Аппараты с дентальными трубками (приспособленными для снимков зубов) оснащены специальными тубусами, указывающими направление главного луча. Это значительно упрощает выбор направления и позволяет учитывать как направление лучей, дающее раздельное изображение зубов, так и направление, не изменяющее величины зубов больше допустимого. Очень часто изображения зубов накладываются одно на другое, и по снимку трудно дифференцировать тени отдельных зубов.
На участке пленки, где проецируются одновременно тени двух и более зубов, получается картина, совершенно не поддающаяся расшифровке. Совсем иначе определяются тени зубов на снимках, где зубы проецируются каждый отдельно. Кроме зубов, на снимке удовлетворительно просматриваются межзубная перегородка и той или другой величины участок альвеолярного отростка. Ясное изображение на снимке межзубной перегородки имеет большое значение, так как этот участок часто является местом развития патологических процессов. Для правильного выбора направления лучей необходимо в области исследуемого зуба мысленно провести горизонтальную касательную линию к челюсти, а лучи, т. е. тубус, направить перпендикулярно к касательной. При нормальном расположении зубов соблюдение этого правила гарантирует успех.
Недостатки снимков и факторы, влияющие на качество снимков. При обработке пленки в лаборатории возможен ряд ошибок, ухудшающих качество снимка. На недостаточно зафиксированной пленке получаются пятна, пропускающие свет хуже, чем остальная часть. Их удаляют добавочным фиксированием и промыванием. Плохо промытая пленка покрывается кристалликами гипосульфита. Для устранения данного недостатка пленку необходимо снова поместить в фиксаж и затем хорошо промыть. Если снимок нужен лечащему врачу немедленно, то пленку следует промыть водой, а затем высушить, подвесив на крючке или зажиме.
На снимке иногда бывает много пятен (вуалей). Светлые, прозрачные пятна получаются из-за нёбрежности при проявлении, когда слой эмульсии повреждается пинцетом, ногтями и т. д., или потому, что в каком-либо месте светочувствительный слой не подвергся проявлению, например, если пленка прилипла ко дну ванночки или на ней остался пузырек воздуха, не допускающий проявителя к светочувствительному слою, и т. п. Во избежание этого необходимо пленку в жидкости переворачивать, а ванночку покачивать. Все эти ошибки редко встречаются при проявлении и фиксировании «танковым» способом.
Эмульсия темнеет, если работать с горячим проявителем или фиксажем. Пятна черного цвета появляются при попадании света, проникающего через недостаточно плотную кассету или бумагу. Иногда наличие пятен объясняется недоброкачественностью пленок: они или слишком старые, или хранились в неподходящем, например сыром, месте, отчего эмульсия портится. Если при производстве снимков зубов пленки плохо защищены от слюны больного животного, то также появляются пятна. Наконец, пятна могут быть от пальцев. Поэтому необходимо касаться пленок чистыми и сухими руками, а при проявлении лучше всего брать их пинцетом. После высыхания снимок надо держать двумя пальцами за края. Если касаться пальцами непосредственно фотоэмульсии снимка, он быстро портится.
Изучать рентгеновский снимок лучше всего в рассеянном свете. Очень удобен для этого специальный прибор – негатоскоп. Для регулирования силы света на негатоскопе устанавливается реостат.
Требования, предъявляемые к снимку. В стоматологии на основании рентгеновских снимков определяют состояние зуба, перицемента, периапикальных тканей, костной ткани челюсти, придаточных пазух и полостей носа. На снимке должно быть очень четкое и ясное изображение снятого участка зубной аркады, позволяющее сделать достоверное заключение. В заключении следует отмечать даже небольшие изменения структуры кости, так как зачастую этих изменений вполне достаточно, чтобы правильно объяснить ряд клинических проявлений заболевания и уточнить характер патологического процесса. Например, едва заметное утолщение линии перицемента, особенно у верхушки, говорит о воспалительных изменениях в этом месте – так называемом перицементите. Незначительная размытость (смазанность) костной структуры, расплывчатость рисунка костных балок при соответствующей клинической картине могут говорить об остеомиелите. Рентгеновский снимок должен быть контрастным и резким, а тени зубов на снимке должны быть изображены раздельно.
Контрастность. Контрастным называется снимок, на котором можно по степени почернения ясно отличить одну ткань от другой, если они значительно отличаются по своей плотности. Например, костные ткани должны выделяться на фоне мягких тканей. Более плотные костные ткани должны отличаться от менее плотных, а тень зуба должна выделяться на фоне альвеолы. Как известно, в кости есть множество пространств, выполненных мягкими тканями и разделенных костными перегородками. Поэтому лучи, проходящие в одном направлении, встречают множество полостей и мало костных перегородок; они будут ослаблены и вызовут на снимке почернение. Остальные лучи, проходящие главным образом по кальцинированным тканям перегородок, будут ослаблены сильнее. В результате изображение кости окажется сетчатым, т. е. на темном фоне получится светлая сетка, соответствующая теням костных перегородок.
Каждая кость и даже различные ее участки имеют свою характерную сетчатость, что дает возможность легче замечать отклонения от нормы. В частности, необходимо отметить разницу в поглощении лучей внутренним губчатым слоем и наружным корковым. Плотность последнего много больше плотности губчатого, поэтому тень корковой части всегда кажется более светлой и не имеет сетчатости. Кроме сетчатости, на снимке должны быть видны и другие детали внутреннего строения челюсти: нижнечелюстной канал, подбородочные и резцовые отверстия. В зубе должны быть видны пульповая камера и канал зуба.
Раздельное изображение. Раздельным называется такое изображение, когда зубы на рентгеновском снимке видны вместе с их ячейками. Промежутки, имеющиеся в норме между зубами, весьма незначительны по сравнению с шириной зубов. Кроме того, последние расположены по дуге челюсти, которая к тому же не везде одинаково изгибается: в области моляров и резцов челюсть ровнее, чем в области клыков. Все это приводит к тому, что совершенно невозможно сделать снимок нескольких зубов так, чтобы каждый из них проецировался отдельно.
Очевидно, что на снимке в более изогнутых частях хорошо выделенных зубов будет меньше, чем в мало изогнутых. Даже один и тот же участок, например область резцов, у разных животных неодинаков. Так, у некоторых пород собак бывают узкие и длинные челюсти (у добермана, колли, таксы), а у других – широкие и короткие (у боксера, французского и английского бульдогов, мастифа и др.) Поэтому у одного животного на верхней челюсти удается раздельно снять зацепы, средние резцы и окрайки, а у другого на рентгеновском снимке выходят хорошо только зацепы и резцы. То же можно сказать и об остальных зубах. Только все нижние резцы благодаря особенностям изгиба челюсти в этом месте на снимке получаются раздельно. Как исключение при соответствующем изгибе челюсти (в коренной части нижней челюсти) можно получить на снимке раздельное изображение одновременно трех и более зубов. Для уточнения вопроса, удалось ли рентгенологу на рентгенограмме получить отдельное изображение того или другого зуба, рекомендуется обратить внимание на ширину костной перегородки между зубами.
Иногда лечащие врачи не указывают точно, какой зуб их интересует, или просят снять на одном снимке всю челюсть. Этим они ставят рентгенолога в очень затруднительное положение; нередко ему приходится посылать владельцев больного животного обратно к врачу за более точными указаниями. Укажем кстати, что снимки челюстей целиком вообще не производятся. Что касается нижней челюсти, то на одном снимке можно снять обе ее половины, но, к сожалению, информативность снимка может быть снижена.
Лечащий врач должен в направлении указать, какая часть нижней челюсти должна быть в центре внимания! Так, снимки резцов следует всегда делать отдельно, так как на обычном снимке одна половина нижней челюсти прикрывается другой половиной челюсти, а на снимке участка перехода резцовой и коренной части может получиться неудовлетворительное изображение премоляров и клыка.
Величина изображения. Обычно снимаемый объект располагается по возможности ближе к пластинке и параллельно ей. Например, кисть, стопа и т. д. кладутся непосредственно на кассету, при этом кости располагаются сами собой параллельно пластинке. При таких снимках величина изображения меняется незначительно и не может привести к серьезным диагностическим ошибкам. Зуб расположен в челюсти, челюсть покрыта мягкими тканями, в результате пленка образует угол с осью зуба. При неумелой или невнимательной съемке угол между пленкой и зубом не учитывается. В итоге изображение зуба получается намного больше или меньше действительного.
Не останавливаясь на деталях, приведем общее правило для снимков всех зубов: увеличение изображения зуба на снимке должно быть не больше чем на 0,1 действительной величины, а уменьшение – не больше чем на 0,2. Если рентгеновский снимок не удовлетворяет какому-либо из указанных требований, значит, при выполнении его была допущена ошибка. На источники ошибок мы будем указывать, разбирая постепенно весь процесс рентгенографии.
Рентгенологическая картина нормальных зубов
Несомненно, патологические изменения зубов на рентгеновском снимке можно определить только после основательного знакомства с нормальной рентгенологической картиной.
При чтении рентгенограммы врачу приходится мысленно переводить плоскостное изображение в пространственное, т. е. занимающее определенный объем. Например, перед нами снимок верхнего моляра. Опытному врачу сам зуб и скуловая кость с ее выпячиваниями представляются так, будто бы челюсть полупрозрачна и позволяет рассматривать все эти элементы как объемные образования. Врачу необходимо научиться представлять плоскостные изображения в виде объемных.
Перейдем к чтению снимка нормальных зубов. Разберем последовательно части зуба и их отображения на снимке.
Твердые ткани зуба. Твердая часть зуба состоит из эмали, дентина и цемента. Коронка, находящаяся в полости рта поверх дентина, имеет эмалевую оболочку. Остальная часть дентина, сидящая в ячейке челюсти, прикрыта цементом. Основными неорганическими веществами в зубе являются соли кальция с большим удельным весом и поэтому сильно поглощающие лучи. Чем больше неорганических веществ в тканях зуба, чем они плотнее, тем меньше через них пройдет лучей и тем резче, следовательно, будет тень на снимке.
На рентгенограмме не всегда представляется возможным увидеть дентин коронки зуба и отличить все составные части зуба. Как известно, эмаль покрывает как бы колпачком. Толщина эмали неодинакова: она увеличивается, начиная от шейки к жевательной поверхности. Слой эмали настолько тонок, что заметная разница в поглощении лучей, а значит, и разница в интенсивности теней коронки и остальных частей зуба, отмечается сравнительно редко. На боковых частях зуба – там, где лучи проходят почти исключительно в слое эмали, разница в поглощении заметнее, поэтому боковые края зуба на хорошем снимке выделяются в виде узкой полоски затемнения. Эта полоска очень важна, так как разрушение кариесом в этих местах иногда остается незамеченным при обычном клиническом исследовании, но легко определяется на рентгенограмме. Неповрежденная режущая поверхность резцов и клыков представляется на снимке той же полоской, а у остальных зубов, в зависимости от формы и расположения бугорков и от направления лучей, сильно варьирует. Коронка зуба, не считая тени изображения пульповой камеры, дает однообразную тень, окаймленную с боков полоской. Структуры дентина – изображения дентинных канальцев – не получается вследствие их незначительного диаметра и прикрывающего слоя эмали, сильно поглощающего лучи.
Твердая часть корня состоит из дентина и цемента. Их изображение на снимке тоже бесструктурно вследствие малой величины канальцев дентина и незначительной толщины корней по сравнению с челюстью, в которой корень находится.
Мягкие ткани зуба, т. е. сосуды, нервы, соединительная ткань и т. д., имеют низкий удельный вес и очень мало различаются между собой по плотности.
Тени их весьма слабы, бесструктурны, поэтому дифференцировать на снимках перечисленные ткани невозможно.
Таким образом, на снимке признаки нормального состояния зуба и окружающих его тканей следующие.
1. Границы коронки зуба должны быть ровными, без изъянов (узур) и выступов.
2. Изображение коронки, за исключением пульповой камеры, представляется в общем однотонным, постепенно меняющим свой оттенок незаметными переходами от шейки до жевательной поверхности в зависимости от толщины эмали и самой коронки.
3. Форма пульповой камеры должна соответствовать типу зуба.
4. Канал обозначается полоской просветления, идущей от пульповой камеры до верхушки корня без отклонений в сторону.
5. Одинаковая на всем протяжении узкая светлая линия пери-цемента резко отграничивает зуб от узкой, темной полоски компактного слоя кости, выстилающего альвеолу и переходящего без перерыва от зуба к зубу.
6. Периферический край костной стенки альвеолы между зубами должен быть острым и ограниченным темной линией компактного слоя кости челюсти животного.
Снимки различных заболеваний зубочелюстной системы
Мягкие ткани зуба в нормальном состоянии не задерживают рентгеновых лучей и не дифференцируются на снимках. Патологические изменения в мягких тканях зубов и челюстей могут быть отмечены на рентгенограммах, если эти ткани подверглись кальцинации и их тени начали выделяться из теней остальных тканей, что возможно при оссифицирующем периостите. Об изменениях мягких тканей можно еще узнать по косвенным признакам, а именно по изменениям кости, прилегающей к пораженным мягким тканям.
Твердые ткани зуба. Костная ткань, вовлеченная в патологический процесс, либо уплотняется и подвергается избыточной кальцинации (при остеоме, склерозе), либо, наоборот, декальцинируется. В последнем случае кость задерживает лучи меньше, чем нормальная, и дает участки просветления. Поэтому, обнаружив на снимке отступление от нормального оттенка, прежде всего надо определить, имеется ли повышенная интенсивность затемнения или, наоборот, уменьшение степени затемнения. Первое объясняется уплотнением ткани и усиленным поглощением лучей, второе – декальцинацией, уменьшением поглощения. Это правило является основным во всех случаях диагностики. Помня об этом, можно избежать грубейших ошибок.
В кости при нормальном ее состоянии развиваются одновременно два уравновешивающих друг друга процесса: разрушение и созидание костных элементов. В случае преобладания патологического разрушения и рассасывания происходит уменьшение количества костного вещества за счет органической и неорганической части кости. При этом обычно наблюдается более или менее значительное расширение и увеличение различных существующих в кости полостей. Сюда относятся костномозговые пространства, каналы кортикального слоя и пр. Эта картина типична для остеопороза, часто встречающегося при воспалительных заболеваниях, атрофиях, авитаминозах и т. д. Остеопороз может принять очаговую и разлитую форму. В обоих случаях на снимках определяется просветление – понижение интенсивности тени кости в результате уменьшения числа костных балочек, истончение самих балочек и увеличение костномозговых пространств. При очаговой форме захватываются только отдельные участки, а при разлитом остеопорозе декальцинация кости распространяется по всему ее протяжению. Если костное вещество на каком-либо участке подвергается полному разрушению, то в кости образуются полости. Распавшаяся кость рассасывается и замещается другой, обычно патологической, тканью. При воспалительных заболеваниях такой тканью чаще всего служит грануляционная. На снимках такая полость определяется как участок просветления, лишенный структуры кости. Процесс полного разрушения называют «деструкцией кости». Возможны случаи, когда кость уплотняется.
При этом костные балочки утолщаются и сужают костномозговые пространства. Кроме того, может увеличиваться число самих костных балочек. Уплотненная кость резко поглощает рентгеновы лучи и выделяется на фоне обычной кости в виде интенсивного затемнения. Обычный сетчатый рисунок в этой области либо отсутствует, либо костные балочки так близко расположены одна от другой, что костномозговые пространства на снимках почти незаметны. Такое состояние кости называют склерозом.
Предположим, что на краю коронки зуба отмечен участок ненормального просветления, что свидетельствует об истончении поглощающего рентгеновские лучи вещества (декальцинации участка коронки). В таких случаях обычно речь идет о кариесе. Если, наоборот, видны выступы на неповрежденных местах коронки, то, очевидно, здесь надо думать о зубном камне. Выражения «обычно речь идет», «здесь надо думать» употреблены сознательно: ни один рентгенолог не должен ставить диагноз только по снимку, не зная и не учитывая клинических данных.
Рентгенограмма представляет только одну из важнейших составных частей комплекса, необходимых для постановки диагноза. Клинические данные являются такими же обязательными и важными, как и рентгенологические.
В некоторых случаях диагноз лучше выясняется по клиническим данным, а в некоторых случаях, наоборот, снимок открывает изменения, которые по клиническим данным нельзя было даже предположить. Среди множества патологий зубов наиболее частыми являются процессы, начинающиеся с кариеса, распространяющиеся в дальнейшем на пульпу и переходящие по каналам в периапикальные ткани.
Разберем последовательно все происходящее здесь с точки зрения патологической анатомии и рентгенологии.
Кариес коронки зуба и дна пульповой камеры. Кариес обычно начинается в эмали коронки и затем постепенно распространяется на дентин зуба. Кариес сопровождается декальцинацией и разрушением пораженных тканей.
Рентгенодиагностика кариеса возможна благодаря резкому различию в поглощении лучей нормальной коронкой зуба и коронкой декальцинированной, пораженной кариесом.
Кариес обнаруживается на рентгеновском снимке в стадии, когда участок декальцинации принимает размеры, определяемые макроскопически. Декальцинированные участки на снимке бывают самой разнообразной формы. Для начальной стадии кариеса характерно истончение части стенки коронки или шейки зуба. При изучении снимка надо внимательно осмотреть края коронки до шейки включительно. Малейшие неровности стенки с декальцинацией прилегающего участка дентина говорят о кариесе в этом месте.
Надо помнить, что на снимках получаются изображения кариеса только на боковых сторонах зубов. Кариозный очаг, локализующийся на щечной или язычной стороне, может оставаться на снимках незамеченным, особенно при отсутствии обширной зоны декальцинации дентина. Кариес жевательной поверхности зубов также трудно обнаруживается на снимке. Иногда даже большие очаги деструкции могут быть незаметными за тенями бугров.
Часть кариозного участка, обращенная к периферии, может начинаться узким коридором, соответствующим малозаметному начальному участку повреждения эмали. Иногда исходный участок не мал, но труднодоступен, и потому кариес без снимка остается нераспознанным. Так бывает при кариесе на дистальной стороне зуба и при узких межзубных пространствах. У животного при узких межзубных промежутках кариесом может поражаться одновременно два контактирующих зуба. Глубокий кариес на снимке отображается в виде большого участка декальцинации.
Кариозный процесс, начавшись в верхних или боковых отделах коронки зуба, при своем распространении может захватить любой отдел или даже разрушить коронку целиком. Для выбора мероприятий лечащему ветеринарному врачу особенно важно знать состояние стенок и содержимого пульповой камеры. Если кариозный процесс захватил дно пульповой камеры моляра, то на снимке в таком случае отмечается резкая декальцинация или даже разрушение всей толщи тканей зуба на этом участке. Эти изменения, возникающие в результате разрушения дна пульповой камеры (ее перфорации), являются серьезным осложнением при заболевании зуба, ведущим обычно к экстракции. Кроме того, нередким осложнением кариозного поражения в области дна пульповой камеры является распространение процесса на корни зуба, создающее угрозу перехода его на межкорневую перегородку в обход дна пульповой камеры. Необходимо отметить и то, что сам корень сравнительно быстро разрушается и легко ломается. В заключение укажем на случаи разрушения кариозным процессом коронки или шейки зуба в области прилегания какого-либо другого тела. Чаще всего это наблюдается при неправильном прорезывании соседнего зуба.
Обработка кариозных полостей и пломбировочный материал. Кариозные полости после соответствующей обработки заполняют пломбировочным материалом, который на снимках дает тени различной интенсивности (по плотности тени иногда можно определить материал пломбы). При лечении заболеваний пульпы врачу часто приходится проводить пульпектомию или вызывать мумификацию пульпы. В таком случае удаляют содержимое из полости пульпы и канала и после их соответствующей дезинфекции заполняют пломбировочным материалом. Рентгенологически можно определить, правильно ли они заполнены. Легко отличить сломанную и оставшуюся в канале экстракционную иглу, а также выход контрастной материи из верхушки корня. Как известно, нередко в пломбированных зубах возникает вторичный кариес. Как и первичный, он характеризуется на снимке декальцинацией дентина. Нужно тщательно изучать на снимках края полостей с пломбами. Если дентин стенки полости не поврежден кариесом, то границы полости будут резкими и ровными. Наоборот, при вторичном кариесе мы увидим нерезкие, декальцинированные края полости с распространением процесса декальцинации на большую или меньшую часть коронки. Необходимо обращать внимание на наружный край пломбы: иногда она выходит за пределы полости или нависает, что всегда следует отмечать. Нависание пломб на щечной стороне зубов не может быть определено рентгенологически.
Различные протезы дают характерные тени. Часто около корней зубов, носящих протезы, видны изменения, которые указывают на их чрезмерную нагрузку (утолщение lamina durra, ограниченный склероз костной структуры около зуба и изменения ширины периодонтального промежутка).
Периодонтиты. Периодонтитом (или перицементитом) называется воспалительный процесс элементов периодонтального промежутка. В большинстве случаев инфекция проникает в периодонт через зубной канал тогда, когда имеется глубокий кариес коронки и поражена пульпа. Реже инфицирование происходит через промежуток между зубом и десной, которая со своей стороны тоже связана с периодонтом. Значительно реже инфекция появляется гематогенным путем.
Острый периодонтит. Клинически проявляется быстро наступающей болью, припуханием мягких тканей и температурой. Явления продолжаются несколько дней и постепенно затихают.
В большинстве случаев рентгенологическое исследование острого периодонтита не отмечает никаких изменений и противоречит бурной клинической картине. В ширине и очертаниях периодонтального пространства изменений не наблюдается. Не изменяется и ее прозрачность, так как накопившаяся в ней серозная или гнойная жидкость имеет такую же рентгенологическую плотность, как и ее нормальная ткань. Только в случаях, когда острый процесс продолжается длительное время, может появиться расширение периодонтального пространства. При хроническом периодонтите существуют все переходные степени от острого, бурно протекающего воспаления, до полностью затихнувшего хронического воспалительного процесса с образованием рубцовой ткани в области периодонта.
Гранулематозный периодонтит. При гранулематозном периодонтите преобладает пролиферативная форма воспалительного процесса. Образовавшаяся грануляционная ткань (гранулема) ограничена и около нее имеется вал, состоящий из фиброзной соединительной ткани. При таком ограничении грануляционной ткани процесс не имеет возможности распространяться, так как гранулематозная ткань не может проникнуть через фиброзную оболочку.
В области гранулематозной и фиброзной ткани отмечается разрушение твердой пластинки и костных балок. В некоторых случаях в гранулематозной ткани появляются эпителиальные образования, которые оформляют и покрывают полости, заполненные жидкостью. Это – гранулематозные кисты (грануломы). Рентгенологически грануломы наблюдаются в виде круглых, довольно интенсивных и резко очерченных просветлений в области верхушки корня. Твердая пластинка прервана.
Около просветления виднеется полоска уплотненной кости. Корень не изменяется. В случае инфицирования периапикальных тканей может произойти развитие пиореи.
Пиорея (альвеолярная пиорея) представляет собой хроническое заболевание периапикальных тканей, имеющее прогрессивный характер. Постепенно она приводит к обнажению корней зубов, расшатыванию зубов, образованию свищей и так называемых карманов, заполненных грануляционной тканью и гноем. В некоторых случаях наблюдается внешний выход гнойного экссудата с прободением кожи в области глаз, реже – слизистой носовых ходов.
Для диагностики болезни рентгеновское исследование имеет важное значение. Оно позволяет еще вначале определить признаки начинающейся пиореи. Рентгенограмма не показывает никаких изменений, если процесс еще находится в мягких тканях.
Первые рентгенологические изменения бывают совсем незначительными, и их можно не заметить. Они выражаются в виде небольших перерывов и мелких узуров кортикального слоя, который покрывает альвеолярные балки и твердые пластинки. Кроме того, на внешней части перегородок наблюдается остеопороз, который часто имеет мелкоочаговый характер.
Затем кортикальный слой и находящиеся рядом с ним костные балки разрушаются полностью.
Фиброзный периодонтит. Фиброзный периодонтит – самая стабилизированная форма хронических периодонтитов. Может появиться в результате продолжительной перегрузки зуба. Чаще бывает ограниченным (периапикальным), реже охватывает целый периодонтальный промежуток. На рентгенограмме фиброзный периодонтит обычно открывается случайно, так как он не вызывает никаких клинических жалоб. Его рентгенологическое изображение характеризуется периапикальным расширением периодонтального промежутка. В области верхушки корня имеется интенсивное, круглое, ясно очерченное просветление.
Это просветление вокруг ограничено плотной полосой, которая переходит в твердую пластинку. В некоторых случаях видно утолщение верхушки корня (гиперцементоз).
Рентгенологическое исследование дает практические результаты только при хронических периодонтитах. Рассматривая на рентгенограммах эволюцию периодонтитов, важно обратить внимание на степень просветленности: неясное просветление говорит о свежем процессе, а четкое изображение свидетельствует о стабильном процессе. Следует также учитывать плотность кости около очага: вследствие затихания процесса окружающие костные балки уплотняются.
Одонтогенные кисты. Чаще наблюдается образование кист в костной ткани нижней челюсти. Патологоанатомически киста представляет собой полость имеющую гладкие стенки. Зубные кисты имеют соединительнотканную стенку, выстланную со стороны полости слоем эпителия. В полости может находиться серозная жидкость. Киста, как правило, растет очень медленно. На рентгенограмме она представляет собой округлое бесструктурное просветление с резкими контурами, окруженное плотной костной пластинкой. При нагноении кисты в ее очертании появляются неровности. Лечение оперативное.
Одонтогенные опухоли.
1. Одонтома. Это опухолевое образование одонтогенного происхождения является результатом неправильного формирования и развития зародыша зуба. Патологоанатомически состоит из плотных и мягких тканей. Преобладают обычно твердые ткани, состоящие из дентина. Иногда в одонтоме встречаются несколько зубных коронок или даже целые зубы, сросшиеся в неправильную массу. Снаружи одонтома покрыта оболочкой из соединительной ткани. Одонтома растет очень медленно и редко достигает значительных размеров. Клинические признаки проявляются, когда опухоль достигает больших размеров и в нее попадает инфекция. В этих случаях имеются признаки остеомиелита и образование свищей. Чаще всего локализируется на нижней челюсти, особенно в области моляров.
На рентгенограмме видна очень плотная неправильная масса, в которой иногда замечаются коронки отдельных зубов. Между последними отмечается просветление. Около одонтомной ткани находится узкая интенсивная полоска просветления, которая отделяет ее от окружающей кости. Лечение оперативное.
2. Адамантинома. В большинстве случаев адамантинома (амелобластома) локализируется на нижней челюсти, значительно реже встречается на верхней. Различают две формы – плотную и поликистозную адамантиному, которая встречается чаще. Опухоль доброкачественная, случаи малигнизации очень редки. Клинически может наблюдаться вздутие и ассиметрия костей лица и шишкоподобные выпячивания костей челюсти в ротовую полость, что в дальнейшем приводит к расшатыванию соседних зубов.
Рентгенологическая картина очень разнообразна. Рентгенограмма плотных адамантином показывает однокамерное просветление кости челюсти, похожее на просветления при костных кистах. У поликистозной адамантиномы наблюдается много очагов просветления, расположенных рядом. Между просветлениями видны тонкие перегородки. Иногда общий вид напоминает сотовый рисунок. Лечение хирургическое. Из доброкачественных опухолей чаще всего наблюдается остеома. На верхней челюсти встречается компактная остеома. Она дает плотную, бесструктурную тень, очень похожую на тень при одонтоме, но в ней не видно отдельных зубных формаций. Фиброма встречается относительно часто. Она дает округлый дефект без особенных рентгенологических признаков. Дегенерированные же саркоматозные фибромы челюстей могут оссифицировать и давать плотную тень.
3. Эпулис. Доброкачественное разрастание периодонта. Если опухоль происходит из десны, то она растет между зубами и преимущественно кнаружи, но может узурировать альвеолу. Если она происходит из альвеолярного края, то дает более крупный дефект и остеопороз. Благодаря медленному росту дефект имеет резкие контуры. Кость около него остается без изменений. Характерным для данной опухоли является местное возобновление при неполном выскабливании опухоли.
Неодонтогенные опухоли. Из доброкачественных опухолей чаще всего наблюдается остеома. На верхней челюсти встречается компактная остеома. Часто остеома встречается в воздухоносных полостях черепа и имеет вид плотной, бесструктурной тени, очень похожей на тень при одонтоме, но в ней не видно отдельных зубных формаций. Фиброма встречается также относительно часто. Она дает округлый дефект без особенных рентгенологических признаков.
Из злокачественных опухолей костной ткани челюсти чаще всего встречается рак. Он поражает кость, вызывая дефекты с неровными изъеденными контурами. Достаточно часто новообразования слизистой носовой полости, миндалин, нёба могут прорастать в ротовую полость и в челюстные кости. В кости сначала образуются краевые дефекты, которые в дальнейшем захватывают все более глубокие слои. Рентгенологическими признаками раковой опухоли являются: округлые очаги деструкции, изъеденные границы с неясными контурами, порозность окружающих тканей. Внутри очага деструкции встречаются секвестры.
Саркома представляет злокачественную опухоль и в зависимости от воздействия на кость делится на остеокластическую и остеобластическую. При остеокластической саркоме наблюдаются преимущественно разрушение и деструкция кости, а при остеобластической, кроме данных явлений, отмечаются признаки хаотичного костного разрастания и множественных игольчатых теней, расположенных перпендикулярно к длиннику кости (периостальные «козырьки»). В некоторых случаях возможны смешанные формы остеокластической и остеобластической саркомы. Рентгенологическая картина сарком челюстей отличается большим разнообразием, что затрудняет диагностику. Саркому следует дифференцировать от остеомиелита, туберкулеза и кистозной дегенерации кости челюсти.
Травматические повреждения зубов, челюстей и лицевых костей
Неогнестрельные повреждения.
1. Вывихи зубов. Вывихи зубов происходят при падениях, ударах палкой, кулаком и т. д. В большинстве случаев встречаются вывихи резцов верхней челюсти. Вывихи остальных зубов очень редки. Степень смещения зуба и форма вывиха зависят от силы и направления удара. При прямых ударах зуб обычно несколько выдвигается из луночки. Его коронка отклоняется кзади, а корень немного кпереди. В результате зуб на снимке кажется укороченным, а верхушечный отдел луночки становится опустевшим. Однако бывают случаи, когда зуб выходит из своей луночки целиком.
2. Переломы зубов. Переломы зубов бывают оскольчатые и простые, продольные, поперечные и косые. Встречаются также отрывы кусочков коронки зуба. Если перелом ограничивается зубом и не захватывает альвеолярного отростка, то диагностика обычно не трудна. Для перелома зуба характерно смещение его отломков. Боковой край корня при этом образует ступеньку, а линия перицемента прерывается. Сама линия перелома определяется в виде более или менее узкой, иногда трудно различимой, светлой полоски. В ряде случаев встречаются одновременно переломы зубов и альвеолярного отростка. Линия перелома челюсти видна на снимке вследствие большего или меньшего расхождения и смещения отломков. Величину смещения отломков и его направление определить не всегда просто, так как сместившиеся отломки на снимке часто совпадают своими краями и выявить смещение отломков не удается. Для выявления перелома и направления смещения отломков, как правило, необходимо делать снимки в двух проекциях. Особенно точны внутриротовые снимки. Линии перелома проходят чаще всего вдоль альвеолярного отростка, на уровне верхушек корней зубов. При переломах альвеолярного отростка линия перелома, проецируясь на корни зубов, может симулировать их перелом, так как при этом поперек зуба идет полоса просветления, имеющая сходство с переломом. Если данная полоска продолжается дальше границы корня зуба, то это обычно свидетельствует о повреждении только альвеолярного отростка.
3. Переломы челюстей. Переломы тела нижней челюсти бывают поперечными, косыми, продольными. Кроме того, каждый из них может быть еще и оскольчатым. Полный или неполный перелом получается в результате воздействия в виде сжатия, сгибания, сдвига. Нижняя челюсть имеет форму дуги и при резком механическом воздействии возникает трещина или перелом. Место приложения силы, конечно, может быть различно, но перелом происходит не всегда в этом месте. Он произойдет в точке наименьшего сопротивления кости. Сопротивление челюсти зависит от точек опоры, т. е. суставов и мест прикрепления мышц.
Большинство переломов проходит через луночки зубов и продолжается затем на тело челюсти либо по направлению оси альвеолы, либо под небольшим углом к ней. Это происходит потому, что в месте расположения альвеолы сопротивляемость челюсти понижена. Чаще линия перелома проходит через ячейку клыка, который обладает самым длинным корнем. Было отмечено, что если клык был ранее утерян и его луночка заросла, то линия перелома может пройти через соседние зубы. Линий перелома в челюсти после удара может быть одновременно несколько, причем все они могут оказаться вне точки приложения силы. Переломы не в месте приложения силы носят название непрямых.
Среди разнообразия линий переломов отметим типичные и особенно часто встречающиеся, знание их поможет при поиске переломов в наиболее вероятных местах. При сдавлении челюсти на одном уровне, например в областях моляров, челюсть ломается в области подбородка. Если силы сжатия приложены несимметрично, например одна в области левых премоляров, другая – в области правого клыка, то может получиться три перелома: в области левого клыка, левого резца и шейки правого суставного отростка. Удар в область резцов с направлением по средней линии дуги челюсти вызывает прямой перелом в месте удара и непрямые переломы одной или обеих шеек суставных отростков. Если удар в области подбородка был направлен снизу вверх, то челюсть сгибается в области угла, и может наступить перелом в этом месте. Кроме того, в таких случаях часто ломается суставной отросток на этой же стороне. При сильном ударе в область премоляров происходит прямой перелом, и иногда одновременно ломается шейка суставного отростка с противоположной стороны.
При ударах в область угла челюсти снизу вверх происходит сжатие соответствующей ветви и перелом ее со смещением нижнего отломка кверху. Направление линии перелома зависит от положения челюсти во время удара, фиксации ее и направления удара. В результате перелом бывает поперечным или продольным. Линия перелома идет через всю ветвь или только через основание суставного отростка.
4. Переломы тела верхней челюсти. Размеры повреждения определяются силой удара и величиной тела, наносящего удар. Одновременно с верхней челюстью может быть сломана скуловая дуга, носовые кости и нижняя челюсть.
Переломы могут быть линейными, оскольчатыми. Среди множества возможных переломов можно выделить ряд сравнительно часто повторяющихся, типичных переломов. При наиболее часто встречающемся типе линия перелома проходит наклонно по телу челюсти над сводом твердого нёба. При этом ломается и носовая перегородка. Если перелом полный, то весь отломок верхней челюсти вместе с нёбом смещается книзу. Указать какую-либо универсальную проекцию, при которой можно было бы получить хорошо видимую на рентгенограмме линию перелома, не представляется возможным, так как двух полностью одинаковых переломов не бывает.
При втором наиболее часто встречающемся типе линия перелома верхней челюсти проходит через вентральный челюстной отросток скуловой кости к нижнему краю глазницы, затем направляется к глазничной щели, а от нее – по внутренней стенке глазницы – к корню носа, выше носового отверстия. Одновременно ломается перегородка носа и крыловидные отростки. В результате вся верхняя челюсть становится подвижной.
При третьем, реже встречающемся типе линия перелома идет по границе соединения носовой и верхнечелюстной кости к глазничной щели, аналогично ходу ее при втором типе переломов. Отсюда она направляется к наружному краю орбиты и затем идет через скуловую кость и крылья сошника. Характерным признаком перелома третьего типа служит движение глазных яблок вслед за движением верхней челюсти. Переломы лицевых костей не всегда ясно определяются рентгеновскими снимками, и вопрос решается другими клиническими методами. Объясняется это тем, что иногда трудно выделить лицевые кости, отделить их тени от теней других костей или от изображений полостей, содержащих воздух. Нарушения целостности стенок полости часто скрываются за общим ее затемнением, которое может зависеть от скоплений в ней крови и гноя при наличии хронического воспалительного процесса. Затемнение может появиться вскоре после травмы, когда скопления экссудата еще нет, а только уменьшено количество воздуха в результате набухания слизистой или кровоизлияния после травмы. Затемнение полостей часто отмечается при крупных гематомах наружных мягких частей, прикрывающих своей тенью придаточные полости носа. Из-за разных затемнений полости обычно не видны находящиеся в ней осколки костей. Тем не менее в подавляющем большинстве случаев рентгенограмма дает весьма ценные указания относительно травматических изменений костей лица. Кроме констатирования самого наличия переломов лицевых костей, снимки дают возможность судить о распространении повреждений, величине их, наличии осколков и т. д.
Степень повреждения наружных мягких тканей не всегда соответствует внутренним изменениям. Иногда при незначительных наружных повреждениях встречаются тяжелые внутренние переломы. Отеки, гематомы и особенно повреждения наружных покровов значительно затрудняют обычные клинические исследования. В таких случаях рентгенография является единственным достоверным методом. Необходимо помнить, что наружные повреждения такого рода обычно сопровождаются сотрясением мозга, поэтому нужно быть крайне осторожным в назначении снимков черепа, которые сопряжены с дополнительными транспортировками и укладками больных животных. Всякая дополнительная, даже легкая, травма только ухудшает прогноз. Если состояние животного позволяет (при отсутствии необходимости срочного оперативного вмешательства), то лучше отложить снимки черепа на 1–2 дня.
Огнестрельные повреждения челюстей. Несмотря на то что подобного рода травмы встречаются достаточно редко, травмы челюстей огнестрельного происхождения должны быть выделены в особую главу вследствие особенности течения и частых осложнений. Чаще всего огнестрельным ранениям подвергаются охотничьи, охранно-сторожевые и минно-разыскные собаки.
Особенность огнестрельных ранений челюстей в том, что вызываемые ими переломы являются открытыми и инфицированными. Неровные поверхности дробинок, пуль, осколков нередко увлекают в рану обрывки одежды, частицы земли и т. д. При повреждениях костной ткани в результате огнестрельного ранении она подвергается воздействию патогенных микроорганизмов, продуктов их жизнедеятельности, а также распада различных поврежденных мягких тканей. Таким образом, травматические повреждения осложняются инфекционным воспалением и токсическим некрозом костной ткани.
Возникающий в большинстве случаев огнестрельный остеомиелит представляет открытый раневой процесс, охватывающий одновременно ряд тканей. Вопрос о том, какие именно отделы кости при этом страдают, весьма важен. Возможны поверхностные повреждения, когда изменения имеют место главным образом в мягких тканях и в процесс вовлечена только надкостница. При этом обнаруживаются выраженные периостальные разрастания, некротизированные поверхностные костные отломки или даже небольшие полости в кости с некротизированными фрагментами.
Следует, однако, иметь в виду редкость только поверхностных повреждений. Огнестрельные ранения челюстей обычно бывают оскольчатыми, причем повреждаются все отделы кости. Внедрившиеся или бывшие здесь раньше в виде «дремлющей инфекции» бактерии вызывают воспаления, в которые вовлекается костный мозг, костные тельца, содержимое гаверсовых каналов и надкостница. Такие процессы принято называть огнестрельными остеомиелитами.
Весьма важной особенностью огнестрельных ранений является ограниченность воспалительного процесса в кости. Множественные очаги остеомиелита, частые при гематогенном остеомиелите, как правило, при огнестрельных ранениях не встречаются. Исключения из этого правила бывают, например, при проникновении инфекции по трещинам кости. Некротические процессы после ранений наблюдаются обычно на ограниченных участках челюстных костей и не получают распространения, которого можно было бы ожидать вначале, судя по активности клинической картины. Некрозов всей челюсти при этом почти не бывает. Всегда остается непораженной значительная часть, отмежевавшаяся от очага воспаления валом грануляционной ткани. Объясняется это в значительной степени тем, что огнестрельный остеомиелит в противоположность гематогенному протекает без повышения внутрикостного давления, так как он возникает в области открытого перелома. В случаях благоприятного послераневого течения происходит заживление образовавшихся в кости изъянов и между отломками образуется костная мозоль. Вскоре после ранения в поврежденных участках появляется гиперемия и отек. В дальнейшем часть размозженных тканей некротизируется и отторгается. Их место быстро заменяется пролифератом клеточных элементов костного мозга, гаверсовых каналов и надкостницы. Таким образом, в восстановлении кости участвуют все ее отделы. Образовавшаяся в результате пролиферативной деятельности клеток рыхлая первичная мозоль соединяет фрагменты челюсти в одно целое. В дальнейшем мозоль пропитывается известью и постепенно оссифицируется.
Этапы обызвествления и оссификации мозоли можно проследить на снимках. Обызвествление периостальных наслоений хорошо видно в форме узкой полоски, тянущейся параллельно краю челюсти. Так же хорошо видны молодые костные образования между фрагментами. Вначале они имеют вид слабо заметной сетки костных балочек без стройной направленности или структуры. Края фрагментов в это время несколько декальцинируются и по интенсивности тени приближаются к молодой костной ткани. Зависит это от частичного рассасывания краев и подготовительной перестройки для образования мозоли. В дальнейшем молодая костная ткань и декальцинированные края фрагментов пропитываются известью и постепенно оссифицируются. Количество отложенной извести бывает нередко избыточным, в зависимости от чего тень мозоли на снимке иногда может оказаться интенсивнее тени здоровой костной ткани.
Рентгенодиагностика огнестрельных ранений челюстей играет первостепенную роль в определении:
1) наличия и места повреждения челюстей;
2) наличия и расположения инородных металлических тел;
3) характера повреждения костей;
4) положения отломков;
5) состояния кости в месте перелома;
6) имеющихся осложнений.
Определение места повреждения. При пулевых ранениях это сделать труднее, так как ход пули в теле животного не всегда прямолинейный, за исключением сквозных ранений, при которых уже по положению входного и выходного отверстия бывает нетрудно предположить повреждение тех или других костей. Для поисков металлических осколков, дроби и пуль рекомендуется применять рентгеноскопию (просвечивание), с тем чтобы после обнаружения инородных тел с помощью прицельных снимков уточнить вопрос о состоянии кости.
Врачу нередко приходится встречаться с самыми разнообразными случаями. Пули и отдельные дробинки могут быть «на излете», т. е. с небольшой пробивной силой, и потому задерживаются в мягких тканях, не достигая кости. Но возможны случаи, когда металлический осколок останавливается в мягких тканях после повреждения кости.
Иногда на рентгенограммах видны только повреждения кости, но не виден снаряд, вызвавший огнестрельное ранение. При подобных слепых ранениях обязательно необходимо путем просвечивания или с помощью дополнительных снимков определить положение инородного тела.
Положение инородного тела. Достаточно часто врачи, обнаружив на рентгенограмме тень инородного тела, ограничиваются одной проекцией. Хотя нельзя забывать, что это только проекция тела, а само оно находится где-то на линии хода лучей. К примеру, на боковом снимке черепа дробь проецируется на нижние премоляры, на прямом снимке она оказывается между ветвями нижней челюсти. Таким образом, ее истинное положение будет на пересечении этих линий – в мягких тканях межчелюстного пространства.
Часто положение инородного тела определяют методом «четырех точек». Сначала обычным просвечиванием находят уровень залегания инородного тела (пули, осколка, дроби). Затем на коже раненого укрепляют метку из просвинцованной резины на одном уровне с инородным телом. После этого с противоположной стороны головы устанавливают под экраном вторую метку так, чтобы обе метки и инородное тело находились на одной прямой. Затем поворачивают голову раненого на 90° и снова описанным способом намечают две точки. В результате на коже головы раненого окажутся намеченными четыре точки. Соединив их попарно, получают две воображаемые прямые, на пересечении которых лежит инородное тело.
Однако хирургу мало указать, на пересечении каких линий расположено инородное тело: ему надо знать, расположен ли металлический осколок медиально или латерально от ветви нижней челюсти, не находится ли он в какой-либо мышце, полости или языке, какое отношение имеет к гортани, трахее и пищеводу. Иначе говоря, хирург нуждается в функциональной рентгенодиагностике местоположения инородного тела. Ответить на все эти вопросы только на основании изучения снимков не всегда представляется возможным. Рентгеноскопия является более информативным исследованием и нередко играет ведущую роль. Вращая животное под экраном, можно с помощью многоосевого просвечивания установить положение инородного тела более точно. Помогают при этом движения языка, открывание и закрывание рта, глотательные движения, проглатывание контрастной массы и пр.
Если металлическое тело находится в языке, в жевательной мышце или же прилежит к гортани или пищеводу, то вышеуказанные движения откроют его местоположение. Многоосевое просвечивание поможет найти инородное тело, если оно находится в какой-либо из полостей лицевых костей или расположено внутри одной из костей. При таких исследованиях удается установить не только наличие металлических осколков, но и отверстий, например, в пищеводе; в одних случаях он сообщался с гортанью, в других – из него был выход к позвоночнику.
Кроме определения места залегания осколка, рентгеноскопия может указать и лучшие пути подхода к нему при операции. При поворачивании головы больного можно найти такое положение, когда металлическое тело окажется наиболее близко расположенным к поверхности. Этот участок обычно и служит местом разреза, если здесь не расположены крупные сосуды и нервы. Иногда инородное тело удается смещать под экраном пальцами в мягких тканях. Очевидно, отметка в таком месте поможет хирургу извлечь осколок с помощью минимального разреза. Преимущество рентгеноскопии также заключается в том, что, кроме исследований челюстей, имеется возможность осмотреть органы грудной и брюшной полости, так как травматические повреждения внутренних органов, нередко возникающие при огнестрельных ранениях, требуют ранней диагностики для быстрого назначения соответствующей терапии. Нередко при просвечивании металлические осколки находят в местах, где ранений и не подозревали. Так, при ранениях в лицо инородные тела могут оказаться в грудной клетке и даже в конечностях.
При одном входном отверстии в теле могут быть два инородных тела. При двух отверстиях в теле животного может совсем не быть осколков, если ранение было касательным или же сквозным. Две раны могут получиться и при двойном слепом ранении. Необходимо помнить, что анамнез, конечно, облегчает обнаружение инородных тел, однако к нему надо относиться критически, так как владелец раненого животного мог не заметить все ранения.
При всех перечисленных положительных качествах рентгеноскопия имеет ряд недостатков: повышенная лучевая нагрузка на животное и обслуживающий персонал, износ рентгеновской трубки, кроме того, мелкие металлические осколки остаются незамеченными при просвечиваниях (их положение удается установить только на снимках). Если инородное тело обнаружено, то следует убедиться, что оно находится в теле животного, а не в повязке или шине. Нередко вводят в заблуждение мази, например мазь Вишневского, которые дают тени на экране и на снимках, но некоторые инородные тела могут не давать тени, например обрывки одежды, кусочки дерева, кирпича и т. п.
Характер повреждения челюстей. Повреждения челюстей могут быть в виде трещин или переломов. Огнестрельные повреждения часто вызывают трещины и переломы одновременно. Трещины представляют собой наиболее легкий вид ранения кости. В дальнейшем, если не наступает осложнений, их лечение бывает не сложным. Дополнительные снимки при этом не требуются.
Огнестрельные переломы челюстей делятся на полные и неполные, продольные и поперечные. Все они, как правило, бывают оскольчатыми. Неполные переломы, в свою очередь, подразделяются на касательные, краевые и дырчатые.
Касательные переломы возникают в тех случаях, когда пуля или осколок повреждают только поверхностные слои челюсти. В подобных случаях повреждающий снаряд раздробляет альвеолярные отростки и выбивает зубы с образованием костных осколков, или фрагментов, которые необходимо строго отличать от секвестров, образующихся позднее. Для дифференциальной диагностики между фрагментами и секвестрами прибегают к серийным (повторным) снимкам, по которым легко заметить изменения каждого костного осколка с течением времени. При краевых переломах разрушения бывают не только поверхностные, а сравнительно глубоко идущие в тело челюсти, хотя непрерывность ее при этом не нарушается.
Дырчатые переломы образуются в случаях, когда пуля (картечь) имеет большую пробивную силу и проходит челюсть, оставляя отверстие, от которого по радиусам отходят более или менее широкие трещины. Смещений при этих типах переломов обычно не бывает.
Положение отломков челюсти. После перелома отломки нижней челюсти, как правило, смещаются под действием групп мышц, прикрепленных к ним.
Так, например, при переломах тела нижней челюсти больший отломок смещается вниз и внутрь под влиянием мышц, прикрепляющихся к подбородку (опускающих нижнюю челюсть). Меньший отломок тела нижней челюсти смещается кверху под действием группы мышц, поднимающих челюсть. Отломки верхней челюсти смещаются обычно незначительно под влиянием травмы и в силу тяжести. На снимках линии этих переломов не всегда хорошо видны.
Состояние кости в месте перелома. В результате неосложненного огнестрельного повреждения челюсти, как правило, наблюдаются оскольчатые переломы. Одной из важных задач рентгенодиагностики является умение различать живые и некротизированные отломки кости. Дело в том, что отломки, оставшиеся живыми, служат в дальнейшем ценным материалом для восстановления кости. Некротизированные костные отломки, наоборот, представляют питательную среду для размножения микроорганизмов и способствуют развитию воспалительных процессов. Отсюда ясна необходимость различать живые фрагменты кости и секвестры. Разобраться на одном снимке во всей массе осколков и указать, где живые фрагменты и где некротизированные, часто представляет собой неразрешимую задачу. Поэтому необходимы динамическое наблюдение и серии снимков, дающие возможность сделать достаточно точные выводы. Если процесс не осложняется, то мелкие некротизированные осколки кости рассасываются. Затем начинается процесс регенерации: в этот период происходит образование молодой костной ткани, заполняющей трещины и образовавшиеся изъяны в кости. В случае неблагоприятного развития процесса в области огнестрельного повреждения кости развивается травматический остеомиелит. В его течении различают три периода: острый, подострый и хронический.
Острый огнестрельный остеомиелит. Инфекционный воспалительный процесс захватывает обычно все отделы: костный мозг, кость, надкостницу и прилегающие мягкие ткани. Рентгенологическое исследование в этот период может констатировать оскольчатый перелом, трещины, инородные металлические тела и т. д. О начавшемся воспалительном процессе снимок не дает пока никаких сведений, так как эти изменения микроскопически малы. Острый период остеомиелита обычно очень короток и скоро переходит в подострый период.
Подострый период огнестрельного остеомиелита. Ко времени перехода остеомиелита в подострый период в области ранения можно наблюдать ряд процессов омертвения, разрушения и реактивного разрастания кости. Экссудат приобретает гнойный характер. В ране в большом количестве развивается молодая грануляционная ткань. Она отделяет очаг разрушения от остальных тканей. Одновременно происходит декальцинация и разрушение костных балочек. Отдельные участки кости, некротизируясь, образуют секвестры.
Подострый период продолжается сравнительно долго и может быть прослежен на серии снимков. Количество фрагментов, отмеченных на снимке в первые дни после травмы, значительно увеличивается за счет образования новых и деления крупных фрагментов на более мелкие.
Этому процессу способствуют трещины, часть которых на первых снимках была незаметна. С течением времени часть осколков некротизируется, так как связь их с мягкими тканями, а отсюда и питание или недостаточны, или же полностью нарушены. Омертвевшие костные отломки, или секвестры, определяют на снимке по следующим признакам: большей сравнительно с окружающими отломками плотности их теней, отсутствию признаков образования новой кости по периферии, наличию вала из мягкой (грануляционной) ткани, отделяющей секвестры от живой кости. Большая плотность тени секвестров зависит от того, что в них прекратились процессы жизнедеятельности – как новообразования, так и рассасывания кости. Секвестр сохраняет ту плотность, в какой его застал некроз. Рассасывание его происходит только в периферических отделах.
Наоборот, прилежащая живая кость подвергается значительному рассасыванию. На фоне остеопороза живых фрагментов секвестры, оставшиеся при обычной для кости плотности, отличаются большей густотой или интенсивностью тени. У живых фрагментов развитие по периферии молодой костной ткани идет весьма интенсивно. Они представляют вначале едва заметные костные отростки, благодаря которым прежние ровные края фрагментов покрываются нежными выростами. Нежность молодых костных балочек и их густота являются дифференциальными признаками, помогающими отличить фрагмент от секвестров в стадии рассасывания.
Его периферия изъедена, имеет фестончатые края. Края состоят из нагроможденных плотных костных балочек.
Все это резко отличается от новообразованной костной ткани на краях фрагментов, заполняющей промежутки между ними. Образование валов из мягкой (грануляционной) ткани определяется на снимке по наличию более или менее широких светлых бесструктурных промежутков между секвестрами. Здесь следует еще раз напомнить о том, что мягкие ткани не дают теней.
Следовательно, светлые промежутки между секвестрами представляют мягкие ткани, которые еще более подчеркивают плотность секвестров. Светлые участки на снимках указывают места, выполненные грануляционной тканью, и определяют степень выделения секвестра из живой кости.
Что касается состояния главных отломков челюсти – переднего и заднего, то, как правило, больших изменений здесь не бывает. Объясняется это отсутствием повышенного внутрикостного давления и тем, что проникшая при ранении инфекция встречает сопротивление со стороны здоровой части челюсти, поэтому воспалительный процесс принимает ограниченный характер.
Суммируя сказанное выше, следует считать, что:
1) рентгенологические симптомы огнестрельного остеомиелита отстают от патологоанатомических изменений;
2) изменения, обнаруживаемые на операциях, больше, чем определяемые по снимкам;
3) не существует постоянных рентгенологических признаков – есть комплекс признаков, меняющихся с изменением стадий процесса.
Хронический огнестрельный остеомиелит. Если сопротивление организма в целом оказывается недостаточным для того, чтобы прекратить течение остеомиелита, то процесс из подострой стадии переходит в хроническую. В этом периоде, являющемся продолжением подострого, можно найти все прежние составные части воспалительного процесса. Характерной особенностью хронической стадии является вялость протекания и многоочаговость. Признаком малой активности воспалительного процесса служит то, что он на протяжении больших отрезков времени, измеряемых месяцами и даже годами, остается, судя по снимкам, без существенных изменений.
Хронический огнестрельный остеомиелит не распространяется и остается ограниченным. Однако в области разрушения он продолжает свое действие.
Таким образом, общая картина хронического остеомиелита складывается из большого количества живых фрагментов и секвестров, разделенных между собой и отделенных от основных частей челюсти прослойками грануляционной ткани.
Часть живых осколков поражена остеомиелитом, что в дальнейшем может привести к их некротизации. Секвестры в этом периоде бывают различных размеров – от мелких до крупных. Все они выделены полностью или частично грануляционной тканью от остальной кости челюсти и имеют неровные, изъеденные края.
Живые фрагменты частично декальцинированы и порозны. На их краях ясно видны мелкие разрастания молодой костной ткани. Сохранившаяся вокруг очага кость ясно очерчена, местами склерозирована. То же относится и к сохранившимся перегородкам кости между отдельными очажками деструкции.
Эти перегородки построены из кости различной плотности. Здесь видны участки склероза нормальной плотности и даже декальцинации. Все это создает весьма пеструю картину, характерную для хронического остеомиелита после ранения.
Остеомиелит челюсти. Остеомиелит представляет собой воспалительный процесс, развивающийся после внедрения в костный мозг патогенной инфекции. Обычно воспалительный процесс не ограничивается костным мозгом. Он захватывает также компактные части кости и надкостницу. Таким образом, остеомиелит является понятием собирательным, так как, кроме собственно остеомиелита, имеется еще остит и периостит. Развитие этого процесса зависит от внешних и внутренних факторов. Известно несколько путей проникновения инфекции в челюсть: травматический (подробно описан в разделе травм), гематогенный, одонтогенный.
Гематогенный остеомиелит встречается чаще у молодых и старых животных при снижении резистентности организма. Гематогенный остеомиелит возникает при занесении в кость инфекции током крови через большой круг кровообращения. Локализация инфекции в костном мозгу часто приобретает многоочаговый характер. Такое заболевание обычно сопровождается повышением внутрикостного давления, так как этот процесс закрытый (возникающий в костномозговых пространствах, стенки которых не повреждены, а ткани приобрели повышенную реактивную способность). Как правило, образуются разлитые гнойно-некротические изменения костного мозга, а также диффузные эндостальные и периостальные нагноения, приводящие нередко к обширной секвестрации. Наиболее часто встречается остеомиелит одонтогенного происхождения. В кости развивается перифокальное воспаление под влиянием поступающих из очага токсинов. В дальнейшем при внедрении самих бактерий развивается остеомиелит челюсти, который, распространяясь, осложняется оститом и периоститом.
Остеомиелит не всегда возникает непосредственно после внедрения инфекции в организм. Инфекционное начало могло находиться в костном мозгу в виде «дремлющей инфекции», которая длительное время не проявляет себя, так как нет подходящих условий. При неспецифическом раздражении в виде травмы, охлаждения в костном мозгу возникает асептическое реактивное воспаление, которое при наличии в костной ткани инфекционных возбудителей, особенно при сенсибилизации – повышенной чувствительности, переходит в септическое, выражающееся в гнойном воспалении костного мозга, периоста и окружающих мягких тканей с образованием некрозов. Размеры очагов некроза зависят от реактивности организма и патогенности бактерий. Вслед за возникновением некроза появляется серозный экссудат. При гноеродных возбудителях он быстро переходит в гнойный. Происходящие в воспалительном очаге и в окружающих тканях морфологические изменения влекут за собой разрушение костного вещества. Однако эти разрушения развиваются медленно и становятся видимыми на снимках не ранее чем через 10–12 дней после начала патологического процесса, а иногда и через 3–4 недели. Продолжительность этого скрытого периода зависит от вирулентности инфекционного начала и от сопротивляемости организма в целом. Для острого остеомиелита характерны некроз и диффузная гнойная инфильтрация, хорошо видимые на гистологических препаратах, но дающие незначительные или даже незаметные изменения на снимках. Клиническая картина уже с первых дней заболевания развивается очень бурно, получается резкий разрыв между местными и общими клиническими явлениями и отсутствием или незначительностью патологических изменений на снимках.
Подострый остеомиелит челюсти. Описанный выше острый остеомиелит характеризуется бурной клиникой, ясно выраженными гистологическими изменениями воспалительного характера и отсутствием рентгенологических признаков. Но уже в конце острого периода на снимках можно отметить неясность, смазанность костного рисунка челюсти, вызванные небольшими разрушениями отдельных костных балочек и отеком окружающих тканей. В подостром периоде снимок показывает резко выраженную деструкцию кости очагового или разлитого характера. В зависимости от характера распространения рентгенологических изменений остеомиелит можно разделить на два вида: разлитой, или диффузный, и очаговый, или ограниченный.
1. Разлитой остеомиелит. Разлитой остеомиелит характеризуется наличием по соседству с основным очагом большой, резко выраженной зоны перифокального воспаления. На снимках в этом случае виден очаг, лишенный структуры, и тесно прилегающая к нему зона декальцинации, постепенно, без резких границ, переходящая в нормальную кость. В дальнейшем в этой зоне могут образовываться мелкие, нерезко ограниченные очажки, которые, увеличиваясь и сливаясь, превращаются в более крупные.
2. При диффузной форме остеомиелита на снимках можно видеть только мелкие секвестры, и то не всегда. Остеомиелит в этих случаях начинается и развивается внутри челюсти. Разлитой остеомиелит нестоек: он либо излечивается, либо переходит в более устойчивую очаговую форму.
3. Очаговая, или ограниченная, форма подострого остеомиелита характеризуется тем, что уже в начале подострого периода на снимках виден один или несколько ограниченных очагов деструкции. Края таких очагов ясно определяются, неровны, изъедены и могут в более поздних стадиях стать уплотненными. Если очагов несколько, то они, увеличиваясь, часто сливаются в один большой. Прилегающая к очагам кость челюсти не содержит признаков, характерных для описанного выше диффузного пороза, и на ее фоне нетрудно заметить границы очага и их форму.
Наблюдая за остеомиелитическими процессами, можно встретить случаи, когда в некотором отдалении от первого очага через тот или другой промежуток времени появляются новые очаги. Остеомиелит при этом дает воспалительные метастазы. Эта форма очень активна и часто распространяется на всю челюсть. При очаговых формах остеомиелита, как правило, можно наблюдать отделение омертвевших некротических участков кости – секвестров. Секвестры наблюдаются от мельчайших до очень крупных, измеряющихся несколькими сантиметрами в длину и ширину. Одним из проявлений остеомиелита является отслойка периоста со скопившимся под ним гноем. На месте отслоенного периоста отмечается усиленное костеобразование. Новая кость поглощает лучи и дает добавочные тени, затушевывающие рисунок кости челюсти. Особенно ясно эти периостальные наложения видны на снимках там, где они не перекрываются телом челюсти, т. е. на ее краях. Активность остеомиелита на серии снимков выражается в росте очага поражения, а также в образовании новых очагов, которые в дальнейшем соединяются в один большой.
На отдельном рентгеновском снимке активность остеомиелита определяется по границам очагов. Границы активного остеомиелита могут быть разлитыми, диффузными, или неровными, изъеденными. Подострый остеомиелит представляет активную, но мало устойчивую форму. Малая устойчивость очага сказывается в том, что он, достигнув сравнительно быстро своего наибольшего развития, либо переходит в стадию обратного развития, либо принимает хроническую форму.
Хронический остеомиелит. Подострый остеомиелит вначале распространяется довольно быстро. Однако в дальнейшем, при повышении сопротивляемости организма, темпы его распространения замедляются, и наконец процесс останавливается в своем развитии. В таком положении он может оставаться неопределенно долго. В этом можно убедиться, если производить снимки через 2–3 месяца. Получаемые рентгеновские картины почти не отличаются одна от другой.
Местом развития хронического остеомиелита в подавляющем числе случаев является нижняя челюсть. Поражения всей челюсти крайне редки. Чаще всего поражается только одна ее половина. Рентгеновские картины хронического остеомиелита весьма разнообразны. Все же по ним можно различить два основных вида: ограниченный и распространенный. Возникают они в зависимости от реакции организма, степени сопротивляемости кости и характера распространения процесса.
Ограниченная форма остеомиелита характеризуется более или менее крупным очагом деструкции, заключенным в сравнительно хорошо сохранившуюся кость челюсти с ясно выраженными границами и структурой. В более поздних стадиях кость, окружающая очаг деструкции, может даже несколько уплотниться. Внутри очага обычно виден один крупный или несколько мелких секвестров. В дальнейшем секвестры могут распадаться на более мелкие и рассасываться.
Ясные границы очага, их малая зазубренность, незначительность пороза окружающей кости говорят о сравнительно слабой активности процесса и малой вероятности его дальнейшего распространения, конечно, если не наступит обострение.
Распространенная форма хронического остеомиелита чаще всего наблюдается в тех случаях, когда за образованием одного очага следует образование новых очагов на том или другом расстоянии от первого. Осложнениями при остеомиелите являются свищи и переломы челюсти. Судя по снимкам, выходное отверстие свищевого хода может располагаться как вблизи, так и вдали от очага деструкции. Зависит это оттого, что свищевой ход, прежде чем выйти на поверхность, иногда проделывает в кости самые причудливые пути.
Изучение этих путей представляет для лечащего врача большое значение. Обычно свищевой ход на снимке либо не виден, либо слабо определяется. Для выяснения действительного хода его наполняют контрастным веществом. Метод снимков свищевых ходов после наполнения контрастной массой называется фистулографией.
Этот метод дает много ценных, подчас совершенно неожиданных сведений. Перелом пораженной остеомиелитом челюсти – явление довольно частое. Бывают переломы даже при незначительной травме, но могут произойти и без травмы, если процесс захватил почти весь поперечник челюсти в том или в другом месте. В случаях излечения на снимках можно наблюдать восстановление кости, постепенно заполняющей полости в челюсти.
Сначала образуется нежная костная ткань по периферии. По мере продвижения новообразованной костной ткани к центру периферические участки ее постепенно принимают вид обычной кости. Балочки становятся более плотными, резче выделяющимися. Оставшиеся мелкие секвестры рассасываются или выделяются наружу с отделяемым и освобождают место для вновь образующейся кости. Так продолжается до полного ее восстановления. Процесс этот обычно очень длительный. По восстановлении челюсть не всегда принимает свою прежнюю форму, чаще остаются деформации в виде небольших утолщений и искривлений. На снимках видны участки склероза кости и неясность костного рисунка, обусловленные периостальными наслоениями. Если репаративные процессы развиваются неправильно, то это приводит к образованию ложного сустава или неполноценной мозоли.
ГЛАВА VII
ЛЕЧЕНИЕ ПЕРЕЛОМОВ КОСТЕЙ ЧЕРЕПА АППАРАТАМИ ВНЕШНЕЙ ФИКСАЦИИ
Переломы костей верхней и нижней челюстей (Fracturaеossium mandibulae et maxillаe) – нарушение анатомической целостности костей, повлекшее за собой травмирование окружающих тканей, возникшее вследствие того или иного механического воздействия. Как и переломы трубчатых костей, фрактуры нижней и верхней челюстей могут быть открытыми и закрытыми, косыми и поперечными, простыми и сложными, а также трещинами. Чаще всего (98%) встречаются переломы нижней челюсти различной локализации в силу того, что нижняя челюсть хрупкая и подвижная. Причинами переломов челюстей являются: у кошек падение с высоты, удары автомобилями, укусы, жестокое обращение с животными, огнестрельные ранения, гнойно-некротический процесс в костях, новообразования, грубое оказание стоматологической помощи; у собак переломы челюстей чаще всего наблюдаются по причине дорожно-транспортных происшествий и укусов.
Переломы нижней челюсти чаще всего встречаются у кошек и составляют по данным разных авторов (К.П. Кирсанова с соавторами, 1999; Х. Денни, С. Баттервоф, 2004) от 20,2% до 14,5%. По нашим данным, частота встречаемости переломов нижней челюсти составляет около 27, 5% от всего числа травматологически больных у кошек и 7,2% у собак.
Наиболее характерными местами переломов нижней челюсти у кошек являются симфизис – 73,3% (Х. Денни, С. Баттервоф, 2004), по нашим наблюдениям – 90,5%; горизонтальная ветвь между клыком и первым премоляром, по нашим наблюдениям – 15%. У собак переломы локализуются иначе: чаще всего встречаются переломы горизонтальной ветви между клыком и первым премоляром – 31% (Х. Денни, С. Баттервоф, 2004), по нашим наблюдениям – 62%. Следует заметить, что и у кошек, и у собак при падениях с высоты и дорожно-транспортных происшествиях часто диагностируются одновременно два перелома (перелом симфизиса и горизонтальный перелом нижней челюсти). Что касается переломов вертикальной ветви нижней челюсти, то они встречаются крайне редко в силу анатомо-топографических особенностей, а именно: данное анатомическое образование защищено жевательной мышцей и скуловой дугой.
Клинические признаки. Наиболее характерными клиническими признаками переломов нижней челюсти являются кровотечения из носовой и ротовой полостей; при открытых переломах – торчащие костные отломки; диастаз на месте перелома; аномалия прикуса; смещение нижней челюсти в сторону места перелома; саливация.
Чаще всего уже на вторые-третьи сутки животное начинает пить воду и даже употребляет пищу. Х. Денни, С. Баттервоф (2004) предупреждают о возможном наличии слизи и воды в глотке по причине травматизации нижней челюсти и рекомендуют тщательный осмотр и при необходимости интубацию трахеи с целью поддержания дыхания. При пальпации отмечают болезненную реакцию со стороны животного, крепитирующую аномальную подвижность фрагмента нижней челюсти. Отечность и повышение местной температуры бывают слабо выражены в первые сутки после травмы и хорошо заметны в последующий период. В это же время появляется ихорозный запах изо рта. Окончательный диагноз может быть поставлен на основании рентгенологического исследования.
Лечение. Лечебная помощь при данных видах переломов должна соответствовать общим канонам функционально-стабильного остеосинтеза, таким как адекватная жесткая фиксация, малоинвазивность, стабильность, сохранение функциональной способности сопряженного нижнечелюстного сустава (К.П. Кирсанов, С.В. Белецкая, 1998). Первая лечебная помощь при переломах нижней челюсти, по мнению Х. Денни, С. Баттервоф (2004), должна заключаться в надевании плотного намордника. В этом случае верхняя челюсть будет выполнять роль шины для нижней.
Расхождение нижнечелюстного симфизиса
Расхождение нижнечелюстного симфизиса (Diastasis simphisis mandibulae) – механическое нарушение анатомической целостности нижнечелюстного сочленения, проявляющееся изменением прикуса. Клинически болезнь проявляется искривлением нижнечелюстной и зубной аркады, саливацией, болезненностью при пальпации. Лечебная помощь при данной патологии обычно вызывает затруднение. Заключается она в иммобилизации расхождения. С этой целью у кошек и карликовых пород собак (чихуахуа, ши тцу, той пудель, той терьер и др.) используется шовный материал (поликон, шелк, лавсан или капрон № 4–8)
У собак малых пород (таких как малый и средний пудель, мопс и др.) шовный материал не обеспечивает стабильную фиксацию, поэтому можно использовать серкляжную проволоку d 0,5–1 мм (Е.М. Козлов, О.Л. Тетерин, 2004). У собак гигантских пород целесообразнее использовать трансмандибулярные стержни с упорной резьбой или спицы d 1,5–2,5 мм. Можно также использовать спицы Киршнера d 1,5; 1,8; 2,0 с напайкой или притивоупором.
Мы в своей работе расхождение симфизиса у кошек и карликовых пород собак фиксируем поликоном № 4–6 (рис. 50), у собак средних пород комбинируем трансмандибулярный стержень с фиксацией серкляжной проволокой. У больших и гигантских пород используем как спицы Киршнера, так и трансмандибулярные стержни.

Рис. 50. Фиксация симфиза поликоном
Техника операции. Принципиальных отличий в наложении шовного материала и серкляжной проволоки нет. После релаксации пациента репонируют симфизис. Затем накладывается лигатура аборальнее клыков. При этом шовный материал в ротовой полости может проходить как над, так и под слизистой оболочкой. На внешней стороне нижней челюсти лигатура проходит парооссально. После проведения шовного материала и репозиции симфизиса лигатуры завязываются морским или хирургическим узлом. Серкляжная проволока может быть проведена под слизистой и кожей с помощью подкожной иглы, проводника внутривенного катетера или инъекционной иглы 0,8 Х 3,8 для кошек или 1,5 Х 3,8 для собак. Данный узел может быть помещен под языком, между клыком и первым премоляром или в инцизированном участке кожи под нижней челюстью.
Трансмандибулярные стержни и спицы следует проводить навстречу друг другу для создания встречной компрессии. Это может быть достигнуто с помощью спиц с упорами или остеофиксаторов с упорной резьбой. Мы в своей работе в таких случаях чаще используем остеофиксаторы ЦИТО (d 2,0) в модификации О.В. Бейдика с соавторами (2000). При этом один остеофиксатор проходит между клыком и первым пемоляром в верхней трети горизонтальной ветви нижней челюсти, другой – навстречу ему на уровне оральной стороны клыка. Спицы и остеофиксаторы вводят на малых оборотах электродрели (рис. 51).
Лечение. По различным данным расхождение симфизиса срастается за 3–7 недель. Удалять лигатуры и фиксаторы следует после положительной клинической пробы и контрольных рентгеновских снимков. Стабильная жесткая фиксация и сохраненная функциональная способность нижнечелюстного сустава создают предпосылки для успешного остеосинтеза. Тем не менее при нагноившихся, несвежих расхождениях (более 3 суток), кариозном поражении ротовой полости, у ослабленных животных мы рекомендуем использовать антимикробные химиотерапевтические препараты (линкомицин, цефалоспорины 1-го и 3-го поколений), а также иммуномо-дуляторы (ронколейкин) в терапевтических дозах.

Рис. 51. Фиксация симфиза трансмандибулярными стержнями: а) вид на кости, б) вид на собаке
В то же время, на наш взгляд, является абсолютно необоснованным применение антибиотиков в течение 3–4 месяцев, как это рекомендуют М.В. Сотников, В.В. Сотников (2004).
Переломы горизонтальной ветви нижней челюсти
Переломы горизонтальной ветви нижней челюсти (Fractura pars molaris) – нарушение анатомической целостности нижней челюсти, проявляющееся искривлением прикуса, саливацией, болезненностью и крепитацией на месте переломов.
По поводу тактики лечебной помощи при данном виде перелома существуют различные мнения. Одни авторы (М.В. Сотников, В.В. Сотников, 2004) рекомендуют использовать пластины для накостного остеосинтеза, изогнув их по форме ветви нижней челюсти. Другие (Х. Денни, С. Баттервоф, 2004) предлагают наложение интероральной шины из зубного композита или акрила. Но для этого у животного должны быть крепкие зубы. Это далеко не всегда может быть возможно, особенно у кошек. Мы рекомендуем при переломах горизонтальной ветви нижней челюсти у мелких пород собак, а также кошек использовать шовный материал (поликон, капрон, шелк, лавсан № 4–6) или серкляжную проволоку d 0,5–1,0 мм. Техника наложения может быть различной. В первом случае кость просверливается между первым и вторым премоляром на уровне верхней или средней трети горизонтальной ветви нижней челюсти. Через отверстие проводится вышеназванный материал. Затем он цепляется за оральный край клыка в форме восьмерки (Рис. 52).
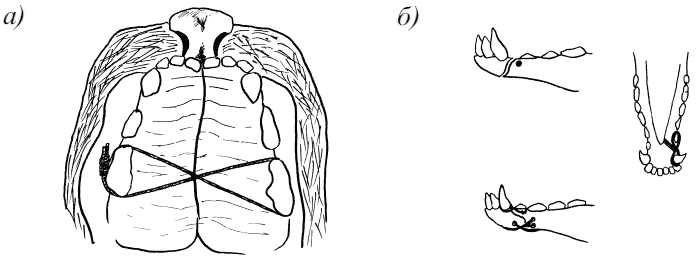
Рис. 52. Фиксация переломов по Х. Денни, С. Баттервоф: а) с помощью проволоки; б) шовным материалом в форме «восьмерки»
Узел может быть размещен как на внутренней, так и на внешней стороне десны нижней челюсти. При недостаточной жесткости фиксации можно наложить вторую лигатуру из тех же материалов. Для этого отпрепаровывается слизистая оболочка десны нижней челюсти, просверливаются два отверстия. Одно – между первым и вторым премолярами, но в нижней трети ветви нижней челюсти. Второе отверстие выполняется под проекцией корня клыка латеромедиально в сторону первого или второго резцов. Лигатура также проводится в форме восьмерки через эти отверстия и туго завязывается или закручивается (Рис. 53).

Рис. 53. Фиксация проволоки за клык
Узел погружается под слизистую оболочку, которая ушивается кетгутом или полисорбом. При невозможности наложения нижней лигатуры интраромально вводится спица Киршнера d 1,0–1,5 мм, которая проводится ороаборально по нижней стенке ветви нижней челюсти.
У собак крупных и гигантских пород, на наш взгляд, данная фиксация ненадежна. Поэтому для успешного остеосинтеза мы рекомендуем использовать остеофиксаторы d 1,5–2,0 мм с трехгранной острой заточкой и упорной резьбой, проведенные трансмандибулярно. Вместо стержней можно использовать спицы Киршнера с упором или без него. Стержни и спицы могут проводиться как в обе ветви, так и в одну. Количество стержней варьируется от 4 до 6. Спицы и остеофиксаторы могут проводиться параллельно друг к другу, в этом случае конструкция будет обеспечивать лишь фиксацию (рис. 54). Для создания дополнительной компрессии остеофиксаторы вводят под углом 15–30 друг к другу. Введение спиц или остеофиксаторов под углом друг другу создает жесткую и управляемую фиксацию. Снаружи остеофиксаторы можно соединять с помощью многодырчатых балок и кронштейнов от аппарата Г.А. Илизарова. М.С. Карелин (2000 г.) рекомендует для скрепления наружных фиксаторов использовать быстроотвердевающие пластмассы (протакрил).
Применение данного материала, бесспорно, имеет преимущество, так как он легкий, гигиеничный, позволяет проводить репонирование отломков руками. В то же время при необходимости дополнительной репозиции или компрессии этот вариант фиксации не может быть использован.
Рис. 54. Трансмандибулярное введение стержней
В.В. Хубирьянц (2003) предлагает использовать аппарат Киршнера—Эймера для фиксации подобных переломов. Опасения по поводу того, что животные будут беспокоиться, пытаться срывать конструкции, в подавляющем большинстве случаев оказываются напрасными. В послеоперационный период назначаются кратковременно антибиотики (на 5–7 дней) и санация стержней или спиц. Ротовую полость можно санировать отваром шалфея, раствором фурацилина, хлоргексидина биглюконатом два-три раза в день после кормления.
При переломах на уровне второго и третьего премоляров или на уровне других зубов тактика лечебной помощи аналогична, т. е. можно использовать шовный материал, накостные пластины или внешние скелетные фиксаторы. При использовании шовного материала отверстия в нижней челюсти просверливаются на уровне средней и нижней трети ветви нижней челюсти оральнее и аборальнее зубов, сопряженных с местом перелома.
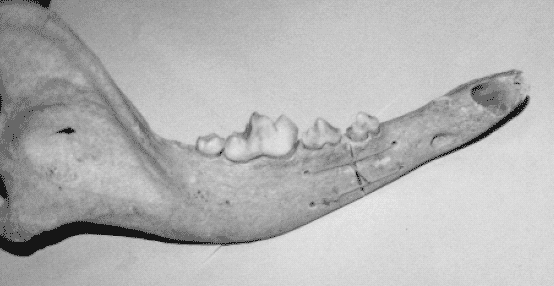
Рис. 55. Фиксация перелома поликоном
Через выполненные отверстия проводится шовный материал и завязывается в узел, который лучше располагать с внешней стороны зубной аркады (рис. 55).
Переломы вертикальной ветви нижней челюсти
Переломы вертикальной ветви нижней челюсти (Fracturaеramus mandibularis) – нарушение анатомической целостности нижней челюсти, клинически проявляющееся нарушением прикуса, затрудненным глотанием и невозможностью приема корма.
Как уже упоминалось выше, указанная патология встречается редко. Оперативное вмешательство имеет ряд неудобств в этом случае, поскольку вертикальная ветвь хорошо защищена жевательной мышцей. Некоторые авторы (Lawson, 1963, цит. По Х. Денни, С. Баттервоф, 2004) рекомендуют подобные фактуры лечить консервативно. Sumper. Smith et Dingwall, 1971, Boudrieau et Kudisch, 1996 (цит. там же) рекомендуют фиксировать накостной пластиной. Разрез кожи делается по углу челюсти (рис. 56). Надкостница рассекается по аборальной поверхности ветви нижней челюсти и поднимается вместе с присоединенной к ней жевательной мышцей, чтобы обнажить вертикальную ветвь. При этом следует помнить о наличии жизненно важных структур (таких как подчелюстная и околоушная слюнная железа, вентральный щечный нерв, верхнечелюстной нерв, сонная артерия). Для фиксации перелома идеальными, по мнению авторов, могут быть маленькие пластины АО АSIF с кортикальными винтами 1,5; 2,0 или 2,7 мм.

Рис. 56. Проекция разреза кожи при переломах вертикальной ветви нижней челюсти по Х. Денни, С. Баттервоф
На наш взгляд, вышеописанная методика не может широко использоваться по причине большой трудоемкости. Поэтому мы предлагаем при вышеназванных переломах использовать внешнюю спицевую или спицестержевую фиксацию. При этом вводится по 2–3 спицевых или стержневых остеофиксатора под углом друг к другу в каждый отломок. Снаружи фиксаторы могут быть соединены между собой многодырчатой пластиной или быстроотвердевающими пластмассами по М.С. Карелину (2000 г.).
Переломы верхней челюсти
Переломы верхней челюсти (Fracturaеmaxillaris) – нарушение анатомического взаимоотношения носовой, резцовой и скуловой костей, клинически проявляющееся изменением прикуса, кровотечениями из носовой и ротовой полостей. Как уже отмечалось выше, переломы костей верхней челюсти (носовой, резцовой, верхнечелюстной) встречаются редко. Среди них в подавляющем большинстве случаев – расщепление верхнего нёба, или «высотный синдром» (Робинзон, 1976) у кошек. Такое название дано неслучайно, так как почти всегда подобные травмы возникают при падении животных с высоты четвертого и выше этажей. Объяснить это можно тем, что кошки падают и ударяются о землю в положении «раскрытых ног». При этом они подвергаются ударам о землю головой. Мы наблюдали аналогичные повреждения также при дорожно-транспортных происшествиях, ударах ногой. Помимо ранее названных признаков, отмечаются кровотечения из носа, чихание фрагментами корма. При осмотре верхней челюсти – продольный дефект нёба.
Лечебная помощь в этом случае заключается в ушивании трещины. При этом можно ушивать только слизистую верхнего нёба шелком или поликоном. Или слизистую и костную пластину верхнего нёба. При ушивании только слизистой накладывается прерывистый узловатый шов из шелка, поликона или лавсана № 4–6. При ушивании костной пластинки рекомендуется использовать серкляжную проволоку d 0,5–1,0 мм. Узлы от проволок должны быть тщательно скручены, острые части убраны во избежание травматизации языка. При сплошном продольном рассечении верхнего нёба наложение лигатур на костную пластину, и тем более слизистую, не решит проблему. В этом случае разошедшиеся ветви верхней челюсти можно репонировать шовной или серкляжной лигатурой. Х. Денни, С. Баттервоф (2004) рекомендуют помещать шовный материал под корнями второго или четвертого премоляра. При мощных премолярах проволоку проводят не под корнем зуба, а обвивают вокруг шейки зуба и перекидывают на противоположный в виде восьмерки. Стежки и лигатуры удаляют через 4–5 недель. При переломах носовой, резцовой, верхнечелюстной костей иногда удается достигнуть положительных результатов консервативным путем, ушивая травмированную кожу и слизистые прерывистым узловатым швом. При значительном диастазе нужно точно провести одну или две спицы Киршнера в полости верхней челюсти. При проведении спицы следует избегать травмирования корней зубов. При полных поперечных фрактурах верхней челюсти проводятся трансмаксилярно стержни с упорной резьбой между корнями зубов. Для создания компрессии спицы проводят под углом друг к другу. Снаружи фиксаторы могут быть соединены между собой железной пластиной или быстроотвердевающими пластмассами.
Переломы костей мозгового отдела черепа
Переломы костей мозгового отдела черепа (Fracturaеneiro cranialis) ведут к развитию симптомов черепно-мозговой травмы (ЧМТ), которая может проявляться различно в зависимости от локализации повреждения. Клинически могут отмечаться коллапс, тремор, расширение зрачков, нистагм, саливация, пара– и тетраплегия мышц конечностей, паралич мышц нижней челюсти. Животное находится в состоянии прострации, иногда отмечается агрессивность. При осмотре обращают внимание на нарушение конфигурации черепа, ссадины, раны, гематомы. При пальпации – болезненная реакция со стороны животного, крепитация костей черепа. Чаще всего такие пациенты погибают. Для снятия симптомов ЧМТ рекомендуют глюкокортикоиды, ноотропы, спазмолитики, обезболивающие и сердечные средства.
После нормализации гемодинамических показателей можно провести первичную хирургическую обработку ран, удаление мелких осколков костей, гематом. Незначительные дефекты кости могут заполниться сформирующимся позже костным регенератом. Замещение значительных костных дефектов возможно пластиковыми или металлическими пластинами. В.И. Шевцов, А.Г. Худяев (2004) рекомендуют замещение больших дефектов плоских костей черепа проводить с помощью аппаратов внешней фиксации стержневого типа. Мы также выполняем при этой патологии внешнюю фиксацию, при этом проводим дистракцию костного фрагмента от одного края кости к другому, т. е. «наращивание кости» с помощью аппарата внешней фиксации спице-стержневого типа (рис. 57).
Рис. 57. Внешняя спицевая фиксация при переломе височной кости
Данная процедура может быть показана не только при ЧМТ, но и для лечения больных с постинсультными проявлениями, а также атеросклерозом сосудов головного мозга.
Вывих височно-челюстного сустава
Вывих височно-челюстного сустава (Lixatio articulationis mandibularis) – нарушение анатомического строения сустава, проявляющееся нарушением периартикулярных тканей. Проявляется изменением прикуса, саливацией и беспокойством животного, болезненной реакцией со стороны животного при пальпации. Чаще всего мыщелковый отросток смещается дорзоорально. Лечебная помощь заключается в репозиции мыщелкового отростка. Проводится она под общей анестезией. Для этого используют деревянный цилиндр d 1–4 см, который вставляют поперек нижней челюсти. Нижнюю челюсть упирают в блок и тянут орально и аборально в зависимости от того, куда сместился мыщелковый отросток нижней челюсти. При смещении его дорзоорально тянут аборально. При смещении дорзоаборально стараются переместить орально. Обычно при вправлении слышится щелчок.
Правильность вправления определяют клинически по состоянию прикуса и рентгенологически. В послеоперационный период кошкам и собакам не рекомендуется скармливать грубые корма, большие куски мяса. Медикаментозное лечение заключается в непродолжительной терапии стероидными или нестероидными противовоспалительными средствами. Собак можно подержать в течение недели в плотно прилегающем матерчатом наморднике. Но это вряд ли может быть возможным у брахиоцефалов.
Подвывихи нижнечелюстного сустава встречаются очень редко и связаны обычно бывают с дисплазией нижнечелюстного сустава. Решение может быть найдено в резекции части скуловой дуги по С.Н. Робинс и С. Грандеж, 1977 (цит. по Х. Денни, С. Баттервоф, 2004).
Анкилоз нижнечелюстного сустава
Анкилоз нижнечелюстного сустава (Ancilosis articulation mandibularis) – неподвижность сустава, возникающая вследствие механического или инфекционного начала черепно-лицевой остеопатии.
Из механических факторов, приводящих к развитию анкилоза, можно назвать внутри– или параартикулярные переломы, ушибы, вывихи суставов, переход воспаления с уха в нижнечелюстной сустав (Жанс, 1985). Клинически анкилоз проявляется постепенным сужением угла ротовой полости. Диапазон движений челюстей уменьшается так, что животное не может умываться, облизываться и даже воду пьет с трудом.
Лечение при данной патологии может быть консервативным и оперативным. Консервативное лечение заключается в механическом разведении челюстей под общей анестезией руками (у кошек и маленьких пород собак) или реберными ранорасширителями у средних и больших собак.
Механическую силу необходимо прикладывать постепенно во избежание перелома ветвей нижней челюсти. Данная процедура может быть повторена через 1–2 дня.
После механического разведения челюстей рекомендуется применение стероидных или нестероидных противовоспалительных средств, витаминов группы В. Желательно введение в рацион хондропротекторов. Оперативное лечение заключается в иссечении мыщелкового отростка нижней челюсти и части аборального края скуловой дуги по Х. Денни, С. Баттервоф (2004).
На наш взгляд, предпочтение должно отдаваться консервативному способу лечения, лишь при невозможности последнего нужно использовать иссекающую артропластику, поскольку оперативное вмешательство в этом случае является высокоинвазивным, сопряженным с большим количеством осложнений методом лечения.
Паралич тройничного нерва
Паралич тройничного нерва (Paralitis nervus trigeminus) – потеря двигательной активности мышц нижней челюсти, клинически проявляющаяся отвисанием нижней челюсти.
В некоторых источниках (Х. Денни, С. Баттервоф) это заболевание называется нижнечелюстной невпраксией. Причинами вышеуказанной патологии являются ушибы лицевой части черепа, широко открытый рот во время игры, драки, приема корма. Клинически болезнь проявляется отвисанием, отсутствием чувствительности нижней челюсти. Ее можно легко закрыть вручную, однако, как только нижнюю челюсть отпустишь, она может отвалиться. Заболевание следует дифференцировать от инородных тел во рту; переломов и вывихов нижней челюсти; воспаления слюнных протоков. Ряд авторов рекомендуют держать морду животных в свободном наморднике в течение 3 недель без дополнительного лечения. За 3 недели симптомы паралича исчезают.
В своей работе при лечении таких пациентов мы назначаем лечение, аналогичное больным с нарушением тройничного нерва. В схему лечения включают прозерин, витамины группы В (В1, В12, В5), актовегин, физиопроцедуры на область височно-челюстного сочленения (электрофорез с прозерином).
Кормление больных животных. Особое внимание следует уделять кормлению оперированных животных. Для уменьшения механической нагрузки на травмированный сегмент черепа животных кормят мелко рубленным мясом. Из готовых рационов рекомендуется «WALTHAM convalescence support». Преимущество этой диеты очевидны: высококалорийные паштеты и кусочки обладают вкусовой привлекательностью. Применение данного корма позволяет минимизировать нагрузку на челюстной аппарат в раннем послеоперационном периоде. Консистенция корма практически не оставляет загрязнения в ротовой полости. Высокобиологическая ценность диеты увеличивает потенциал репаративных процессов.
ГЛАВА VIII
БОЛЕЗНИ ЗУБОЧЕЛЮСТНОЙ СИСТЕМЫ
В наше время ветеринарная стоматология стала выделяться как отдельная, самостоятельная дисциплина, изучающая не только различные заболевания и отклонения в ротовой полости у животных, но и методы их диагностики, лечения и профилактики.
Ветеринарную стоматологию можно выделить как специфически новый вид оказания ветеринарной помощи животным.
Ее специфичность заключается в том, что использование большого количества инструментов, оборудования, материалов и некоторых методов диагностики применяется только в ветеринарной стоматологии.
Надо признать, что слабое развитие отечественной ветеринарной научной базы по стоматологии животных на современном уровне приводит к тому, что ветеринарные специалисты практически полностью копируют все без исключения из медицинской стоматологии.
Данное копирование позволяет ветеринару получить методы и приемы использования разносторонних стоматологических материалов.
Но отсутствие научных данных о различных стоматологических материалах, применяемых в ветеринарных целях, и их действии на организм животных не дает возможности ветеринарному врачу быть полностью уверенным в правильности выбранных приемов в лечении органов полости рта и использованных стоматологических материалов. Не исключением был и автор.
Представленный ниже материал основан на ряде последних литературных источников, касающихся стоматологии домашних животных, результатах работы автора, коллектива ветеринарной клиники.
Ротовой сепсис и ротовая интоксикация
В 1920-х гг. американские бактериологи выдвинули бактериогенную концепцию хрониосепсиса. Согласно этой теории, в организме имеется хронический, бессимптомный очаг микробов пониженной вирулентности, обладающий элективными (избирательными) свойствами.
Поступающие из первичного очага в ток крови микробы не вызывают общего сепсиса, а поражают определенные органы и ткани, создавая в них вторичные очаги инфекции.
Первичными очагами инфекции в полости рта могут быть грануляционные очаги у верхушек зубов с некротической пульпой (при хронических периодонтитах), грануляционные очаги в периодонте, гнезда скоплений бактерий в миндалинах. У собак из ткани гранулем можно в подавляющем большинстве случаев, получить чистые культуры стрепто– и стафилококков.
В настоящее время считают, что так называемое хрониосептическое состояние и целый ряд хронических воспалительных процессов отдельных органов у собак: сердца (эндо– и перикардиты), суставов (суставной ревматизм, хронический артрит), желудка и кишок (гастрит, язва желудка, колит), мышц (миозит), почек (нефрит, пиелонефрит), кожи (экзема, дерматит) и другие – могут вызываться или поддерживаться наличием скрытых очагов или фокусов инфекции (очаговой, или фокальной инфекции).
Эти хронические очаги инфекции и вызываемые ими поражения объединяются понятием «ротовой сепсис» (oral sepsis), который, разумеется, ни в коем случае нельзя отождествлять с острым сепсисом, возникающим в результате острого остеомиелита челюсти, или обширным апикальным абсцессом.
Этиология. У собак наиболее частой причиной ротового сепсиса являются гранулематозный и гранулирующий периодонтит и патологические зубодесневые карманы при пародонтозе. По мере нарастания активности хронического воспаления в периодонте нарушается процесс обмена веществ.
Образуются продукты распада белка, происходят разрушение и превращение клеточных элементов, рассасывание костного вещества и цемента корня, разрушение и перестройка жировой ткани костного мозга.
Все это является источником образования клеточных и тканевых ядов, приводящих к отравлению организма животного. Длительное существование очага инфекции активного хронического воспаления повышает чувствительность организма собаки (сенсибилизирует) к действию раздражителя.
Клинические признаки. Ротовой сепсис у собак не имеет ярко выраженных симптомов.
Заболевание протекает медленно. Никаких проявлений (болей и т. д.) не наблюдается.
Скрытый очаг воспаления или инфекции в периодонте может не давать внешних проявлений. Но это заболевание у домашних животных имеет ряд характерных клинических проявлений, таких как быстрая утомляемость и слабость, потеря аппетита, собака не может сразу уснуть и продолжительное время многократно встает и ложится. Очень часто хроническое состояние сопровождается поражением сердца, почек, суставов, аллергическим поражением кожи, особенно у старых собак, когда ядовитые продукты, а иногда и микробы избирательно поражают отдельные органы.
Иногда наблюдается субфебриальная температура. Обычно владельцы не предъявляют жалоб на состояние полости рта своих питомцев, их больше всего беспокоят общее недомогание и слабость животных, а также резко возникшие отклонения в здоровье, такие как хромота, слабый аппетит, растройства пищеварения, поражения кожи и т. д.
Диагноз представляет большие трудности в связи с практически полным отсутствием достаточно четко разработанной симптоматологии этого заболевания у собак.
Поэтому диагноз ставится осторожно. Если же у врача возникло подозрение на ротовой сепсис, диагноз ставится комплексно на основании анамнеза, клинических признаков, рентгенографии, лабораторных анализов.
При постановке диагноза «ротовой сепсис» ветеринарный врач должен учитывать то обстоятельство, что не каждый хронический воспалительный процесс в околоверхушечной области может вызвать сепсис.
Кроме наличия хронического воспаления, в тканях периодонта должен быть ряд предрасполагающих моментов, таких как:
1) активация хронического очага воспаления;
2) понижение сопротивляемости местных тканей и организма животного в целом под влиянием внутренних и внешних факторов;
3) повышение вирулентности микробов;
4) плохое состояние полости рта собаки (кариозные полости, патологические зубо-десневые и костные карманы и многие другие моменты).
При постановке диагноза не следует забывать, что из трех форм хронических периодонтитов (фиброзного, грануломатозного и гранулирующего) выделяют форму гранулирующего периодонтита (реже грануломатозного) как наиболее активную форму хронического воспаления, чаще всего связанную с возможностью ротовой интоксикации.
Поэтому обязательно делается рентген периодонта, где гранулирующий периодонтит характеризуется нечеткими границами очага с нарушением линии проекции цемента корня. Очаг у верхушки корня напоминает «языки пламени».
При пальпации десен выявляются так называемые болезненные точки, что может свидетельствовать о наличии воспалительного очага в периодонте.
При ротовом сепсисе анализ крови, как правило, показывает изменения со стороны белой крови в виде появления юных форм, увеличения палочкоядерных и нейтрофильных лейкоцитов. При длительном течении заболевания повышенное содержание лейкоцитов может смениться в сторону их снижения (лейкопении).
В моче появляются белок, примесь крови, бактерии и другие изменения с учетом возникновения заболеваний других органов, таких как печень или почки.
Лечение ротового сепсиса должно проводиться комплексно, но основной метод лечения – хирургический: удаление подозрительных зубов с выскабливанием грануляционного очага, патологических грануляций в десневых карманах при пародонтозе.
Устранение одонтогенных очагов в случае наличия их связи с имеющимся заболеванием дает в подавляющем большинстве случаев хороший и стойкий терапевтический эффект.
Реакция собак после удаления очагов воспаления протекает по типу денсенсибилизации. После экстерпации зубов местно применяют йодоформ, септогель, 1%-ный водный раствор метиленовой сини, препараты серебра, бальзам Караваева и т. д.
Общее лечение должно быть направлено на повышение сопротивляемости организма (применяют фоспренил, риботан, неоферон, гамма-глобулин, комплекс витаминов). Очень хорошие результаты дает применение витаминно-минерально-пробиотического комплекса «Optimal Plus» компании «Neways» (США).
Выбор антибиотиков для лечения проводится лабораторно при их подтитровке на чувствительность к ротовой инфекции. При сильной оральной стафилококковой инфекции применяют АСП, аутовакцину или аналогичные препараты. Одновременно назначают антигистаминные и десенсибилизирующие средства.
Профилактика направлена на своевременную ликвидацию хронических одонтогенных очагов, поддержание ротовой полости собаки в здоровом состоянии и проведение необходимой санации пасти.
Санация полости рта у собак
Профилактика любых заболеваний является основной концепцией любого раздела ветеринарии. В течение многих десятилетий разрабатывались различные программы профилактических мероприятий, касающихся инфекционных, паразитарных, терапевтических заболеваний всех видов домашних животных.
Из этой весьма обширной и многогранной работы выпадает один вопрос – о профилактике заболеваний органов ротовой полости у собак.
Профилактика стоматологических заболеваний у животных является одной из важнейших задач ветеринарии, так как предупреждение болезней зубов и мягких тканей полости рта, в свою очередь, является профилактикой общих заболеваний, возникновение которых нередко связано с наличием очаговой инфекции в полости рта. Особенно это видно при множественном разрушении зубов, воспалении слизистой оболочки десен и т. п.
Санация полости рта у собак предусматривает выявление и лечение всех заболеваний органов полости рта.
Санация является активной системой лечебно-профилактической ветеринарной стоматологической помощи животным, которая позволяет не только вылечить заболевание ротовой полости, но и предотвратить возможные осложнения на другие органы и системы организма.
Еще в 1891 г. основоположник системы санации ротовой полости отечественный ученый А.К. Лимберг писал, что «оздоровление организма должно начинаться с устранения болезнетворных очагов в полости рта – преддверия наиболее важных органов для поддержания жизни и здоровья».
Понятие санации в ветеринарии, можно сказать, одновременно как старое, так и новое.
Поддержание в здоровом состоянии, выявление заболеваний и лечение органов в любых полостях организма животных всегда стояли в ветеринарии на первом месте.
Однако, при детальном рассмотрении различных вопросов профилактики и лечения болезней ротовой полости у собак видно, что в настоящее время не учитывается принципиально новый подход к решению этой проблемы и полностью отсутствует стоматологическая помощь домашним питомцам.
Во многих странах мира профилактика заболеваний полости рта, или оральная гигиена у собак, является одной из основополагающих мер профилактики заболеваний животных. Санация полости рта является обязательным мероприятием при поступлении животного в ветеринарную клинику.
Во многих ветеринарных клиниках плановая санация рта является обычным мероприятием.
В 1976 г. в целях развития ветеринарной стоматологии было образовано Американское ветеринарное зубоврачебное общество. В июле 1988 г. Американская ветеринарная медицинская ассоциация признала Американскую академию ветеринарной стоматологии как отдельный комитет со своими целями и задачами. Несмотря на столь недолгий срок, уже сейчас Академия имеет 58 дипломантов и одного почетного дипломанта. Популярность ветеринарной стоматологии продолжает расти, и многие ветеринарные академии и колледжи включают отдельные зубоврачебные курсы в свою образовательную программу. В Американской академии ветеринарной стоматологии, а также во всех ветеринарных академиях и колледжах, где имеются зубоврачебные курсы, одними из основных задач являются широкое внедрение и пропаганда санации ротовой полости у животных и их оральная гигиена. А как обстоит дело у нас? Что предпринимается для решения проблем профилактики и лечения зубной системы у собак? На эти вопросы мы не будем давать ответов, так как данную ситуацию знают прекрасно все практикующие ветеринарные врачи не только в нашем городе и области, но и в стране в целом.
Поговорим конкретно о санации. На санацию полости рта у собак имеются различные взгляды. Имеют место мнения о ненужности санации или в крайнем случае об ее ограниченном применении, невозможности в наших условиях широко использовать санацию рта у собак в ветеринарных клиниках. Конечно, всестороннее внедрение в ветеринарную практику решений вопросов оральной гигиены у животных требует от ветеринарного врача знания стоматологических приемов и навыков, обеспечения необходимыми инструментами и оборудованием, ведения разъяснительной работы среди владельцев животных и т. д.
И тут же возникают вопросы: а были ли предприняты попытки для решения этих вопрос в практической деятельности ветеринарных клиник? Имеется ли у нас специально обученный ветеринарный персонал? Есть ли у нас специальные программы по этой теме? Нет, нет и нет. Как показывают литературные источники, санация ротовой полости у животных есть научно обоснованный метод профилактики наиболее распространенных заболеваний зубочелюстной системы и их осложнений, наносящих серьезный ущерб здоровью домашним питомцам. Под санацией полости рта надо подразумевать оздоровление не только постоянных, но и молочных зубов, а также слизистой оболочки ротовой полости и предупреждение образований различных аномалий прикуса. Поэтому для того чтобы предохранить зубы от разрушения, санация рта должна осуществляться на протяжении всей жизни четвероногого питомца, начиная с самого щенячьего возраста. Санация полости рта у собак должна включать в себя следующие приемы:
1) осмотр полости рта;
2) лечение зубов (удаление, пломбирование или протезирование);
3) устранение очагов инфекции и интоксикации в ротовой полости;
4) лечение пораженных участков слизистой оболочки;
5) предупреждение и исправление деформированных зубов и челюстей;
6) плановое наблюдение за сменой молочных зубов на постоянные и ростом челюстей;
7) удаление разрушенных зубов и корней, не подлежащих консервативному лечению;
8) удаление зубного налета и камня.
Санация полости рта у собак является преимущественно мероприятием вторичной профилактики, так как целью ее проведения является лечение выявленных заболеваний для предотвращения возникновения осложнений у собак. В этом плане санацию следует рассматривать как важнейшее мероприятие, проводимое ветеринарным врачом по оздоровлению органов полости рта. Санация одновременно является и активным лечебным мероприятием, так как ветеринарный специалист-стоматолог должен сам выявить нуждающихся в лечении животных и вылечить их. Недостатком санации пасти является отсутствие профилактической направленности работы ветеринарного врача при данном мероприятии. Санация играет большую роль в оздоровлении собак, но она не сможет снизить распространенность этих заболеваний.
Нередко дискутируется вопрос, сколько раз проводить санацию рта у собак – один раз или два раза в год. По нашим наблюдениям и литературным данным, количество плановых приемов санации рта у собак зависит от множества факторов, таких как породная предрасположенность к одонтогенным заболеваниям, врожденные пороки пасти, возраст животного, наличие сопутствующих заболеваний и т. д. Как правило, ветеринарный врач должен индивидуально назначать количество приемов для оздоровления ротовой полости каждой собаке. Поэтому мы считаем, что санация должна проводиться в среднем не реже двух раз в год у длинномордых пород и молодых собак без врожденных дефектов в ротовой полости. Более двух раз в год санация должна проводиться у мелких пород, короткомордых, старых, с дефектами пасти и одонтогенными заболеваниями собак. Кроме того, осматривать пасть и проводить манипуляции по ее оздоровлению врачу необходимо при каждом приеме собаки, особенно если она старая или имеет предрасположенность к заболеваниям зубов.
Помимо осмотра ротовой полости и лечения выявленных заболеваний у собаки, ветеринарный специалист должен вести разъяснительные беседы с владельцем животного о правилах ухода за пастью своего питомца в домашних условиях и рационе кормления.
Санация является той процедурой, которая положительно подействует на организм животного, но не сразу, а только через некоторое время. За счет такой особенности некоторые ветеринарные врачи считают это мероприятие не всегда эффективным, дополнительным средством при лечении заболеваний печени, почек, сердца и т. д. Однако надо учитывать, что при существовании инфекционного очага в полости рта в организме животного произошли определенные изменения. Внутренние органы и системы адаптировались к воздействию токсинов, микробных ассоциаций. Поэтому после удаления очага воспаления в пасти требуется некоторое время для того, чтобы явления интоксикации в организме исчезли. В первую очередь нормализуется система крови. По анализу крови можно определить, насколько эффективным оказалось устранение одонтогенного очага.
Нередко высказывается мнение, что санация полости рта при ряде хронических заболеваний, таких как заболевания печени, желудка, сердца, у собак не дает должного эффекта. После проведения санации полости рта приступы опять возобновляются. Мы считаем, что даже в тех случаях, когда заведомо известно, что в результате санации полости рта мы не можем ликвидировать процесс, ее все-таки нужно проводить с целью предотвращения усугубления болезни.
В настоящее время имеется много примеров, когда санация ротовой полости является реальным фактом снижения многих заболеваний у собак. Задача ветеринарных врачей заключается в том, чтобы (насколько это возможно) широко внедрять в ветеринарную практику санацию полости рта и приемы стоматологии.
Запахи изо рта
Любые животные, в том числе собаки, имеют свой специфический запах изо рта. Как правило, он нерезкий и очень часто после кормления животного имеет запах корма. Иногда бывают случаи, когда собаки поедают кал, тухлое мясо, рыбу и прочее, то у них могут возникать соответствующие запахи изо рта. Запахи могут возникать и при эндокринных болезнях. Так, при сахарном диабете (кетоацидозе) от собак пахнет гнилыми яблоками.
При различных заболеваниях зубов, слизистой оболочки ротовой полости, губ, а также заболеваниях пищевода и желудка могут возникать запахи из ротовой полости разного контраста (кислые, зловонные, гнилостные или же смешанные).
У животных неприятный запах изо рта называется халитозом. Его можно рассматривать как один из клинических признаков хронических заболеваний ротовой полости, когда идет сильное воспаление и происходит местный распад тканей. Особенно сильно халитоз проявляется, если в ротовой полости собаки будут развиваться такие микроорганизмы, как протеи, синегнойная палочка и различные ассоциации гнилостной микрофлоры. Для выяснения причины появления халитоза у собак ветеринарному врачу вначале следует внимательно осмотреть ротовую полость. При здоровом состоянии всех органов ротовой полости далее исследуют пищевод и желудок, так как в большинстве случаев халитоз возникает по причине различных заболеваний верхнего отдела желудочно-кишечного тракта. Кроме того, выясняют условия кормления и содержания животного.
При подозрении на заболевание пищевода или желудка у собак дополнительно проводят рентгенологическое исследование данных органов, УЗИ, эндоскопию и т. д. Кроме того, желательно исследовать кровь, мочу и провести необходимые бактериологические исследования. В большинстве случаев при правильной диагностике заболевания и его излечении халитоз пропадает.
Профилактика халитоза сводится к тщательному уходу за ротовой полостью у собак, полноценному кормлению и хорошему содержанию. При выявлении заболеваний органов пищеварения, их желательно своевременно лечить.
Болезни прорезывания зубов (затрудненного прорезывания зубов)
В период прорезывания молочных зубов и смены их на постоянные у собак наблюдается длительное или затрудненное прорезывание. Особенно это регистрируется у мелких пород, реже – у средних и крупных собак. Понятие затрудненного прорезывания зубов сравнительно широкое. Сюда входят генетические пороки развития зубов, связанные с аномалиями жевательного аппарата, заболевания зубов, челюстей и слизистой оболочки полости рта и т. д.
В кинологической практике уделяют большое внимание срокам и характеру прорезывания и смены зубов. Это связано с тем, что данный физиологический процесс определяет критерий развития животного. В настоящее время к болезням прорезывания зубов у собак относят ретенцию и дистопию.
Ретенция зуба (Retencia dent) – задержка прорезывания зубов.
Появление первых молочных зубов у щенят наблюдается около месяца жизни. Смена молочных зубов на постоянные начинается с 4 месяцев и заканчивает к 6–7-месячному возрасту. Во время прорезывания постоянных зубов ретенция какого-нибудь зуба приводит к нарушению их смены, что, соответственно, продлевает сроки смены молочных зубов на постоянные.
В основном ретенция наблюдается при прорезывании постоянных зубов. Ретенция молочного зуба у собак – очень редкое явление.
Наиболее часто встречается ретенция резцов и премоляров. На кинологических выставках кинологи-эксперты всегда смотрят на наличие первого премоляра. При его отсутствии собаку всегда снимают с выставки. В основном ретенции подвержены мелкие породы шнауцеров, терьеров, короткомордые собаки.
Ретенция зуба относится к порокам развития этого органа, но иногда может быть связана с заболеваниями и повреждениями зубо-челюстной системы животного. Ретенция бывает полной и неполной. При полной ретенции зуб полностью находится в костной ткани челюсти и не выходит за ее пределы.
Причинами этого могут быть генетическая предрасположенность, дефицит минеральных веществ и витаминов, инфекционные заболевания, глистные инвазии, аномалии развития челюсти, воспалительные процессы периодонта, пародонта и челюсти в целом.
Неполная ретенция (полуретенция) – это частичное прорезывание зуба. При этом зуб называют полуретинированным, или полузадержанным. Полуретенция регистрируется у собак значительно чаще, чем полная ретенция. Полуретенция, как и ретенция, часто развивается с образованием альвеолярной кисты, что приводит к деформации альвеолярного отростка или даже челюсти. В этот момент на морде собаки наблюдается припухлость, а при нагноении кисты бывают различного рода воспаления. Образовавшаяся альвеолярная киста не вызывает беспокойство у домашнего питомца, а обнаруживается при рентгенологическом исследовании.
Дистопия (Distopia dent) – аномальное положение зуба или ряда зубов в зубной аркаде.
В норме зубная аркада представлена в виде изогнутого ряда зубов, которые идут в рядок со строгой последовательностью каждой группы. При дистопии последовательность зубов нарушается, и зубной ряд приобретает вид двойного ряда или шахматного порядка. Это происходит чаще всего в результате нарушения последовательности и сроков прорезывания зубов, в связи с чем зубы занимают неправильное положение, т. е. начинают расти вне зубного ряда (рис. 58).
Рис. 58. Нерядность
Ретенция зуба тоже приводит к нарушению положения соседних зубов, т. е. вызывает смещение зуба в вестибулярном или оральном направлении. В основном дистопия отмечается у резцов и клыков. У некультурных пород собак, таких как кавказская или среднеазиатская овчарки, наблюдались случаи, когда дистопия резцов проходила самостоятельно.
Клинические признаки. Полная ретенция зуба часто остается бессимптомной и обнаруживается при осмотре ротовой полости или рентгенографии челюсти. На ретенцию указывает отсутствие одного или нескольких зубов. Бывают случаи, когда на месте ретинированного зуба может быть соседний зуб. В отдельных случаях ретинированные зубы создают выпячивание наружной стенки альвеолярного отростка или тела челюсти. В этом случае у собак мелких пород можно пальпировать контуры зуба или его части.
При неполной ретенции зуб выглядит несколько ниже соседних зубов своей группы. При воспалительных осложнениях ретинированного зуба пальпация вызывает болезненность. В ряде случаев болевая реакция является симптомом поражения нервов – невралгии или неврита – за счет давления на нерв или нарушения трофики. В отдельных случаях ретенция зуба может вызвать парестезию.
Воспалительные явления в области ретинированного зуба могут давать картину периодонтита соседнего зуба, который, в свою очередь вызывает острый периостит или остеомиелит челюсти, воспалительные процессы в околочелюстных мягких тканях – абсцессы, флегмоны, лимфадениты. В этом случае открытие пасти ограничено и болезненно из-за распространения воспалительных явлений на область жевательных мышц. Степень ограничения раскрытия пасти может свидетельствовать о степени вовлечения в воспалительный процесс жевательных мышц. При дистопии резцов наблюдается изменение их постановки в зубной аркаде. Это проявляется в виде их скученности в двойной ряд или шахматный порядок. Длина резцового ряда значительно короче и шире по сравнению с длиной нормального расположения резцов. Дистопия способствует быстрому отложению зубного камня и развитию пародонтопатии на резцах.
Дистопия клыков характеризуется изменением направления коронки. На верхней челюсти коронка, как правило, направлена латерально или назально. На нижней челюсти клык способен упираться в нёбо и тем самым травмировать ее. Дистопия клыков чаще регистрируется у колли, шелти, доберманов.
Диагноз ставят на основании осмотра пасти с обязательной рентгенографией челюсти.
Лечение прежде всего следует направить на уменьшение и ликвидацию воспалительных явлений, если такие имеются. Наиболее результативно при ретенции осторожное рассечение десны (капюшона) над зубом. Иссечение капюшона целесообразно при отсутствии острых воспалительных процессов. При острых воспалительных явлениях лечение должно заключаться в создании максимального оттока гноя из-под капюшона. Это достигается промыванием промежутка между нависающей слизистой оболочкой и коронкой зуба антисептическими растворами и отодвиганием капюшона йодоформной марлей или тампоном, смоченным в эмульсии септогеля с антибиотиком. Марлю или тампон осторожно фиксируют к слизистой десны лигатурой на 1–2 суток.
Хороший лечебный эффект дает новокаиновая блокада по типу проводниковой и инфильтрационной анастезии по И.И. Магда или И.И. Воронину. Целесообразна инфильтрация тканей анастетиком с антибиотиками, протеолитическим ферментом.
Тактика операционного вмешательства в случаях ретенции зуба без выраженных симптомов воспаления может быть различной. Сопоставление показателей общего состояния животного, породы, возраста, расположения ретинированного зуба и травматичности предстоящей операции, а также опасности осложнений определяет целесообразность такого вмешательства. При отсутствии болезненности у собаки и осложнений операция удаления зуба не показана, возможно динамическое наблюдение за больным питомцем.
При значительном изменении положения зуба, когда прорезывание невозможно, желательно его удалить. Если зуб расположен правильно и его запоздалое прорезывание не вызывает сомнений, то показаны сохранение зуба и соответствующие лечебные мероприятия (иссечение капюшона). При болевых реакциях в области ретинированного зуба или фолликулярной кисте, а также при воспалительном процессе ретинированный зуб подлежит экстракции.
Операция экстракции ретинированных и полуретинированных зубов представляет собой определенные трудности. Перед операцией следует определить расположение зуба в толще костной ткани, его отношение к различным образованиям: краю челюсти, верхнечелюстной пазухе и носовой полости, соседним зубам. Для определения особенностей расположения планируемого к удалению зуба следует сделать рентгенографическое исследование, иногда в нескольких проекциях. Методика удаления зубов может быть различной. Условно разделяют экстракцию зубов на верхней и нижней челюстях. Операцию по экстракции ретинированных и полуретинированных зубов на верхней челюсти желательно проводить по двум сходящим под углом разреза от переходной складки к альвеолярному отростку, месту расположения коронки удаляемого зуба. Лоскут должен перекрывать границы зуба. После отслойки слизисто-надкостничного лоскута костную ткань, расположенную над зубом, удаляют при помощи бормашины.
Зуб удаляют при помощи элеватора или щипцами. Если при экстракции зуба обнажилась верхушка одного из рядом расположенных зубов и нарушено его сосудисто-нервное снабжение, то показана резекция его верхушки с ретроградным пломбированием апикальной части канала. Костную полость после удаления зуба следует обрабатывать осторожно, чтобы не перфорировать слизистую оболочку носовой полости.
Операцию по экстракции зубов на нижней челюсти надо планировать с учетом отношения их к нижнечелюстному каналу, корням соседних зубов и краю нижней челюсти. Разрез, как правило, делают со стороны преддверия полости рта. Обычно это трапециевидный, полуовальный или углообразный разрез. Откинув слизисто-надкостничный лоскут бором удаляют кость, освобождая от нее зуб. После удаления костной ткани прикрывающий зуб удаляют элеватором или щипцами. Слизистую зашивают узловатым швом.
При дистопии выясняют степень травматического фактора слизистой оболочки пасти и твердого нёба, возникший из-за неправильного расположения зубов в зубной аркаде. Зубы можно попытаться поставить в рядок с помощью ортодонтической пластинки или металлического зубного каркаса.
При узкой резцовой части нижней челюсти, где не хватает места для всех зубов, вначале ее можно незначительно расширить с помошью ортодонтической пластинки.
Распил и ортодонтический замок этой пластинки будут находиться по сагиттальной линии. Развинчивание замка позволяет смещать листы пластинки латерально, что приводит к расширению резцовой части нижней челюсти.
Затем ставят вторую ортодонтическую пластинку, с помощью которой дистопийные зубы ставят в необходимый рядок.
Если эта процедура не дает желаемого результата, то зубную аркаду формируют за счет экстракции резко вышедших из аркады зубов. Профилактика сводится к наблюдению за процессом прорезывания зубов, особенно у мелких пород собак, и принятию своевременных мер. Не допускать к разведению собак, имеющих наследственность к ретенции и дистопии.
Нарушение прикуса
Под прикусом понимают особенность соотношения жевательных поверхностей зубов верхней и нижней челюстей при их смыкании.
Состояние и качество прикуса играют немаловажную роль на начальном этапе пищеварения у животных. Нарушение прикуса приводит к плохому захвату корма и первичной обработке пищевого кома. Молодые животные с нарушенным прикусом имеют предрасположенность не только к зубным заболеваниям, но и заболеваниям пищеварительного тракта. Кроме того, при нарушении прикуса наблюдается преждевременное изнашивание зубов. Собаки, которые переболели рахитом или другими тяжелыми заболеваниями, в том числе инфекционными, предрасположены к развитию неправильного прикуса, нарушению формирования зубной аркады с асимметрией расставленности зубов и различными дефектами.
Идеальным прикусом для большинства пород собак является ножницеобразный, когда верхние резцы перекрывают нижние и соприкасаются с ними. Однако у некоторых пород собак в процессе их выведения человек искусственно изменил прикус. Как правило, прикус изменился за счет увеличения нижней челюсти и считается экстерьерной нормой по кинологическим стандартам (у боксера, буль-мастифа, пекинеса). Изменение ножницеобразного прикуса у собак считается дефектом. Однако у американского питбультерьера, помимо стандартного ножнецеобразного прикуса, нормальным считается прямой прикус. Причины возникновения неправильного прикуса делятся на врожденные и преобретенные. Врожденные аномалии прикуса нередко передаются по наследству.
Приобретенное изменение прикуса возникает на почве перенесенных заболеваний, механических травм, дефицита витаминов и минеральных веществ, воспалительных процессов органов ротовой полости (рис. 59).
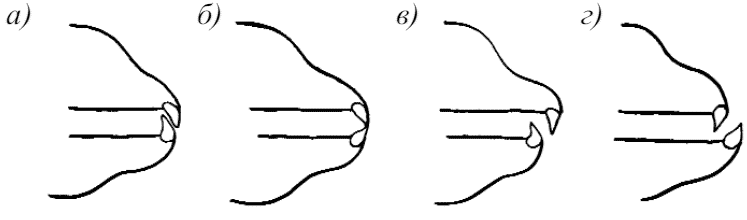
Рис. 59. Формы прикуса у собак: а) ножницеобразный, б) клещеобразный, в) недокус, г) перекус, или «бульдожина» (в зависимости от степени выраженности)
Неправильными прикусами у собак считаются клещеобразный, прогнатия, прогения, перекошенный рот.
Клещеобразный, или прямой прикус, характеризуется соприкосновением жевательной поверхности резцов обеих челюстей при смыкании.
Очень часто при таком прикусе жевательные поверхности моляров, и особенно премоляров, практически не соприкасаются (за исключением последних моляров).
В основном прямой прикус встречается у овчарок (немецкой, восточноевропейской, среднеазиатской, кавказской), догов, ризеншнауцеров, лаек. По сравнению с другими видами прикусов клещеобразный относительно непостоянен и часто может меняться. Главное в момент изменения прямого прикуса проследить, чтобы он сформировался в ножнецеобразный прикус. Если же прямой прикус у собаки долгое время не изменяется в необходимый ножницеобразный прикус, ветеринарному врачу следует назначить лечение, которое сводится к повышению в рационе витаминов, минеральных веществ, массажу обеих челюстей, постановке ортодонтической пластинки или металлического каркаса.
Прогнатия (недокус, или «рот попугая») наблюдается в том случае, когда верхняя челюсть длиннее нижней и, соответственно, верхние резцы перекрывают нижние, не соприкасаясь. Причинами такого дефекта могут быть ускоренный рост верхней челюсти, генетическая наследственность, механическая травма челюсти, дефицит минеральных веществ и витаминов.
Недокус, наблюдаемый у маленьких щенков, может исправляться самостоятельно, если он составляет промежуток между резцами обеих челюстей в 0,1–0,3 см.
У щенков с недокусом после смены молочных зубов на постоянные часто наблюдается повреждение зубами нижней челюсти мягких тканей верхней челюсти и нёба. В данном случае может потребоваться удаление (экстракция) одного или нескольких зубов нижней челюсти.
Щенков с таким прикусом необходимо всегда держать под наблюдением владельца животного и ветеринарного врача. Если не наблюдается тенденция самостоятельного изменения прикуса, то необходима помощь специалиста. Данная помощь сводится практически к массажу челюсти и наложению капп. Кроме того, следят, чтобы в рационе кормления не было дефицита необходимых веществ. Дополнительно назначают гелакан и глюкозамин. Положительный результат получится в том случае, если прогнатия не связана с генетической причиной.
Прогения (перекус, или «бульдожина») является противоположностью недокуса. При осмотре ротовой полости будет наблюдаться картина, когда нижняя челюсть выступает за пределы верхней. В данном случае не следует забывать, что перекус является для некоторых пород собак экстерьерной нормой, о которой говорилось выше.
Причиной перекуса у собак являются ускоренный рост нижней челюсти или ослабление роста верхней челюсти, генетическая наследственность, большая физическая нагрузка на челюсть у щенка, механическая травма, длительное сохранение молочных зубов, которые повлияли на смыкание челюстей. Исправление перекуса главным образом сводится (за исключением генетической причины) к сдерживанию роста нижней челюсти. Перекошенный рот – наиболее редко встречаемый и тяжелый случай изменения прикуса, когда полностью нарушается смыкание челюстей. При осмотре ротовой полости у собак с данным прикусом наблюдается смещение нижней челюсти вбок. В некоторых случаях бывает и деформация верхней челюсти со смещением зубов.
Причиной перекошенного рта является неравномерный рост одной из сторон челюсти, что ведет ее к перекосу и, соответственно, затруднению захвата корма и его разрыванию.
Большинство ветеринарных врачей склонны объяснять это травмой или склонностью собаки грызть кость или игрушку одной стороной челюсти, а также регулярным потягиванием поводка или палки в игре. Однако, как показывают генетические исследования, данный дефект или предрасположенность к нему имеет определенную наследственную детерминированность. Перекошенный рот встречается не только у собак, но и у кошек. У последних он часто сопровождается перекусом.
В отличие от других видов прикуса перекошенный рот лечению практически не поддается, и собаки с данным видом прикуса исключаются из племенного разведения.
Дополнительно ко всем вышеперечисленным видам прикуса можно добавить сменный прикус. Сменный прикус следует рассматривать как переходный период от прикуса молочного развития зубов к постоянному прикусу. В основе этого периода лежат подготовительные явления и процессы выпадения молочных зубов и прорезывания постоянных. В зависимости от породы собаки сменный прикус может длиться от 2 до 6 месяцев. Время начала этого прикуса – прорезывание первого постоянного зуба, завершение – выпадение последнего молочного зуба, т. е. сменный прикус затрагивает только период времени смены зубов. Являясь по существу временным процессом, сменный прикус особо на физиологические процессы в ротовой полости и организма животного в целом не влияет. Однако он является основным показателем развития органов полости рта, влияющим на прикус, и от его формирования напрямую зависит качество основного прикуса, который практически будет у собаки в течение всей ее жизни.
В течение жизни собаки состояние прикуса может меняться. Изменения могут быть не только с ножницеобразным прикусом, но и клещеобразным. Ножницеобразный прикус чаще всего переходит в перекус (у среднеазиатской, кавказской, немецкой овчарок, американского стаффордширского терьера и т. д.). Клещеобразный прикус к 3–5 годам жизни собаки приводит к выпячиванию всех резцов с последующим перекусом или в редком случае недокусом.
При рассмотрении изменения прикуса не следует забывать и о травматическом факторе. В данном случае прикус меняется вследствие длительности времени механического действия, силы и места воздействия его на определенный участок ротовой полости. Травматический фактор классифицируется по воздействию на мягкие и твердые ткани.
В щенячьем возрасте хозяева могут травмировать челюсть щенку активной игрой палкой или твердым предметом. Это происходит по причине резкого выдергивания из пасти этих предметов. Вследствие мягкой челюсти происходит ее незначительное вытягивание, что часто приводит к перекусу. Удары и ушибы мягких тканей ротовой полости и головы могут приводить не только к повреждению зубов, но и к нарушению функций жевательных и мимических групп мышц, вплоть до дистрофических явлений с нарушением их иннервации.
Переломы нижней и верхней челюстей приводят к различным изменениям прикуса. При этом надо учитывать место перелома и время оказания ветеринарной помощи. Чем раньше она будет оказана, тем меньше вероятности изменения нормального прикуса.
В последнее время одной из причин изменения прикуса у собак может стать протезирование зубов. При постановке металлического протеза (коронки) ветеринарные врачи мало учитывают последствия изменения прикуса.
Однако известно, что металлическая коронка, поставленная на клык или коренной зуб, всегда в той или иной степени, влияет на прикус.
Поэтому ветеринарному врачу не следует забывать об изменении прикуса в результате протезирования зубов у собак.
Профилактика направлена в первую очередь на недопущение к разведению тех собак, которые имеют генетическую наследственность к аномальному прикусу. Нужно наблюдать за развитием челюсти у растущего щенка и при необходимости сразу обращаться за консультацией или лечением к ветеринарному специалисту.
Нарушение количества зубов
Любой вид животного имеет определенное количество постоянных зубов. У взрослой собаки их 42. Процесс выведения новых пород собак с определенными рабочими качествами повлиял на количество зубов.
Короткомордые породы, как правило, имеют меньшее количество зубов, чем длинномордые. К нарушениям количества зубов относят олигодонтию и полидонтию.
Олигодонтия (неполнозубость) – уменьшение количества зубов по сравнению с нормой. Обычно недостает одного или нескольких зубов. При этом зубы, расположенные над недостающими, не стираются, намного больше других зубов своей группы. Основными причинами этого является генетическая наследственность и ретенция зуба.
М. Волсон (1984) отмечает, что врожденные отклонения от нормального числа премоляров, их размеров и формы обнаруживаются у всех представителей отряда хищных. При этом чаще подобные аномалии встречаются у самцов, чем у самок. Как при олигодонтии, так и при полидонтии автор выделяет четыре основных механизма их возникновения: расщепление зубного зачатка; слияние зубных зачатков; развитие дополнительного зубного зачатка в зубной пластинке; отсутствие одного или нескольких зачатков в зубной пластинке.
Автор считает, что наиболее вероятной причиной подобных аномалий являются мутации.
Г. Шулер (1996) анализирует причины ряда недостатков зубной системы доберманов, связанных с излишним удлинением лицевой части черепа.
Об этом же говорит Мориц (1985, цит. по: Г. Шулер). Удлинение лицевой части черепа часто идет преимущественно за счет верхней челюсти и сопровождается формированием укороченной или слишком мелкой нижней челюсти. При слишком узкой морде резцовый ряд нижней челюсти чрезмерно изгибается вперед. Это приводит к тому, что при недостатке места закладываются только пять или даже четыре резца.
Указанные выше авторы отмечают, что у пород, имеющих не столь вытянутую голову, например у немецких овчарок, обнаруживается меньшее количество дефектов резцов. Они считают, что выбраковку по дефектам зубной системы необходимо сочетать с выбраковкой вытянутых и слишком узких голов.
Резцовая олигодонтия может проявляться по-разному:
1) зубы нормального размера, но количество их меньше – четыре или пять вместо положенных шести;
2) два зуба срастаются вместе от корней до верха коронок, образуя один более крупный зуб нормальной формы. Если это происходит с одной стороны челюсти, то вырастают пять зубов, а если с двух – то четыре;
3) два крайних зуба срастаются своими корнями, коронки зубов оказываются разделенными своими верхушками. Образуется, так называемый сдвоенный зуб.
Исследования, проведенные Хораком (1987), показали, что каждая порода собак из обследованных им имела свою специфическую неполнозубость.
Рис. 60. Полидонтия резцов верхней челюсти
Так, у немецких овчарок олигодонтия проявлялась, главным образом в отсутствии Р1 и Р2, а у такс и фокстерьеров – в отсутствии М3. Однако возможно, что в описанных случаях сказался эффект основателя и полученные данные нельзя напрямую распространить на все поголовье указанных пород.
Полидонтия (многозубость, или сверхкомплект) – увеличение количества зубов по сравнению с нормальным их количеством. Увеличение обычно происходит за счет одного или двух зубов (рис. 60).
В свою очередь, полидонтия делится на ложную и истинную. Ложная полидонтия возникает по причине сохранения молочных зубов при полностью сформировавшейся зубной аркаде постоянных зубов. Чаще наблюдается ложная полидонтия резцов и клыков, реже – коренных зубов. Если остаются все молочные резцы, то наблюдается картина двух рядов зубов. Верхний ряд, который обращен к губам, как правило, сформирован молочными зубами, нижний – постоянными. При сохранении единичных молочных резцов зубы поставлены как бы в шахматный порядок, молочные зубы всегда находятся со стороны преддверия рта. Ложная полидонтия клыков представлена впереди стоящим постоянным зубом, позади которого находится молочный.
Очень часто ложная полидонтия регистрируется у мелких пород терьеров, спаниелей, такс, шелти, овчарок.
Истинная полидонтия отмечается при увеличении количества постоянных зубов какой-либо их группы. В основном истинная полидонтия встречается у резцов, редко – у других групп зубов. Истинная полидонтия регистрируется реже, чем ложная полидонтия и олигодонтия. Причины изменения количества зубов различны. Это может быть вызвано мутациями, эмбриональным нарушением закладки зубов у плодов, аномалиями прорезывания зубов, слабым развитием верхней или нижней челюстей, тесным прилеганием зубов друг к другу и т. д. По данным М.Н. Сотской (2002), полидонтия и олигодонтия часто являются следствием недостаточности развития щитовидной железы и ряда других желез внутренней секреции.
Подобные аномалии характерны для нарушений системы «гипофиз – щитовидная – паращитовидная железа» и при несбалансированности генома животного.
Иногда это обстоятельство при смене молочных зубов задерживает появление премоляров и (реже) моляров, и, несмотря на героические усилия владельца щенка, зубы все же не появляются, а рентгенограмма показывает, что не были заложены даже их зачатки. Нельзя уверенно говорить о моногенном или полигенном наследовании этих нарушений, скорее, этот факт говорит о том, что зубная система в процессе формирования чрезвычайно чувствительна как к повреждающим моментам, так и к несогласованной деятельности различных частей генома. В подтверждение теории несбалансированности генома животных говорит тот факт, что часто нарушения зубной системы возникают при скрещиваниях собак определенных линий.
Существуют породы (в основном малочисленные или выведенные путем смешения геномов разных пород), стандарт которых допускает отсутствие мелких премоляров.
Если данную проблему рассмотреть в зависимости от пород собак, то мы увидим, что у доберманов и ротвейлеров чаще не хватает премоляров. У овчарок отмечается недостаток резцов. У спаниелей, гончих, такс, грейхаундов и бульмастифов встречаются увеличение резцов и двойной ряд зубов.
Как правило, недостаток зубов у собак существенно не влияет на их здоровье, но в большинстве случаев таких собак к разведению не допускают.
Многозубость может привести к образованию зубного камня, заболеванию десен и слизистой оболочки. Тесное прилегание зубов друг к другу приводит к выходу их за линию нормального роста или разворачиванию в ту или иную сторону, поэтому лишние зубы необходимо удалять, особенно молочные, обеспечив простор другим.
Профилактика такая же, как и при нарушении прикуса.
Аномалии положения зубов
Понятие «аномалия положения зубов», или диспозиция зубов, подразумевает под собой отклонение в сторону коронки зуба по отношению к зубной аркаде (зубному экватору) при относительно правильном расположении верхушки его корня или его смещении. В основном регистрируют аномальное положение зубов у резцовой группы (у мелких длинномордых пород), реже – клыков (у шелти, колли).
Рис. 61. Мезиопозиция нижнего правого зацепа
По стороне наклона от зубной аркады диспозиция зубов делится:
1) мезиопозицию – наклон или корпусное смещение по зубной дуге кпереди (рис. 61);
2) ретропозицию – наклон от зубного ряда к центру полости рта. Такой наклон дополнительно называют оральным наклоном (рис. 62);
3) торпозицию – поворот зуба вокруг оси. Поворот зуба может быть небольшим (30–45°) и значительным (более 90°). Торпозиция – очень редко встречаемая аномалия (в основном у пекинесов, той терьеров, шелти). Может сочетаться с другими отклонениями зубов в вестибулярном, оральном и других направлениях;
4) транспозицию – неправильное положение зубов, при котором они взаимно меняются местами. Чаще всего транспозиция наблюдается у мелких пород собак, когда резцы окрайки меняются местами с клыками;
5) пропозицию – вестибулярное отклонение зубов;
6) инфра– и супрапозицию – низкое или высокое положение зубов, их смещение в вертикальном направлении по отношению к высоте коронок своей группы зубов и зубной аркады вообще.
Этиология. Широкая костная перегородка между резцами, ретенция отдельных зубов, аномалии формы и величины зубов, новообразования, недостаток витаминов и минеральных веществ, генетический фактор, породная предрасположенность, задержка смены молочных зубов на постоянные, сверхкомплект зубов, тесное положение зубов и т. д.
Рис. 62. Ретропозиция клыка
Клинические признаки. Диспозиция зубов выявляется у постоянных зубов. Подозрение на этот вид аномалии возможно выявить уже при их прорезывании, когда верхушка коронки зуба имеет иное направление, чем все остальные верхушки (при мезиопозиции, ретропозиции). Слабо выраженная диспозиция зубов не вызывает беспокойства животного.
Помимо отклонения в сторону коронки диспозивного зуба, на его поверхности отмечаются скопление частиц корма, зубного камня, гингивит, стоматит. У длинношерстных пород вокруг шейки зуба возможно наматывание шерсти. Сильно выраженная диспозиция зубов приводит к тому, что они травмируют слизистую оболочку пасти в местах соприкосновения с губами, десной или нёбом, вызывая тем самым сильное воспаление, отек и ярко выраженный халитоз.
В начале воспаления слизистой оболочки полости рта животное трет лапой морду, с осторожностью жует, плохо играет с палкой или игрушкой. На лицевой части головы возможны отек и асимметрия. В дальнейшем собака привыкает к этому состоянию, и в ее поведении не отмечается изменение, указывающее на беспокойство со стороны пасти.
Диагноз ставится на основании осмотра ротовой полости с обязательным рентгенографическим исследованием. При этом необходимо установить наличие или отсутствие места для правильного размещения зубов. Лечение основано на одновременном применении мер по устранению травматического фактора, возможности перемещения зуба на его топографическое место и санации полости рта.
Перед лечением необходимо выявить основные причины, приведшие к диспозиции зубов. Если это связано с молочными зубами, то необходимо их срочно удалить. Удалению также подлежат постоянные зубы, которые в значительной степени вышли за пределы зубной аркады, при отсутствии возможности поставить их на место, полидонтии.
Если смещенный зуб можно поставить со всеми остальными зубами в один рядок, то используют ортодонтические аппараты и приспособления различной конструкции. Недостаток этих аппаратов и приспособлений в том, что они будут находиться у животного в полости рта продолжительное время и это будет вызывать у собаки дискомфорт. Она будет стремиться освободиться от него, поэтому надо принять соответствующие меры для сохранения в пасти металлических и пластмассовых конструкций (часто надевать намордник, защитный воротник и т. д.). Кроме того, под ортодонтические пластинки могут попадать частицы корма, вызывая тем самым развитие микроорганизмов и воспалительный процесс. Долгое ношение требует их периодического снятия, промывания от скопившегося корма, лечения воспаления слизистой пасти.
Во время ношения аппаратов можно вымывать скопившийся корм под давлением дезинфицирующими растворами (фурацилина, перманганата калия, реванола и т. д.) или отварами трав (ромашки, шалфея, мать-и-мачехи, календулы и т. д.).
В случае недостатка места для постановки зуба лечение проводят последовательно в два этапа: вначале расширяют зубной ряд при помощи пластинки с винтом, а затем перемещают на расширенное место зуб. Иногда сочетают расширение зубного ряда с одновременным перемещением зуба. При торпозиции зуба используют зубные кольца с крючками. Зубное кольцо надевают и крепко фиксируют на торпозиционном зубе. На соседние зубы крепят металлические фиксаторы или пластины с замками. С помощью подкрутки замков поворачивают зуб по оси в нужную сторону.
Если наблюдаются инфра– или супрапозиция, то в первом случае с помощью ортодонтических аппаратов и дуг стараются приподнять зуб до необходимого уровня, устанавливают металлический протез или мост. Вытяжение укороченного зуба желательно делать с прилегающим к нему участком альвеолярного отростка.
Во втором случае исправление положения выдвинувшегося зуба заключается в так называемом внедрении его за счет перестройки альвеолярного отростка, которое может быть достигнуто давлением на перемещаемый зуб посредством накусочной пластинки или других съемных аппаратов с пружинами или замками. Можно еще использовать надкусывание верхушки коронки и ее обтачивание. Если снимающие слои неглубокие, то препарированную часть зуба покрывают несколько раз специальным лаком.
При более глубоком препарировании коронки ее либо пломбируют, либо надевают на нее металлический протез. Профилактика направлена на контролирование формирования прикуса, зубной аркады и правильной постановки зубов. Не допускать к разведению собак, имеющих генетическую предрасположенность к различным аномалиям положения зубов!
Зубной налет и камень
Зубные, или одонтогенные, отложения являются настоящим бичом для собак, разводимых в городских условиях. Эти заболевания стоят на первом месте по сравнению с другими заболеваниями ротовой полости. Кроме того, зубные отложения, находящиеся длительное время на зубах, служат основными причинами ряда других, более тяжелых заболеваний органов пасти (пародонтопатии, ротового сепсиса, одонтогенных абсцессов и т. д.). Поэтому профилактика и лечение одонтогенных отложений являются одновременно и профилактикой тех заболеваний, причинами которых они являются.
Зубной налет (бляшка) – приобретенное мягкое образование, которое встречается в основном на губной или щечной поверхности коронки зуба в области края десен.
Зубной налет представляет собой полиморфное образование, состоящее из частиц корма, полисахаридов, клеток слизистой оболочки рта, слюны, большого количества аэробной и анаэробной микрофлоры. Особую роль в возникновении и развитии зубного налета отводят бактериальному фактору. Из всех видов микроорганизмов, находящихся на поверхности зубов собаки и вызывающих отложение зубного налета, выделяют стрептококк. Он характеризуется чрезвычайной неприхотливостью и нетребовательностью к условиям своего существования.
В отличие от других заболеваний полости рта зубной налет имеет автономность существования. Эта автономность заключается в том, что налет живет в значительной степени независимо от макроорганизма, имеет свой обмен веществ, а также систему воспроизведения и жизнеобеспечения. Субстратами, обеспечивающими жизнеспособность зубного налета, являются пищевой, микробный и тканевой детрит полости рта, слюна, остатки корма собаки. На зубах налет фиксируется с помощью механизма абсорбции, физико-химического взаимодействия, колонизации бактерий. От внешней среды полости рта налет защищен пленкой, состоящей из гликопротеинов, на которые не воздействуют ферменты слюны и полости рта, что позволяет защищать содержимое налета и сохранять его автономное существование. В зубном налете за счет жизнедеятельности микроорганизмов происходит большая выработка кислот, а особенно молочной кислоты. Кислопродукция налета патогенно влияет на ткани полости рта собаки, особенно на зубы и пародонт. Такое состояние вызывает аллергогенное действие, стимулирующее воспалительные реакции тканей пародонта.
Зубной налет чаще всего образуется на клыках и коренных зубах, реже – на резцах. Предрасположены к зубному налету мелкие, средние и короткомордые породы собак. Особенно следует выделить пуделей, спаниелей, бульдогов, шнауцеров. Кормление мягким кормом и слабая нагрузка на челюсти значительно увеличивают шанс возникновения зубного налета. Длительное присутствие налета на зубах приводит к образованию зубного камня.
Зубной камень – приобретенное образование на месте зубного налета, возникающее за счет его минерализации. Как правило, это смесь фосфата и карбоната кальция с незначительным содержанием органических веществ и различных микроорганизмов. Минерализация зубного налета происходит по типу гетероторической минерализации, которой в первую очередь подвергаются омертвевшие клетки и ткани, белки которых являются матрицей для кальцификации. Источником минеральных веществ, как правило, служит слюна.
Зубной камень по месту своего расположения бывает наддесневым и поддесневым (рис. 63).

Рис. 63. Различные части коронки зуба собаки, где ниболее часто откладывается зубной камень
Наддесневой (супрагингивальный) зубной камень образуется непосредственно на свободной поверхности зуба и граничит с краем десны. Как правило, камень имеет желтый или коричневый цвет, шероховатую поверхность, которая способствует отложению новых слоев и увеличивает тем самым размер камня. Слизистая оболочка губ и щек, находящаяся над камнем, часто травмируется и воспаляется. Поддесневой (субгингивальный) зубной камень располагается на корне зуба в карманах десен и может незначительно выступать на коронку. Он темно-зеленого цвета, тверже супрагингивального камня. Было установлено, что отложение субгингивального камня связано с биохимическими отклонениями в сыворотке крови, а супригингивального – зависит от состава слюны, в частности от снижения содержания в слюне муцина. Значительное увеличение поддесневого зубного камня вызывает отсоединение края десны от корня зуба. Такое состояние провоцирует воспаление десны, проникновение инфекции в зубную альвеолу и, соответственно, вызывает воспаление тканей, окружающих зуб. Субгингивальный камень часто встречается с супрагингивальным. Данная особенность чревата последствиями, так как вызывает сильное воспаление не только мягких тканей, но и костной, вплоть до остеомиелита и эрозивных процессов костей челюсти.
Лечение. Зубной налет, как и зубной камень, подлежит удалению. Эту процедуру выполняет ветеринарный врач.
В основном удаление зубных отложений безболезненно и проводится без местной анестезии. В некоторых случаях, если собака агрессивна и возбудима, делают наркоз и/или местное обезболивание. Это решение принимает ветеринарный врач по согласованию с владельцем животного.
Удаление налета и камня производится двумя методами: с помощью инструментов и оборудования (ультрозвукового скалера).
Первый метод очень широко распространен. В основном используют специальные наборы, состоящие из отдельных инструментов с различной формой рабочей части. Для этой цели используют также обычные зубные экскаваторы. Надо следить, чтобы рабочая часть этих инструментов всегда была достаточно острой (рис. 64).
Рис. 64. Различные наборы для снятия зубных отложений
Недостаток этого метода в том, что возникает высокий риск травмировать десну и зуб при сильном надавливании инструментов.
Кроме всего прочего, при обильном отложении зубного камня, когда он полностью покрывает собой всю коронку зуба или ее значительную часть, зубной камень вначале можно удалить с помощью зажима или иглодержателя. Рабочей частью иглодержателя осторожно фиксируют по бокам зубной камень так, чтобы при надавливании инструмент не фиксировал коронку, а скользил по ее поверхности. При легком надавливании на ручки зажима основная масса камня отходит от коронки. Оставшиеся частицы камня на зубе можно удалить специальными инструментами или скалером. Второй метод подразумевает под собой использование специального прибора «Ультрастом» или его аналога. В основе действия данного прибора лежит воздействие ультразвуковых колебаний на зубные отложения, которое приводит к разрушению и отслоению отложений от зуба. Применение этого метода совершенно безболезненно, менее травматично, чем удаление вручную, и более эффективно.
Незначительный недостаток использования ультразвука заключается в затруднении удаления субгингивального камня, поэтому этот камень в основном удаляют вручную. Качество удаления зубных отложений можно контролировать с помощью нанесения на поверхность коронки зуба красителей (раствора Люголя). Неповрежденная эмаль зуба, как правило, не окрашивается. Все отложения на поверхности зуба преобретают цвет красителя. По окрашиванию поверхности зуба можно судить о полном или неполном удалении отложений.
После удаления налета или камня коронку зуба желательно отполировать специальной щеткой на бормашине. Это делается с целью удаления на поверхности зуба невидимых глазу врача остатков налета или камня. Если остатки отложений не будут полностью удалены, то они приведут к более быстрому образованию зубного камня. Если качество удаления наддесневого камня можно контролировать с помощью красителей, то качество удаления поддесневого камня контролируется зондом. Если при скольжении по поверхности корня зуба ощущается шероховатость, это свидетельствует о неполном его удалении, и манипуляцию следует повторить. Терапевтическое лечение заключается в местном применении антисептических и вяжущих средств (перманганата калия 1:1000, септогеля, йодинола, 1%-ной метиленовая сини, 3%-ной перекиси водорода и т. д.).
При сильно развитом стоматите назначают курс антибиотиков и сульфаниламидов. Успешное и более эффективное лечение удается получить при применении иммуностимуляторов, таких как риботан, иммунофан и фоспренил. В курс лечения дополнительно вводят витаминные и минеральные препараты.
В последнее время хороший результат в лечении последствий зубного камня дали такие препараты, как аминовит и гамавит.
Профилактика. Все профилактические мероприятия должны сводиться к предотвращению появления зубного налета и камня, а также недопущению их рецидивного возникновения.
Для этого необходимо, чтобы владельцы собак тщательно следили за состоянием ротовой полости собак, не менее одного раза в неделю чистили собаке зубы специальной зубной пастой для животных или ватой, намотанной на квач, следили, чтобы на зубах или между ними не скапливались остатки корма, вводили в рацион кормления корм, содержащий грубые частицы, для повышения самоочищения поверхности зубов.
Если же собака имеет склонность к образованию налета или камня на зубах, то можно использовать специальные средства для их снятия. К таким средствам относится «DENTAL ROPE». Его использование позволяет в домашних условиях без особого труда достичь снятия не только зубного налета, но и камня. Кроме того, это средство позволяет подавить развитие патогенной микрофлоры в ротовой полости.
Необходимо два раза в год проводить у взрослых собак санацию ротовой полости, которую делает ветеринарный врач. Если же собака предрасположена к возникновению зубных отложений, то санацию проводят не реже трех раз в год.
Экстракция зуба
Под операцией удаления зуба понимают сумму определенных воздействий, при помощи которых производится насильственное разделение тканей десны и периодонта с извлечением зуба или корня из лунки. При удалении зуба надо учитывать, что, несмотря на незначительный объем операции, она в ряде случаев может вызвать в организме животного ряд изменений. Это объясняется, с одной стороны, тем, что удаление зуба представляет собой хирургическое вмешательство, заключающееся в разрыве соединительнотканной связки с одновременным, довольно часто встречающимся повреждением костных тканей альвеолярного отростка; с другой стороны, тем, что это оперативное воздействие проводится часто в области инфицированных тканей.
При плохо проведенной операции по удалению зуба весь организм животного подвергается наиболее сильному стрессу. Особенно наблюдаются изменения со стороны сердечно-сосудистой системы (пульса и кровяного давления), которые связаны главным образом с болевыми раздражениями.
Удалось экспериментально показать, что раздражение нижнего альвеолярного нерва вызывает рефлекс, который передается вазомоторному и дыхательному центрам и может даже привести к гибели животного (И.М. Старобинский, 1951). Операция удаления зуба, или экстракция зуба, должна проводиться ветеринарным врачом в ветеринарной клинике. Для выполнения данной операции необходимо знать показания и противопоказания к ней, а также владеть необходимыми инструментами.
Показания к удалению зуба могут быть срочными и планируемыми. К срочным показаниям относят безрезультативное лечение острого воспалительного процесса периодонта и воспалительные процессы в костной ткани (острый остеомиелит) челюсти.
Основными показаниями к планируемой экстракции зуба являются:
1) невозможность проведения лечебных мероприятий, направленных на сохранение зуба, при наличии патологического процесса в нем или прилегающих тканей;
2) полное разрушение коронки зуба с повреждением корня;
3) зубы, поддерживающие воспалительный процесс в ротовой полости и верхнечелюстной пазухе;
4) зубы, травмирующие мягкие ткани;
5) сильно травмируемые зубы;
6) наличие кист и опухолей альвеолярного отростка и челюстей.
Противопоказаниями к удалению зуба являются острое инфекционное заболевание или заболевание слизистой оболочки рта. У таких собак следует удалять зуб после выздоровления. Не рекомендуется удалять зуб у сук в последний период беременности.
При экстракции зуба животное фиксируют на операционном столе. Если животное злобное, ему вводят наркоз. Перед удалением зуба проводят местное обезболивание. Но, прежде чем приступить к обезболиванию и экстракции зуба, необходимо позаботиться об удалении с зубов твердых и мягких зубных отложений. Это следует сделать по крайней мере на подлежащему удалению зубе и соседних с ним зубах, чтобы при продвижении под десну щечек щипцов не протолкнуть эти инфицированные отложения в экстракционную рану и окружающие мягкие ткани.
Для обезболивания зубов верхней челюсти инъекцию проводят через подглазничное отверстие, а нижнечелюстных – через нижнечелюстное отверстие со стороны удаляемого зуба. Анестезию проводят по методу профессора И.И. Магды, где иглу вводят со стороны слизистой оболочки преддверия рта. Для этого верхнюю губу поднимают, после чего нащупывают подглазничное отверстие, лежащее на ширину пальца выше третьего премоляра верхней челюсти. Это отверстие представляет собой углубление величиной от чечевицы до горошины. Иглу вводят по нижнему краю углубления и продвигают параллельно десне в подглазничный канал на глубину 2–3 см. При правильном расположении иглы последняя проникает до крыловидной ямки. Вводят 2–3 мл 2%-ного раствора новокаина.
Обезболивание нижнечелюстных зубов по И.И. Магде заключается в интраоральной инъекции непосредственно в нижнечелюстное отверстие. Челюсти раздвигают с помощью бинтов, после этого пальцем, введенным в ротовую полость, нащупывают восходящую ветвь нижней челюсти. Примерно на 2 см аборальнее заднего края последнего моляра пальпируют нижнечелюстное отверстие, контуры которого имеют форму выпуклого вперед валика. Палец левой руки фиксируют в этой точке, а правой рукой вводят иглу, соединенную со шприцом, под слизистую оболочку указанной точки на глубину порядка 0,5 см. Для обезболивания необходимо ввести около 2 мл 2%-ного раствора новокаина. Перед экстракцией требуется подготовить операционное поле (рис. 65).

Рис. 65. Проводниковая анестезия: а) подглазничного нерва по И.И. Магде, б) луночкового нижнечелюстного нерва
Для этого все остатки корма, скопившиеся между больным зубом и соседними зубами, необходимо удалить. Очень хорошо это делается с помощью зубных экскаваторов и специальных инструментов для удаления зубного камня.
Десну вокруг экстрагируемого зуба смазывают 5%-ной настойкой йода или другим антисептическим раствором. Если смазывание йодом производят преждевременно, то йод смывается слюной и тогда главная цель – уплотнение и дезинфекция десны – не будет достигнута. С наступлением момента обезболивания приступают к удалению поврежденного зуба при помощи специальных стоматологических щипцов.
Этот процесс состоит из нескольких строго последовательно следующих друг за другом приемов: наложения щипцов; продвигание щипцов; смыкания (фиксации) щипцов; вывихивания зуба; извлечения (тракции) зуба.
Наложение щипцов должно быть произведено таким образом, чтобы продольная ось щечек щипцов совпадала с продольной осью зуба. Для этого одну щечку щипцов накладывают под десневой край удаляемого зуба с губной (щечной) стороны, другую – под десневой край с нёбной (язычной) стороны. Неправильное наложение щипцов приводит к несовпадению продольных щечек щипцов и зуба и служит одной из причин перелома зуба.
Так, для удаления резцов желательно применять прямые щипцы, т. е. щипцы, у которых ручки находятся в одной плоскости со щечками щипцов. При удалении верхних премоляров можно использовать щипцы, имеющие S-образный изгиб. Такой изгиб позволяет свободно наложить щипцы на зуб, при этом нижняя челюсть не мешает движениям щипцов. Для удаления верхних последних моляров применяют щипцы, имеющие штыкообразный изгиб. При экстракции зубов на нижней челюсти удобно использовать щипцы, щечки которых изогнуты по ребру (клювовидные). Кроме того, для удаления моляров на нижней челюсти можно применять щипцы, изогнутые по плоскости.
За наложением щипцов следует прием, заключающийся в глубоком продвижении щечек щипцов под десну за десневой край.
Щипцы продвигают до края альвеолы или накладывают на альвеолярный край. При продвижении щипцов разрываются десневые связки. Продвижение щипцов под альвеолярный край в периодонтальное пространство осуществляется с затрудненным продвижением щипцов по причине сопротивления разрыва тканей. Поэтому дополнительно можно использовать распатор.
При удалении молочных зубов глубокое продвижение щечек щипцов излишне, вследствие тонкости и податливости альвеолярных стенок щенячьей челюсти, и даже опасно, в связи с возможностью повреждения находящегося под молочным зубом зачатка постоянного зуба. После достаточно глубокого продвижения следует смыкание щипцов.
Оно должно быть настолько прочным, чтобы удаляемый зуб и щипцы составляли как бы общее плечо рычага, движения которого совершаются вокруг точки, находящейся у верхушки удаляемого зуба. При недостаточно прочном смыкании щипцов, при последующих вывихивающих движениях они соскальзывают, что может привести к перелому зуба.
После того как щипцы наложены, продвинуты и сомкнуты, приступают к самому ответственному моменту удаления зуба – вывихиванию (люксации или ротации) его из альвеолы. При осуществлении этого приема необходимо иметь в виду анатомические особенности альвеолярных отростков в отношении плотности, толщины и податливости компактного слоя кости собаки. Так, на верхней челюсти в области окраек резцов, клыков и премоляров (особенно последних) толщина наружного компактного слоя альвеолярного отростка незначительна, особенно у мелких и средних пород собак. Вывихивание зуба производят в зависимости от формы корня. Как правило, однокоренные зубы вывихивают вращательными движениями вокруг оси корня зуба (ротацией), многокорневые зубы – расшатыванием (люксацией). Можно при вывихивании зуба сочетать ротацию с люксацией (рис. 66).
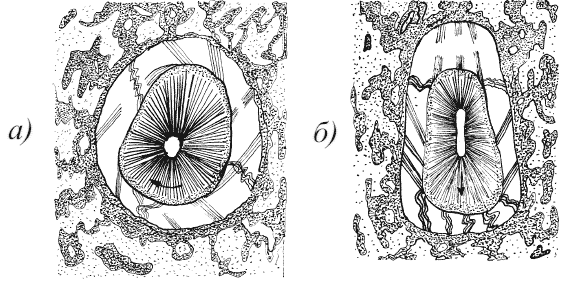
Рис. 66. Разрыв периодонтальных волокон: а) при ротации; б) при люксации
Боковые вывихивающие движения надо начинать в сторону наименьшего сопротивления, т. е. в сторону наибольшей податливости альвеолярных стенок. Весьма важно, чтобы первое, расшатывающее зуб движение было очень слабым и чтобы амплитуда этих движений нарастала постепенно. При этом необходимо, чтобы щипцы все время были плотно сомкнуты вокруг удаляемого зуба.
Когда корни зуба потеряют связь с альвеолой и движения зуба и щипцов станут свободными, приступают к последнему акту удаления зуба, или собственно экстракции, который заключается в извлечении его из альвеолы в том направлении (кнаружи и кнутри), куда он легче всего смещается при вывихивании. В вертикальном направлении, как это, например, имеет место при извлечении пробки из бутылки, извлечение зуба из альвеолы не производится.
Для извлечения зуба обычно не требуется применения силы, как не требуется большого применения силы и при выполнении всей операции удаления зуба. Эффективность этой операции зависит не от физической силы ветеринарного врача, а от правильного и последовательного применения вышеуказанных приемов.
В тех редких случаях, когда в результате оссифицирующего процесса у верхушки корня образуется костный конгломерат из альвеолярной стенки и цемента корня или когда вследствие хронического оссифицирующего периостита челюсти альвеолярная стенка уплотняется и становится малоподатливой, рекомендуется после неудачных попыток люксировать зуб приступить к оперативному удалению зуба (выдалбливанию). При технически сложном удалении зуба используют элеваторы. Особенно помогает применение элеваторов при удалении глубоко расположенных корней.
У собак для верхних корней удобно применять прямой элеватор. Правой рукой берут за ручку элеватора, а левой рукой фиксируют верхнюю челюсть в области спинки носа таким образом, чтобы, помимо фиксации, создать опору для работы с инструментом. Щечку элеватора всталяют в пространство между удаляемым зубом и десной, после чего с помощью легких вывихивающих зуб движений элеватор продвигают постепенно все глубже. Когда связочный аппарат корня нарушен, элеватором производят более сильное, вывихивающее корень движение или заканчивают извлечение корня щипцами (рис. 67).

Рис. 67. Методика удаления корней элеватором: а) 1-й этап, б) 2-й этап, в) 3-й этап
При вывихивающих движениях щечка элеватора должна опираться на соседний зуб. Для того чтобы соседний зуб в результате давления элеватора не расшатывался, надо придерживать его во время операции двумя пальцами. Если опорный зуб недостаточно устойчив или во время вывихивания элеватором становится подвижным, следует закончить операцию другим инструментом.
Кроме удаления корней, прямые элеваторы можно с успехом применять для удаления зубов целиком. Чаще для этой цели применяют элеватор Леклюза. Данный элеватор очень удобен при удалении многокорневых зубов. Щечку элеватора вводят под основание зуба между корней.
Вывихивающими движениями зуб удаляют в каудальном направлении. При экстерпации последних коренных зубов пальцами левой руки придерживают удаляемый зуб, чтоба он не попал в дыхательные пути животного.
Кроме прямых элеваторов, имеются еще элеваторы, изогнутые по плоскости. К такого рода элеваторам относится козья ножка, применение которой отличается от применения уже описанных элеваторов. Козью ножку вводят со щечной стороны корня для того, чтобы резким движением опрокинуть корень в язычном направлении. Пользоваться козьей ножкой можно только при совершенно расшатанных корнях.
При удалении более крепко сидящих корней козья ножка может сорваться, что нередко приводит к повреждению дна пасти и возникновению в этой области воспалительных процессов (рис. 68).

Рис. 68. Козья ножка: а) внешний вид, б) техника применения
Для удаления нижних корней удобно применять элеваторы, изогнутые по ребру. Принцип применения боковых элеваторов такой же, как прямых элеваторов: щечки вводят между удаляемым корнем и стенкой альвеолы. При удалении корней моляров можно ввести элеватор между разъединенными корнями. Если один корень уже удален, очень удобен следующий прием: элеватор вводят в пустую лунку и вывихивают другой корень с одновременной резекцией межкорневой перегородки.
После извлечения зуба из лунки необходимо проверить, все ли части корня зуба удалены. Затем в лунку удаленного зуба вводят небольшую хирургическую ложку и удаляют, отделяя от стенок, грануляционную ткань со дна лунки. Если с корнем удаленного зуба извлекается гранулема, то выскабливать лунку не следует. Иногда при удалении зуба или корня отламывается кусочек лунки, зуба или межальвеолярных перегородок, которые удаляют при помощи хирургической ложки и хирургического пинцета. При значительных повреждениях слизистой оболочки и надкостницы, во время удаления зуба следует иссечь травмированные края и наложить швы. Иногда после удаления нескольких зубов остаются выступающие над окружающей слизистой оболочкой стенки лунок и межальвеолярных перегородок. Эти участки кости необходимо скусить кусачками и сгладить острой ложкой после отслойки слизистой оболочки. Наиболее часто стенки лунок и межальвеолярные перегородки обнажаются после удаления нескольких зубов, находящихся рядом. После удаления выступающих костных участков целесообразно наложить несколько узловатых швов на края слизитой оболочки.
Если лунка зуба не заполняется кровью, то в ней следует оставить рыхло уложенную марлю (полоску) с йодоформом, которую можно удалить через 3–5 ч. В первые 2–3 дня после операции животному дают только жидкий корм – мясной бульон, молоко и т. д.
Осложнения. Иногда при экстракции зубов могут возникнуть местные осложнения – перелом коронки или корня, вывих или перелом соседних зубов, разрыв слизистой оболочки, проталкивание корней в мягкие ткани и др. Большей частью это происходит от несоблюдения основных правил техники удаления зуба.
К более редко встречающимся осложнениям следует отнести вскрытие верхнечелюстных пазух и носовой полости при удалении верхних моляров или премоляров, а также попадание корней этих зубов в верхнечелюстные пазухи и носовую полость при грубом удалении их с помощью элеваторов. Вскрытие верхнечелюстных пазух и носовой полости диагностируется на основании прохождения воздуха через лунку или кровотечения из соответствующего носового хода. В тех случаях, когда нет выделения гноя, необходимо сразу прикрыть отверстие в лунке йодоформным тампоном. Это делается с целью образования под тампоном тромба. Кроме применения тампона, экстракционную рану можно наглухо зашить.
После удаления зуба могут также возникнуть осложнения. Особенно часто возникает альвеолит – это инфицирование послеоперационной раны в момент экстракции зуба или после нее.
У собаки в таких случаях появляются боли в области удаленного зуба, отмечаются местное покраснение и некоторая отечность десны, окружающая пустую альвеолу. Кровяной сгусток обычно отсутствует или находится в состоянии распада. Иногда у животного повышается температура до 39,7–40,0°C.
При лечении этого осложнения необходимо полностью удалить из раны распадающийся тромб с помощью хирургической ложечки. Затем лунку промывают из шприца антисептическим раствором (3%-ным раствором перекиси водорода, раствором риванола 1:1000 или слабым раствором перманганата калия, 1%-ным водным раствором метиленовой сини и т. д.). После удаления распадающегося тромба и устранения вызванного им халитоза в лунку вводят тампон с септогелем или йодоформом. Если у собаки сильная местная болевая реакция, то можно в тампон добавить анастетик. Применение тампона позволяет ускорить заживление раны. Обычно не позднее чем на 5–6-й день от начала лечения рана заполняется грануляциями, и боли исчезают.
Травмы зубов
Травма зуба – это нарушение анатомической целостности зуба и окружающих его тканей или изменение его положения в зубном ряду. Травмы зубов у собак различаются по этиологии, времени возникновения и клинико-рентгенологическим проявлениям. По срокам возникновения различают острую травму – как следствие однократного воздействия силы – и хроническую, которая развивается в результате многократного влияния на зуб животного нагрузки в течение продолжительного времени. В большинстве факторов, вызывающих изменения в зубе у собак, одну из основных ролей играет острая травма зуба. Среди различных пород собак лидирующее место по травматическому фактору зубов занимают служебные породы собак. Это связано их с профессиональной деятельностью, злоупотреблением игры хозяев с собакой жесткими, металлическими предметами, ударами по челюсти, автомобильными травмами и т. д.
Чаще у собак на верхней челюсти травмируются клыки и моляры, на нижней челюсти – резцы, клыки и премоляры.
При острой механической травме наблюдается ряд повреждений зубов, которые делят на ушиб, вывих и перелом.
Ушиб зуба – это закрытое механическое повреждение зуба без нарушения его анатомической целостности. Ушиб возникает при резком, тупом ударе по зубу, когда сохраняется целостность твердых тканей, но нарушаются функция и целостность пульпы. Из всех видов травм зубов ушиб встречается наиболее часто. Это практически 50% из общего числа механических травм зубов у собак служебного направления.
Клинические признаки. При осмотре коронка зуба сохранена, зуб занимает правильное положение в зубном ряду. В ряде случаев возникают поперечные и продольные мелкие трещины в эмали, особенно в области верхушки коронки. Характерна болезненность при пальпации, и особенно при перкусии зубов в вертикальном направлении снизу вверх. Одним из важных признаков является изменение цвета коронки (после травмы она становится розовой), что указывает на кровоизлияние в пульпу. Пульпа зуба может погибнуть вследствие прекращения питания, что характерно для полного разрыва сосудисто-нервного пучка. У щенков при ушибах с не сформированными до конца корнями зубов разрыв сосудисто-нервного пучка происходит значительно реже, чем у взрослых собак. Если пульпа осталась живой, розовая окраска зуба постепенно уменьшается или полностью исчезает.
Отмечается незначительный отек слизистой оболочки, окружающей ушибленный зуб.
Диагноз ставится путем анамнестических данных, клинических признаков, рентгена и электродиагностики. Если при электродиагностике реакция на проводимость электрического импульса снижена на 100 мкА и более, это указывает на разрыв сосудисто-нервного пучка, как правило, в корневой части.
Дифференциальную диагностику следует проводить с неполным вывихом, переломом корня зуба. Для ушиба характерны меньшая подвижность и отсутствие рентгенологических признаков перелома или вывиха.
Лечение. При кровоизлиянии в пульпу производят вскрытие (трепанацию) полости зуба. Удаляют пульпу и обрабатывают канал 3%-ной перекисью водорода. Тщательная обработка необходима при удалении пульпы и крови с целью профилактики изменения цвета коронки. После удаления пульпы канал зуба и его коронку пломбируют (см. Пульпит).
Если кровоизлияние в пульпу клинически не выявляется, необходимо выждать несколько дней (для ликвидации реакции со стороны периодонта) и после этого проверить состояние пульпы путем определения ее электровозбудимости. При нормальной электровозбудимости пульпы вмешательство не требуется.
Под вывихом зуба понимают насильственное его смещение в лунке, что сопровождается разрывом тканей, окружающих зуб (периодонта, десны, круговой связки). По сравнению с другими видами травм зубов вывих зуба встречается значительно реже (не более 3–5% от общего числа). У щенков вывих молочного зуба встречается чаще, чем у взрослых собак. Это возникает вследствие недостаточной опоры молочного зуба в десне. У собак различают полный, неполный и вколоченный вывихи зубов. Полный вывих характеризуется полным выпадением зуба из лунки под воздействием внешней силы. Вывихиваются в основном резцы и клыки верхней челюсти, аналогичные зубы нижней челюсти – значительно реже.
Неполный вывих характеризуется частичной потерей связи с лункой, хорошей подвижностью и удерживанием зуба мягкими тканями.
Вколоченный вывих (внедренный вывих, интрузия, или интрузивная люксация) – это частичное или полное погружение зуба в кость челюсти. Такой вывих возникает под действием силы, направленной параллельно оси зуба. При данном смещении значительно разрушается костная ткань челюсти и в зависимости от степени внедрения зуба бывает видна та или иная часть коронки зуба, обычно неподвижная.
Клинические признаки. При полном вывихе корень зуба полностью выводится из лунки и хорошо виден. В ряде случаев частично сохраняется его связь с окружающими мягкими тканями. При пальпации зуба болезненной реакции у животного не отмечается. На 2–3 сутки после полного вывиха зуба может произойти его выпадение. В этом случае видна пустая альвеола, чаще заполненная кровяным сгустком.
На рентгенограмме при полном вывихе видна свободная от зуба альвеола с четкими контурами: непрерывность кортикальной пластинки сохранена, но возможно и нарушение целостности компактного слоя. Неполный, или частичный, вывих характеризуется смещением зуба по отношению к соседним зубам. Наиболее часто смещение происходит в язычную, нёбную или губную стороны на верхней зубной аркаде. Иногда зуб выступает над уровнем соседних зубов или может быть повернут вокруг своей оси. При пальпации частично вывихнутый зуб подвижен и вызывает боль у животного. Отмечается значительный отек десны вследствие надлома или отлома части альвеолярного отростка, который возникает в вестибулярном направлении из-за небольшой толщины стенки альвеолы с вестибулярной стороны. Иногда у собак наблюдается неполное смыкание челюстей.
На рентгенограмме вывихнутый зуб выглядит укороченным из-за наклона положения. Изображение зуба будет тем меньше, чем больше его наклон. При небольшом смещении видно расширение периодонтальной щели, а при значительном – пустая часть альвеолы в области дна лунки.
При вколоченном (вдавленном) вывихе зуба можно видеть, что у собаки поврежденный зуб находится ниже соседних зубов. Может быть кровотечение из десны. При обследовании пасти можно увидеть часть зуба, а при внедрении его в лунку полностью коронку обнаруживают в глубине лунки при зондировании.
На рентгенограмме состояние периодонта в данном случае будет сдавлено на всем протяжении корня. Периодонтальная щель отсутствует. Если зуб вышел за пределы альвеолы, то он может располагаться в костной ткани тела челюсти. В большинстве случаев вколоченный зуб неподвижен. Но бывают случаи, когда вдавленный зуб имеет в той или иной степени различную подвижность в вертикальном направлении. Слабая подвижность вколоченного зуба бывает при сохранившейся костной ткани альвеолярного отростка. При резорбции костной ткани и отсутствии смежных зубов подвижность может быть более выраженной. Диагноз, как правило, не вызывает затруднений и ставится путем анамнеза, клинических признаков, рентгенографических данных. Для дополнительного уточнения вида вывиха зондируют зубную лунку.
Дифференциальная диагностика. Полный вывих следует дифференцировать от вколоченного вывиха и перелома корня зуба, полного перелома коронковой части зуба. При рентгенологическом исследовании челюсти собаки в случае полного вывиха зуб не определяется в лунке, а при переломе корня в глубине лунки видна верхушечная часть корня.
Лечение зависит от вида вывиха зуба, посттравматического состояния тканей, возраста животного и времени (от момента получения травмы до лечения). Удалению подлежит зуб при полном его вывихе. Если экстерпация зуба не проведена в течение суток, начинает развиваться сильное воспаление мягких тканей, окружающих поврежденный зуб, вследствие попадания в рану инфекции и частиц корма. В этом случае, помимо удаления зуба, назначаются антибиотики, местно обрабатывают антисептическими и вяжущими растворами.
Очень хорошие результаты дает местное применение септогеля производства ЗАО «НИТА – ФАРМ» г. Саратова. Этот препарат назначают два раза в день в виде нанесения его в рану. При сильном воспалительном процессе септогель можно смешать 1:10 с йодоформом. Некоторые ветеринарные врачи пытаются реплантировать зуб собаки при полном его вывихе. Однако, по нашему мнению, эта затея, как правило, не приносит желаемого результата. Для реплантации зуба у собак требуется ряд строго определенных требований, таких как не более 3–5 ч от момента травмы зуба до его реплантации, стерильные условия хранения выпавшего зуба, отсутствие воспалительного процесса мягких тканей и т. д. Часто в ветеринарной стоматологической практике сталкиваешься с тем, что в большинстве случаев все эти требования практически не соблюдаются по тем или иным причинам и все попытки реплантировать зуб собаки неудовлетворительно заканчиваются. Кроме того, у нас отсутствует хорошо отработанная методика операции по реплантации зубов у животных.
При неполном вывихе зуба его можно вправить и фиксировать к соседним зубам. Фиксацию производят быстротвердеющей пластмассой или ортодонтической проволокой. Приживление зуба происходит в течение 2 месяцев. Одновременно назначают антибиотики и сульфаниламиды. Местно применяют растворы, обладающие антисептическими и вяжущими свойствами. Хорошие результаты дают одновременное применение в лечении витаминов и биостимуляторов.
Если же при неполном вывихе происходит повреждение пульпы, то производят ее удаление и пломбируют канал. Положительные результаты от вправления и фиксации зуба при неполном вывихе в основном получаются у молодых собак. У старых собак положительные результаты очень редки, и поэтому будет целесообразнее удалить зуб. При вколоченном вывихе, если зуб неподвижен, его можно оставить на некоторое время без оперативных вмешательств, но под рентгенологическим и электродиагностическим контролем. Это делается с целью контроля ответной реакции со стороны периодонта и пульпы. Контроль осуществляется в течение месяца один раз в неделю.
Если вколоченный вывих привел к возникновению пульпита, то пульпа подлежит удалению, а канал корня зуба – пломбированию.
Отлом какой-либо части зуба вследствие механического действия на него называется переломом зуба.
Выделяют следующие виды переломов: части коронки; всей коронки; корня зуба.
Глубину перелома различают по повреждению полости (пульпы) зуба и без повреждения (полный и неполный перелом).
По направлению перелома его характеризуют:
1) поверхностный косой или боковой отлом части коронки (очень часто бывает без повреждения пульпы);
2) поверхностный поперечный или горизонтальный отлом верхней части коронки;
3) продольный или вертикальный перелом половины зуба (нередко захватывает не только коронку, но и корень);
4) поперечный перелом корня зуба;
5) косой перелом корня зуба.
Клинические признаки зависят от степени перелома и повреждения пульпы. При поверхностных отломах зубов без повреждения пульпы болезненного состояния у животного не наблюдается. На зубе видно повреждение эмали и дентина, так как чаще это происходит по эмалево-дентинной границе. Иногда поверхностный отлом зуба приводит к острым краям раны, а они могут травмировать губы и язык. Чем больше слой дентина над пульпой зуба, тем менее выражена болевая реакция у животного. Пульпа при таком переломе, как правило, не страдает. При оголении пульпы часто наблюдается кровотечение из нее. Пальпация и перкуссия поврежденного зуба вызывают болезненность у собаки. Если не произошло полного отсоединения отломленной части коронки (вертикального перелома), то травматическая щель на коронке зуба будет иметь красный цвет. Красный цвет щели будет придавать кровь, истекающая из поврежденной пульпы.
Перелом корня зуба может быть на уровне шейки, верхней трети, средней трети, нижней трети. Направление линии перелома может быть различным: поперечным, косым или продольным, а также без смещения и со смещением отломков. Переломы корня характеризуются подвижностью зуба, особенно при приближении линии перелома к шейке зуба, местным отеком слизистой, болезненностью.
При обследовании визуальные признаки перелома корня зуба, как правило, не определяются. Клиника перелома напоминает таковую при ушибе и вывихе: цвет коронки зуба может быть розовой при разрыве пульпы. Иногда место перелома корня можно определить при пальпации десны животного в проекции корня.
Животное осторожно захватывает корм и, как правило, жует на неповрежденной стороне. Точный диагноз и степень повреждения корня, его локализацию, смещение отломков уточняют при рентгенологическом исследовании собаки: одна или две тонкие полоски просветления разной ширины, идущие на каком-то уровне корня зуба.
Перелом корня зуба у домашних питомцев следует дифференцировать от ушиба зуба, при котором нет отклонений от нормы; вывиха зуба, на рентгенограмме которого контуры зуба не нарушены, но есть расширение периодонтальной щели на отдельных участках корня или ее сужение, что зависит от вида вывиха.
Лечение. Объем ветеринарной помощи собаки определяется уровнем и характером перелома. При повреждении эмали и дентина без вскрытия пульпы зуба следует сошлифовать острые края коронки, после чего зуб несколько раз покрывают фторлаком. Если есть место сильного оголения дентина, то зуб желательно запломбировать.
При переломе коронки со вскрытием пульпы последнюю необходимо удалить под наркозом и местной анестезией. Затем запломбировать канал зуба и восстановить анатомическую форму зуба (пломбой, коронкой). В отношении перелома корня постоянного зуба тактика ветеринарного врача определяется локализацией перелома, смещением отломков и состоянием пульпы зуба. Следует всегда помнить, что у молодых собак положительные результаты при лечении всегда выше, чем у старых.
При переломах корней зубов для возможности сохранения зуба используются фиксирующие шины из алюминиевой или стальной проволоки.
Можно использовать каппы из быстротвердеющей пластмассы. При значительных разрушениях зуба его удаляют.
При переломе зуба у собак самым неблагоприятным для прогноза считается поперечный перелом корня вблизи шейки зуба.
Результаты лечения при различных травмах зубов оценивают по надежности фиксации, отсутствию обострения, образованию свищевого хода и пародонтального кармана.
Необходимо проводить рентгенологический контроль состояния костной ткани, окружающей корень зуба.
Профилактика. Основной фактор, приводящий к повреждениям зубов, – механический, поэтому следует осторожно обращаться с очень твердыми и металлическими предметами во время игры с собакой или при ее обучении. Следует применять различные меры предосторожности, которые не позволят собаке грызть проволоку ограды питомника или прутья клетки.
Пульпит
Под пульпитом подразумевают воспаление пульпы зуба (зубной мякоти). Зубная мякоть располагается в канале зуба. Она состоит из кровеносных, лимфатических сосудов и нервных сплетений. При рассмотрении различных заболеваний зубов воспалению пульпы отводят особую роль, так как пульпа выполняет ряд очень важных и разнообразных функций.
В функциональном отношении строение пульпы может быть охарактеризовано следующим образом:
1) структурные элементы зубной мякоти принимают участие в жизни зуба и всех его тканей (эмали, дентина, цемента);
2) в отношении эмали и дентина пульпа играет роль трофического центра, и от ее состояния зависит совершенство барьерной и регенеративной способностей;
3) пульпа обеспечивает рост одонтобластического слоя зуба;
4) наличие нервных волокон пульпы обеспечивает зубу чувствительные свойства. Этиология. Причины воспаления пульпы весьма разнообразны.
Это могут быть ушибы, трещины, отломы зуба, кариес, преждевременное стирание коронки, переход воспалительного процесса с близлежащих тканей, остеомиелит костей челюсти, инфекции полости рта и т. д.
Из всех причин, приводящих к пульпиту, особую роль отводят инфекционному фактору, так как все вышеперечисленные причины всегда протекают с попаданием в пульпу микроорганизмов. Чаще обнаруживаются ассоциации стрептококков, лактобактерий, стафилококков, бацилл, а также возбудители актиномикоза. Микроорганизмы и их токсины, продвигаясь по дентинным канальцам, инфицируют пульпу, что приводит к изменению ее сосудов и клеточных элементов. Вначале затрагивается периферическая область пульпы, затем переходящая в центр.
Клинические признаки. Одними из характерных клинических признаков пульпита у собак являются болезненность зуба (это отмечается при пальпации больного зуба), невозможность жевания корма на больной стороне рта, отказ от холодного корма, нежелание открыть пасть и т. д. Следует отметить, что обнаженная пульпа (при переломе коронки или ее трещине) в момент воспаления дает меньше болевых ощущений у собаки, чем пульпа, закрытая слоем дентина. Это объясняется хорошим оттоком воспалительного экссудата (жидкости). Дело в том, что артерии пульпы – сосуды, по которым притекает кровь в полость зуба, – являются концевыми, а сосуды, через которые должна оттекать кровь из полости зуба, – вены – плохо развиты.
Пульпа заключена в костную коробку, вследствие чего даже незначительное расстройство кровообращения сдавливает сосуды при выходе из корневого канала, что ведет в конечном счете к ее омертвлению. Поэтому ветеринарному врачу не следует забывать, что у собак исходом воспаления пульпы всегда является ее омертвление. Застойные явления в пульпе сдавливают нерв, из-за неподатливости стенок твердых тканей у животного появляется резкая боль, сильные напряжения в пульповой камере. При открытой пульповой камере экссудат находит себе выход наружу, и болевое напряжение падает.
Чем быстрей произойдет некроз пульпы, тем скоротечнее будет у собак болевая реакция со стороны больного зуба. Имеется картина временной болезненности зуба (около 3–5 дней), которая проходит, а зуб впредь практически не беспокоит животное. В данном случае наблюдается картина потускнения цвета коронки больного пульпитом зуба.
При механическом повреждении коронки зуба часто происходит оголение пульпы. Вначале она имеет красный кровоточащий вид. Обострение воспаления и инфицирование пульпы изменяют ее первоначальный травматический вид, который становится желтым, коричневым, серым или черным. Такой же окрас может иметь и окружающий пульпу дентин. Если же коронка зуба цела, то при пульпите цвет зуба становится тусклым. Около больного зуба отмечается отек слизистой.
Клиническим признаком пульпита служит глубокое кариозное поражение зуба. При кариесе воспаление пульпы возникает чаще всего тогда, когда над ней еще сохраняется довольно толстый слой дентина. Это происходит из-за инфицирования ее ткани через дентинные канальца. Начиная с поверхности, воспаление быстро распространяется по всей пульпе. Хроническое течение пульпита приводит к образованию плотных инфильтратов и абсцессов в полости рта. При гранулематозном пульпите происходит разрастание грануляционной ткани на десне.
Диагноз. Основными критериями, позволяющими поставить правильный диагноз, служат детальная характеристика болевого синдрома, анамнестические сведения, результаты инструментального исследования (зондирования, перкуссии) и вспомогательных методов (электроодонтодиагностики, рентгенографии).
Лечение. Техника лечения пульпита у собак, как и при ряде других заболеваний зубов, требует практических навыков и поэтому не входит в рамки деятельности ветеринарного врача-неспециалиста в области стоматологии животных. В ветеринарных клиниках, где отсутствует ветеринарный врач-стоматолог и нет широко представленных стоматологических услуг для домашних животных, но ветеринарному врачу приходится сталкиваться с пульпитом у собак и проявлением сильной болевой реакции со стороны больного зуба, он может предпринять ряд лечебных манипуляций. С этой целью после определения больного зуба у собаки очищают кариозную полость или травматичный участок коронки с возможным оголением пульпы от остатков корма, грязи и промывают из шприца теплой водой. Острой небольшой ложечкой очень осторожно, без всякого давления, чтобы лишний раз не задеть живую пульпу и не вызвать усиление боли, надо удалить часть размягченного дентина со стенок и дна патологической полости. На дно обработанной (в крайнем случае, необработанной) полости вводят маленький ватный шарик, пропитанный карболовой кислотой (Acidum carbolicum liguefactum), а поверх шарика накладывают без давления повязку в виде пропитанного коллодиумом ватного тампона. Перед наложением ватного шарика с карболовой килотой (фенолом) надо отжать лишнее количество фенола из шарика, чтобы не вызвать ожога слизистой пасти. Фенол диффундирует в пульпу и вызывает быстро наступающую анальгезию пульпы на несколько дней благодаря своему прижигающему действию.
Кроме местного лечения, назначают обезболивающие средства, антибиотики, сульфаниламиды.
Само собой разумеется, что эти мероприятия носят строго паллиативный характер, имея своей целью быстро ликвидировать сильные боли у животного. Поэтому в течение ближайших дней до возникновения новых приступов болей и для соответствующего лечения владельца животного со своим питомцем необходимо направить к ветеринарному врачу-специалисту для соответствующего лечения.
В ветеринарных клиниках, где имеется ветеринарная стоматологическая помощь, при пульпитах, как правило, проводят определенный набор лечебных процедур. При гнойном, гангренозном и гранулематозном пульпите зуб подлежит удалению. Во время экстракции зуба следует учитывать, что при пульпите, который протекает вместе с хроническим парадонтитом, может произойти оссификация (окостенение) корневой оболочки. Такое состояние приводит к затруднению удаления зуба, и чрезмерное применение силы при этом может привести к перелому челюсти.
В других случаях пульпит можно лечить одним из трех способов:
1) пульпотомией – удалением коронарной части пульпы; выполняется в виде прямого и непрямого пломбирования;
2) пульпектомией – полным удалением пульпы;
3) мумификацией пульпы – воздействием на частично живую пульпу препаратами с целью вызвать ее безжизненное состояние.
Пульпотомия и пломбирование пульпы необходимы в следующих случаях:
1) перелома коронки зуба не позднее 48 ч;
2) кариозного повреждения зуба, где во время высверливания поврежденного дентина можно увидеть через него темное красное пятно, а при вскрытии этого слоя пульпа может кровоточить;
3) одонтокластического резорпционного поражения, вызываемого отложением одонтокластов (зубного камня) на поверхности зубов.
Эрозивное течение этих поражений на шейке зуба часто прогрессирует прямо через дентин, обнажая пульпу. Это место может прикрываться десной, которая врастает в такое поражение, и, соответственно, его бывает трудно обнаружить, пока десневой край не приподнят. Если пульпа видна сквозь тонкий слой дентина, то проводится непрямое пломбирование пульпы. Терапия шейки зуба у собак зависит от породы животного, его возраста и площади эрозивного поражения. Дополнительно к показаниям пульпотомии можно отнести уменьшение высоты зубов в случае травмирования тканей ротовой полости, в частности, чтобы предотвратить дальнейшее повреждение нижними зубами твердого нёба. Прямое пломбирование – это наложение материала непосредственно на пульпу. Данная процедура должна выполняться в максимально стерильных условиях при хорошо простерилизованных инструментах.
Прямое пломбирование проводят следующим образом:
1) премедикацией с использованием атропина. Данное сочетание уменьшает выработку слюны, что снижает риск попадания инфекции;
2) общей и местной анестезии;
3) при помощи полной санации ротовой полости, и особенно пораженного зуба.
При укорачивании зуба на нужную высоту применяют:
1) бор для конусообразного разлома в скоростном режиме;
2) алмазный диск с одной безопасной стороной на малой скорости.
Необходимо помнить, что существует опасность поранить губы и язык у животного. Нельзя пользоваться различными ножовками, так как они слишком травматичны для зубной пульпы.
1. После прохождения бором сквозь эмаль и дентин при затрагивании им пульпы она будет кровоточить. Это будет наблюдаться при живой пульпе. Кровотечение можно остановить, оказывая давление несколько минут сухим или пропитанным кровоостанавливающим препаратом ватным тампоном. Обнаженную пульпу удаляют при помощи стерильной острой зубной ложечки (экскаватора) или стерильного маленького круглого бора при высокой скорости (300 000 об/мин). После удаления пульпы обращают внимание на то, чтобы не было навесов над устьем канала. Для этого стенки полости обрабатывают фиссурным бором или снимают навесы подрывающими движениями шаровидного бора изнутри кнаружи. Кроме того, можно подрезать дентин маленьким вывернутым конусом круглым или пикообразным бором. Это делается с целью удерживания цемента и недопущения его попадания на дно канала (рис. 69).
2. Если есть кровотечение, то оно останавливается ватным тампоном или стерильным кусочком фильтрованной бумаги. Тампон или фильтрованную бумагу можно применять совместно с эпинефрином (адреналином). Частички крови в полости очищаются физиологическим раствором или водой для инъекции с последующим осторожным высушиванием при помощи тампона.
3. Пастообразная гидроокись кальция, смешанная на стерильной и обезжиренной стеклянной пластине, помещается поверх порошка, ею заполняют пульпарную полость. После выполнения данной процедуры зуб может быть готов к финальной реставрации.

Рис. 69. Этапы оперативной обработки полости: а) 1-й этап, б) 2-й этап, в) 3-й этап
4. После затвердения лишняя гидроокись кальция высверливается. Дентин опять подрезается, сразу же над затвердевшей гидроокисью кальция. Остается маленькое отверстие, чтобы поместить туда материал для окончательной пломбировки. После подрезки пыль и осколки гидроокиси кальция нужно осторожно удалить водой или сжатым воздухом.
5. Место пломбировки подготавливают согласно инструкциям, которые прилагаются к пломбировочному материалу. Пломбировочный материал смешивается со своими компонентами на стеклянной пластинке точно по инструкции. Далее его помещают сверху на гидроокись кальция и прижимают к выемке в дентине. Углубление заполняется и выравнивается с верхушкой зуба.
6. После затвердения все острые края зачищаются, причем весьма аккуратно в местах перелома или среза, чтобы не затронуть пломбу. Поверхность пломбы обрабатывается диском с мелким наждаком, бором или камнем. На восстановленную поверхность можно нанести фторлак.
7. Обязательно осуществляется рентгенологический контроль над пломбировочным зубом. В необходимых случаях проводится адекватная антибиотикотерапия.
Обязателен рентгенологический контроль всего зуба (коронки и корня) не только во время процедуры прямого пломбирования пульпы, но и через 6 месяцев после данной операции. Если дентин на втором снимке не толще, чем на первом, то, вероятно, пульпа погибла и начнет дегенерировать внутри зуба. Может быть декальцинация апикальной части зуба (апикальная патология). Цвет зуба тоже может измениться и стать розовато-серым.
В таких случаях требуется лечение канала зуба. Неудача бывает вследствие неправильного диагноза и неправильно выполненного метода лечения.
Непрямое пломбирование – это нанесение гидроокиси кальция поверх тонкого слоя дентина.
Выполняется следующим образом.
1. После необходимой подготовки животного к непрямому пломбированию (премедикации, наркозу, санации рта и т. д.) выполняются высверливание и удаление остатков поврежденного дентина и подготавливается место пломбирования.
2. Приготовленная на стеклянной пластинке паста гидроокиси кальция, помещается в основание приготовленной полости с помощью шарикового аппликатора. Создается слой пасты толщиной 1–2 мм. Особенно тщательно наносится паста гидроокиси кальция там, где сквозь дентин просвечивается пульпа.
3. Когда все подсохнет, лишнее вещество высверливается, делается углубление и накладывается окончательный пломбировочный материал.
4. Рекомендуется пятидневный курс антибиотиков. В течение 5 дней желательно кормить собаку мягким кормом.
Пульпектомия. Данная процедура подразумевает полное удаление пульпы не только в коронковой части зуба, но и в корневой. Поэтому требуется лечение канала корня после ее удаления.
Операция проводится в следующем порядке.
1. Подготовка. Проводится рентгенологическое исследование больного зуба у собаки. Ротовая полость санируется более тщательно, особенно ткани, окружающие пораженный зуб.
2. Доступ. Доступ планируется согласно рентгеновскому снимку. В данном случае снимок желательно сделать как можно более точным, чтобы свести к минимуму необходимость удаления зуба и избежать лишнего наклона инструмента, из-за чего он может сломаться.
Если нет отверстия в полости зуба, т. е. некроз пульпы возник вследствие апикальной травмы, когда коронковая часть не повреждена, отверстие высверливается прямо над полостью через эмаль и дентин при помощи маленького круглого бора на большой скорости.
Здесь надо учитывать то обстоятельство, что при сверлении зуба на большой скорости происходит сильное трение и зуб может «гореть». При такой ситуации ветеринарный врач почувствует запах гари от этого процесса. Поэтому при сверлении надо применять охлаждение водой или воздухом. Сначала бор ставится с наклоном 90° к поверхности эмали, чтобы не допустить скольжения. Как только бор начинает углубляться в эмаль, угол меняется и бор направляется к полости пульпы и апексу зуба. Место нахождения прохода и направления сверления может меняться в зависимости от вида зуба и количества его корней. Так, клыки сверлят с ростральной (передней) стороны примерно на 2 мм выше уровня десневого края по направлению к центру зуба и апекса. Даже когда доступ уже существует на вершине коронки, часто бывает, что нужен еще один доступ у края десны, так как искривление и длина зуба не дают возможности тщательно очистить канал и проход в коронке. Резцы сверлят с ростральной стороны на уровне пояса зуба по направлению к его центру и апексу.
Для сверления многокорневого зуба применимы два подхода:
1) делается одно большое отверстие, через которое можно подойти ко всем корням. У премоляров это делается на латеральной поверхности, а у моляров – на замыкающей поверхности;
2) отверстие для подхода высверливается прямо над каждым корнем. В этом случае зуб ослаблен меньше, чем при одном отверстии;
Следует отметить, что средний корень верхнего премоляра у собаки маленький и если в него нельзя войти инструментом, то его можно отделить и удалить. Получившийся вход к обнаженной полости пульпы пломбируется. Затем подвергаются лечению каналы двух оставшихся корней. Собственно пульпопектомия и чистка полости зуба осуществляются следующим образом: бором минимального размера высверливается проход в полость зуба. Далее диаметр бора меняют на большой, чтобы добиться расширения полости и одновременно сделать канал гладким; в канал зуба до конца вводится пульпоэкстрактор и несколько раз поворачивается. За счет этого происходит фиксация пульпы на пульпоэкстракторе. Из канала вытаскивается пульпоэкстрактор вместе с пульпой. В данном случае следят, чтобы извлечение пульпы произошло полностью. В зависимости от величины полости зуба возможно использование сразу нескольких пульпоэкстракторов; полость зуба вычищается борами. Вычищение начинают с применения бора самого минимального диаметра с последующим его увеличением.
Это делается с осторожным образованием подхода к апексу. Для облегчения этой манипуляции можно на борах использовать метку маркером, чтобы определить глубину полости первым бором. Делается рентгеновский снимок. Он нужен для того, чтобы проверить, достиг ли бор верхушки зуба или он прошел мимо. Далее канал опять чистится. Размер (номер) бора увеличивают до того момента, пока на корневом боре не будет виден дентин белого цвета.
Промывание. Промывание подготавливаемой полости зуба производят физиологическим раствором или водой для инъекций. В случае некроза тканей зуба полость многократно протирают перекисью водорода. Для промывания используют шприц объемом 5—10 мл с тонкой длинной иглой.
Высушивание. Высушивание осуществляется с помощью сжатого воздуха. Направлять его прямо в полость нежелательно, так как это может привести к образованию воздушного эмбола на верхушке зуба. Качество высушивания проверяется 2–3 сухими тампонами.
Наполнение и закрытие. Эти процедуры осуществляются в следующем порядке:
1) окись цинка и цемент для заполнения канала корня предварительно смешивают в густую массу. Делается это на стеклянной пластинке строго по инструкции их применения. Цемент должен достичь однородной массы без пузырьков;
2) для заполнения полости пломбировочным материалом можно использовать специальные спирали, которые применяют с бормашиной на малой скорости. Наполненная спираль помещается в канал и поворачивается по часовой стрелке. Кончик спирали не должен цепляться за дентин. Это позволяет полностью цементировать канал;
3) гуттаперчевым (каплеобразным) кончиком цемент придавливается по центру канала, пока он не будет заполнен. Далее расширителем цемент придавливается по бокам и в центр. Качество закладки зависит от размера инструмента, который подбирается под объем искусственной полости. Лишний цемент снимается и зашлифовывается. Далее необходим рентгенологический контроль зуба. В снимке обязательно должен быть апекс, чтобы проверить закрыт он или нет.
Мумификация пульпы. При этом методе применяют формокреозот или другие аналогичные средства. Это делается с целью укрепить и сделать безжизненной частично живую пульпу, обеспечивая ее инертность. Возможные осложнения:
1) если апекс не закрыт, то лечение можно считать неудачным, так как начинает развиваться апикальный абсцесс. Гной из него по свищевому ходу способен проникать через кость и собираться подкожно и/или в носовой полости. В данном случае развивается киста и возможен остеомиелит;
2) возникшее кровотечение во время пломбировки или чистки канала создает трудности в виде своего скопления в полости зуба. Чтобы предотвратить это, необходимо оставить ватный тампон или бумагу с эпинефрином в полости на некоторое время. Часто давление сухим тампоном дает положительный эффект. Его оказывают постоянным нажатием в течение 3–5 мин, а не короткими надавливаниями;
3) если бор сломался и крепко держится в канале зуба, то необходимо проверить его положение с помощью рентгеновского снимка. После обнаружения бора в канале высверливаются окружающие ткани. Если бор находится в апексе, то необходима хирургия канала корня;
4) во время пломбирования возможен продольный раскол зуба. В этом случае зуб удаляют;
5) чрезмерное количество закладываемой пасты или цемента может дать неумышленное выталкивание их через апекс в окружающие зуб ткани. Особенно это отмечается у молодых собак. Данная ситуация вызывает сильное преапекальное воспаление на нижней челюсти в мандибулярном канале, а на верхней – в носовых синусах.
Кариес
Кариесом зубов называют прогрессирующее локализованное поражение твердых тканей зубов, приводящее к образованию в них полостного дефекта с последующим возможным разрушением коронки.
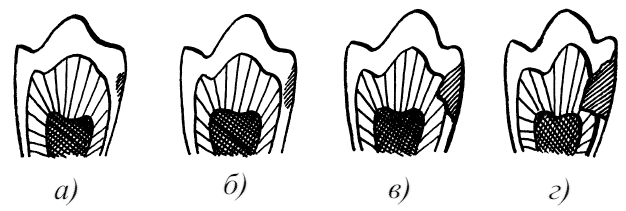
Рис. 70. Классификация кариеса: а) пятно; б) поверхностный кариес; в) средний кариес; г) глубокий кариес
В результате развития кариеса вовлекаются пульпа зуба и околоверхушечные ткани, что сопровождается у собак выраженным болевым синдромом и патологической реакцией внутренних органов. Кариес среди собак так же распространен, как и среди людей. Однако его распространение у собак по сравнению с людьми значительно уступает – на 25–43%. Кариес у собак классифицируется по глубине дефекта и его локализации (рис. 70).
По глубине (степени) поражения кариес подразделяют на:
1) поверхностный (поражение только эмали зуба);
2) средний (затрагиваются эмаль и дентин);
3) глубокий (разрушение зуба до обнажения пульпы);
4) полный (разрушение всей коронки зуба).
С точки зрения локализации кариес делят на:
1) фиссурный – поражение борозд на жевательной поверхности;
2) апроксимальный – поражение контактных поверхностей;
3) пришеечный – поражение близ шейки зуба.
Кариес твердых тканей зуба называется неосложненным кариесом; при наличии поражения пульпы, периодонта, кости челюсти говорят об осложненном кариесе. Болевая реакция у собак при неосложненном кариесе либо совершенно отсутствует, либо возникает только под влиянием химических (содержащихся в корме сладких, соленых и кислых веществ) и физических (холодной воды) раздражителей.
Этиология. Данное заболевание носит полиэтиологический характер. Причины могут быть следующими: зубные отложения, генетическая предрасположенность, травмы зубов, длительное применение иммунодепрессантных препаратов, недостаток твердого корма, избыток углеводов, дефицит минеральных веществ (особенно фтора и кальция), гиповитаминозы и т. д. У собак, переболевших чумой или рахитом, кариес регистрируется чаще. При рассмотрении возрастного аспекта кариес чаще встречается у старых собак, чем у молодых. В последнее время кариес зубов обоснованно рассматривают как инфекционный процесс экзогенного происхождения. Возникновение кариеса связано с микрофлорой, среди которой ведущую роль играют стрептококки. Неопровержимые доказательства существования этиологической роли микроорганизмов в возникновении кариеса получены в экспериментах на гнотобиотических животных, у которых кариес зубов не возникал, несмотря на длительное применение кариесогенной диеты. Введение в кариесогенный корм микрофлоры неизменно приводило к возникновению у этих животных кариеса зубов.
Кариесогенное действие микроорганизмов принято связывать с образованием зубной бляшки – мягкого зубного налета, интимно связанного с поверхностью зуба. Основу бляшки составляют микроорганизмы, фиксированные на полисахаридной строме, в различной степени пропитанной минеральными веществами.
Очень часто под зубной бляшкой обнаруживается белое пятно – участок поверхностного дефекта эмали вследствие деминерализации эмали зуба.
Клинические признаки. Объективными признаками поражения зубов кариесом являются изменение ограниченного участка твердых тканей зуба в цвете, плотности и появление дефекта.
Вначале появляются потемнение эмали и шероховатые участки. Затем наблюдаются почернение зуба, эрозивные очаги на эмали, образование дупел (кариозных полостей).
Эмаль, ограничивающая входное отверстие дупла, обычно представляется меловидно измененной. Стенки кариозной полости представлены размягченным дентином, который часто имеет хрящеподобную консистенцию. Обычно размягчен и дентин, образующий дно дупла. У собак очень редко наблюдается кариес цемента корня зуба. Он начинается на обнаженной поверхности корня или в результате прогрессирования пришеечного кариеса эмали. Кариес цемента может рассматриваться как осложнение заболеваний пародонта. Кариес цемента осложняется воспалением корневой пульпы, периодонтитом, а также может приводить к отлому коронки пораженного зуба.
Во время кариеса возникают повышение вязкости слюны и изменение ее минерального состава. Содержание кальция и калия увеличено, а натрия – уменьшено. Одновременно происходят падение содержания щелочной фосфатазы в слюне и повышение фосфора.
При кариесе зубов у собак очень часто из ротовой полости ощущается ихорозный запах (халитоз). Кариес вызывает сильные боли с более или менее длительными промежутками, затруднение жевания или полное отсутствие аппетита. Возможно образование свищей в верхнечелюстной пазухе, носовой раковине, верхней или нижней челюсти.
Диагноз «кариес зубов» применяют очень часто. Но, к сожалению, даже ветеринарные врачи не всегда понимают этот термин одинаково. Так, многие ветеринарные врачи, не занимающиеся стоматологией животных, под термином «кариес зуба» подразумевают как собственно кариес, так и другие заболевания, осложняющие кариозный процесс. В действительности речь в данном случае идет о заболевании твердых тканей зуба, характеризующем образованием дефекта, который увеличивается в размерах. О кариесе можно говорить только да того момента, когда в результате прогрессирования процесса в твердых тканях разовьется воспаление пульпы зуба – клеточно-волокнистой ткани, исключительно богатой сосудами и нервами. В таких случаях для специалиста термин «кариес зуба» больше неприемлем, ибо на первый план начинают выступать признаки, симптомы, отнюдь не характерные для кариеса.
Естественно, врачебная тактика в указанных ситуациях коренным образом меняется.
Диагностика кариеса зубов основывается на данных, получаемых при собирании анамнеза, и объективном обследовании животного.
В анамнезе выясняют жалобы владельца собаки: время заболевания, аппетит, особенность захвата корма, беспокойство животного в течение суток, наличие халитоза и т. д.
Объективное обследование животного предусматривает использование основных (осмотра, зондирования, перкуссии) и дополнительных методов. Осмотр позволяет определить цвет и рельефность эмали, наличие кариозных полостей, механических повреждений зубов, дефектов, зубного налета и камня.
Зондирование дает возможность составить суждение о гладкости эмали, выявить дефекты на ее поверхности, определить плотность дна и стенок кариозного дупла в твердых тканях зубов, а также степень их чувствительности. Перкуссия используется лишь для исключения осложнений кариеса. К дополнительным методам исследования относят витальное окрашивание, рентгенографию и электродиагностику. Витальное окрашивание обычно делается с помощью 2%-ного раствора метиленовой сини или 1%-ного раствора йодида калия. Это делается как для выявления начального кариеса, так и для индикации пораженного дентина на дне кариозной полости.
Рентгенография позволяет определить локализацию кариозных полостей: их глубину, близость к пульпе. Данные полости рентгенологически представляют собой очаги просветления на твердых тканях зуба часто с неровными волнистыми контурами. Толщина стенок полости может быть неодинаковой. Все кариозные полости хорошо определяются, если они во время исследования являются краеобразующими. Хорошо также видны независимо от локализации большие полости. Рентгенологическое исследование важно при локализации кариеса на апроксимальных поверхностях, при пришеечном, а также вторичном кариесе, развившемся у собаки под пломбой или металлической коронкой.
Электродиагностика при кариесе проводится преимущественно для исключения осложнений со стороны пульпы. Лечение кариеса зависит от степени поражения им зуба. Если у больного зуба наблюдается полный кариес коронки или глубокий кариес со свищом, то зуб подлежит удалению. При сильном развитии кариеса, когда затронута пульпа зуба, лечение в первую очередь направлено на ликвидацию пульпита (см. Пульпит). Лечение кариеса зуба подразделяется на неоперативное и оперативно-восстановительное.
Неоперативному лечению подлежит только начальный кариес. Это лечение складывается из удаления мягкого зубного налета и реминерализации пораженной эмали. Для удаления с пораженной поверхности эмали мягкого зубного налета ее протирают ватным тампоном, пропитанным 3%-ным раствором перекиси водорода, а при необходимости обрабатывают измельченной пемзой либо зубным порошком.
Реминерализация эмали достигается путем аппликаций фторидов в виде растворов, паст или лаков. У собак допускается использование фторидов в сочетании с растворами солей кальция или раствора азотнокислого серебра. Для курса лечения назначают около 10 аппликаций. Использование при этом электрофореза позволяет сократить число процедур.
Оперативно-восстановительное лечение кариеса складывается из инструментальной обработки эмали, дентина, образующих дно и стенки кариозной полости, и ее последующего заполнения пломбой.
Перед пломбированием зуба животному делают премедикацию, наркоз, проводят санацию ротовой полости и местную анестезию.
Анестезию верхней челюсти проводят по методу И.И. Магды, а нижней челюсти – по И.И. Воронину.
Оперативная обработка кариозной полости складывается из четырех этапов: расширения кариозной полости; некроэктомии – иссечения нежизнеспособных твердых тканей; формирования пломбировочной полости; обработки краев пломбировочной полости.
Для расширения кариозной полости нависающие края эмали удаляют острым шаровидным или фиссурным бором, алмазной головкой. Нависающие края удаляют до того уровня, где к эмали подлежит не пораженный кариесом дентин. При этом максимально удаляют пигментированный дентин, который просвечивает через эмаль. Для ослабления повреждающего действия оперативной обработки твердых тканей зуба на пульпу обработка бором должна быть прерывистой. Желательно использовать острые боры и скоростные бормашины с охлаждением.
При некроэктомии пораженный дентин должен быть полностью удален со дна стенок и кариозной полости. При глубоком кариесе, когда имеется опасность перфорации полости зуба, на дне полости допустимо оставить небольшие участки измененного дентина.
Формирование полости преследует цель придать ей форму и размеры, обеспечивающие удержание пломбы, сохранение жизнеспособности и функциональных свойств зубных тканей, прилегающих к полости. Непременным условием является щадящее отношение к пульпе, исключающее ее обнажение, механическую или термическую травму. Биологически и механически наиболее целесообразна полость прямоугольной формы с отвесными стенками и дном, сходящимися под прямым углом. Для лучшей фиксации пломбы при формировании полости целесообразно формировать дополнительные площадки. Перед пломбированием края эмали сошлифовывают карборундовыми головками, алмазными борами. Обязательно удаляют выступающие края эмали. Для большинства пломбировочного материала желательно создать по возможности большую поверхность контакта эмали с пломбой. Поэтому эмаль может быть скошена под еще большим углом. После оперативной обработки кариозной полости и формирования новой пломбировочной полости приступают к пломбированию зуба. Пломбированию полости предшествуют антисептическая обработка и высушивание. Для антисептической обработки дна и стенок полости могут быть использованы гвоздичное масло, тимол, йод, хлоргексидин, этакридина лактат и др. Для высушивания полости последовательно вводят тампоны, смоченные этиловым спиртом и эфиром, либо используют теплый воздух.
Собственно пломбирование начинают с наложения изолирующей прокладки, которая необходима при использовании большинства известных пломбировочных материалов, которые можно использовать при пломбировании зубов у собак. В качестве изолирующей прокладки чаще всего применяют фосфатцемент. Прокладка изолирует дентин и пульпу от токсичных веществ, содержащихся в некоторых пломбировочных материалах, создает преграду для тепло– и хладо-проводимости. Кроме того, прокладка позволяет повысить прилипаемость малоадгезивных пломбировочных материалов и улучшить их фиксацию на всей поверхности полости. Изолирующая прокладка должна покрывать дно и стенки, не доходя на 1/3 до краев. Поверхность прокладки делают неровной с углублениями и ступеньками. У собак, как правило, используют пломбу из композитных материалов, пластмассы и различных цементов. Их подготовка и формирование пломбы зуба делаются строго по инструкции каждого материала.
При острой форме кариеса оперативно-восстановительное лечение желательно проводить с патогенетическими воздействиями местного и общего характера. Местные патогенетические воздействия проводят на эмаль зуба реминерализацией. Они призваны предупредить как возникновение новых очагов кариеса в пораженном зубе, так и развитие вторичного (рецидивного) кариеса, а также предотвратить осложнения со стороны пульпы.
Патогенетическое воздействие, направленное на рекальцификацию размягченного дентина и стимуляцию дентиногенеза, достигается наложением медикаментозных паст на дно кариозной полости. Это совершенно необходимо при остро протекающем глубоком кариесе, когда дно полости отделяется от пульпы очень тонким слоем дентина.
При патогенетическом воздействии применяют пасты на основе гидроокиси кальция (кальмецон) либо пасты из окиси цинка с эвгенолом.
При кариесе зубов как неоперативное, так и оперативно-восстановительное лечение сочетают с общей патогенетической терапией, в частности основанной на использовании лекарственных средств, обладающих иммуномодулирующим действием. Для этого используют риботан, фоспренил, иммунофан и др. Кроме того, используют соли нуклеиновых кислот (нуклеинат натрия), а также пуриновые и пиримидиновые производные (пентоксил, метилурацил, оротат калия, рибоксин).
Профилактика кариеса собак подразумевает под собой полное исключение из рациона различного рода сладостей, своевременное удаление зубных отложений, включение в рацион кормления животного грубых частиц или специального корма, такого как «Dr.ALDER’S» бисквит-ригеля. Обязательно проводить санацию полости рта у молодых собак 2 раза в год, а у старых – не реже 3 раз. Полезно назначать препараты, содержащие витамины, фтор и кальций, например витафтор, Polivit Ca или Calcidee.
Периодонтит
Периодонтит – это воспаление надкостницы корня зуба, периодонта (перицемента). Перицемент представляет собой соединительную ткань, расположенную между корнем и зубной альвеолой. В основном строение периодонта соответствует надкостнице.
У собак в промежутке между корнями зубов и альвеолами толщина периодонта различна. Это зависит от силы механического давления на зубы во время разгрызания и жевания корма. Чем выше сила давления, тем тоще периодонт. Кроме того, высокая степень толщины перицемента позволяет иметь ему соответствующую устойчивость. У резцов и премоляров толщина периодонта самая маленькая, поэтому они чаще подвержены периодонтиту. С возрастом толщина периодонта у животных может снижаться, особенно у тех собак, у которых в молодом возрасте была снижена физическая нагрузка на зубы.
Функция периодонта у собак заключается в удержании и амортизации зубов. Поэтому при периодонтите наблюдается различная степень подвижности зубов. На практике при периодонтите у животных используют смешанную классификацию, включающую в себя элементы клиники и топографии места поражения перицемента.
Поражение перицемента может быть по краю (краевой периодонтит), по верхушке (верхушечный) и захватывать всю корневую оболочку (диффузный). По характеру и течению воспалительного процесса различают острый, хронический, серозный, асептический и гнойный периодонтит. Острое воспаление периодонта у собак начинается с гиперемии и серозного пропитывания, вследствие чего периодонт макроскопически представляется в виде полнокровной, сочной, набухшей ткани. Продолжающееся нарастание лейкоцитарной инфильтрации ведет к гнойному расплавлению верхушечного отрезка периодонта, в результате чего в околоверхушечной области образуется ограниченный абсцесс.
Этиология воспаления периодонта весьма разнообразна (ушибы, зубные отложения, запущенный кариес и т. д.), но главной причиной инфекционный фактор.
Попадание инфекции в перицемент возможно двумя путями:
1) внекорневым (маргинальным) – проникновение инфекции из ротовой полости;
2) внутрикорневым (атскальным) – инфицирование перицемента через зуб или с заносом крови.
Клинические признаки. При периодонтите у собак отмечается припухание десны вокруг зуба, особенно при диффузном поражении. Ощущается неприятный запах из пасти (халитоз). Пальпацией определяются подвижность зуба и его болезненность. При гнойном периодонтите при незначительном расшатывании зуба из десневого кармана выступает гной.
В случае перехода воспалительного процесса с перицемента на костную ткань челюсти нередко наблюдается гнойный остеомиелит с образованием свищей.
Значительную роль в возникновении периодонтита играет зубной камень, а особенно поддесневой. При проникновении камня под десну и его продвижении в глубь десны (зубной альвеолы) происходят не только механическое повреждение и инфицирование перицемента, но и разъединение перицемента от корня зуба. Длительное нахождение поддесневого зубного камня приводит к тому, что корень зуба практически полностью покрывается камнем за исключением небольшой апикальной части корня. В данном случае перицемент полностью утрачивает связь с корнем зуба, некротизируется или атрофируется.
По сравнению с пульпитом для периодонтита характерно преобладание хронических форм воспаления. Это зависит от ряда обстоятельств: богатства кровеносными сосудами, беспрепятственного выхода экссудата, меньшей вирулентности инфекции.
Если процесс воспаления периодонтита не зашел далеко, то очень часто наблюдается картина выздоровления. Это происходит за счет окостенения корня зуба, и он прирастает к кости челюсти.
При сильно развивающемся периодонтите воспаление может перейти на близлежащие ткани, и в таком случае развивается пародонтит.
Диагноз периодонтита ставят путем клинического и рентгенологического исследований.
Обязательно учитывают длительность заболевания, так как при длительном течении периодонтита в воспалительный процесс вовлекаются новые ткани, и данный диагноз теряет свою силу.
Лечение заключается в применении различных лекарственных препаратов общего и местного назначения. Ротовую полость обрабатывают дезинфицирующими растворами (перманганатом калия, фурацилином, борной кислотой и др.).
Десну вокруг зуба смазывают асколом, метиленовой синью или йод-глицерином.
Имеющиеся зубные отложения полностью удаляются, особенно поддесневой зубной камень. Хорошие результаты дают блокады подглазничного нерва с применением антибиотиков по методу И.И. Магды и нижнечелюстного нерва по И.И. Воронину. Одновременно можно провести курс электрофореза десен в 5–7 сеансов.
Применяют также антибиотики (желательно после их подтитровки), витамины, микроэлементы и иммуностимуляторы (риботан, фоспренил). При гнойно-диффузном периодонтите зуб удаляют.
Профилактика сводится к поддержанию здорового состояния рта и снижению травматического воздействия на различные органы ротовой полости у собак.
Пародонтопатия
Под термином «пародонтопатия» понимают воспалительные, дистрофические и дегенеративные процессы, затрагивающие пародонт (десны, альвеолы зубов, периодонт, цемент корней). Пародонтопатия характеризуется прогрессирующей резорбцией костной ткани зубных альвеол, воспалением десен и расшатыванием зубов.
Этиология. Причины возникновения пародонтопатии различны: генетическая предрасположенность, особенность экстерьера и породы, возраст и состояние породы.
Большую роль в развитии пародонтопатии играет отложение зубного камня. Установлено, что в 98% случаях пародонтопатии наблюдалось отложение зубного камня.
Маленькие декоротивные породы собак страдают этим заболеванием значительно чаще, чем крупные породы, особенно после 7–8-летнего возраста.
У крупных собак пародонтопатия регистрируется раньше – с 2–3 лет. Раннее появление пародонтопатии у крупных животных было связано в первую очередь с повреждениями и переломами зубов.
Функциональные нарушения печени или почек могут способствовать развитию пародонтопатии.
Развитие болезни. Вначале на зубах откладывается налет из мукоидов слюны и микроорганизмов. В него осаждаются в основном кальций и фосфор. В результате такой минерализации совместно с частичками корма на зубах формируется зубной камень. Разрастаясь на поверхности зубов, он проникает под десну, отодвигая ее от зуба и формируя большие десневые карманы. При прогрессирующем проникновении зубного камня под десну происходит оголение корней зубов и появление костной ткани челюсти.
Проникновение в толщу пародонта микроорганизмов, их токсинов, частиц корма, продуктов воспаления и распада тканей приводит к нарушению нервной регуляции и питания околозубных тканей.
Нарушение нервной регуляции и накопление продуктов распада тканей приводят к изменению клеточного строения зубочелюстной системы. В первую очередь происходит атрофия костной лунки – основной опоры зуба. В результате устойчивость зуба ослабевает. Одновременно у собак уменьшается выносливость зуба к силовой нагрузке. Вследствие недостаточной устойчивости самого зуба в альвеоле и дополнительной нагрузки во время приема корма происходит непрерывная травма опорных тканей, что способствует, в свою очередь, атрофии кости.
Формы пародонтопатии. Выделяют три формы пародонтопатии: краевую, апикальную и гиперпластическую.
1. Краевая пародонтопатия. Одна из самых распространенных форм, которая составляет порядка 77%. Собаки мелких пород страдают ею в 5 раз чаще. Краевая пародонтопатия возникает за счет разрыхления тканей десен. При активно текущем фагоцитозе образуются ферменты, которые способствуют дальнейшей деструкции десен и зубных альвеол, ведущие к более сильному расшатыванию зубов. При этом формируются костные карманы. Их наличие можно обнаружить на рентгеновском снимке. Появление костных карманов следует расценивать как признак прогрессирующей пародонтопатии.
2. Апикальная пародонтопатия. По сравнению с первой формой встречается значительно реже – около 17–20% случаев.
Обычно поражается четвертый верхнечелюстной премоляр. Он несет нагрузку размельчения костей. При этом может возникнуть перелом зуба с обнажением, последующим инфицированием пульпы и развитием воспаления не только самого зуба, но и окружающих его тканей. В других случаях возникновение данной формы пародонтопатии происходит за счет заноса инфекции кровяным руслом.
Процесс носит локальный характер, начинается в области верхушек корней зубов. В острых случаях может возникнуть абсцесс. Как правило, абсцедирование происходит на поверхности кожи щеки, в преддверии ротовой полости или полости носа.
При хроническом течении болезни в процесс вовлекается костная ткань челюсти, что приводит к образованию очагового остеолиза в периапикальной части корня зуба.
На рентгенограмме зона остеолиза хорошо различима. Полость остеолиза со временем замещается грануляционной тканью с формированием гранулемы.
Иногда полость заполняется кистозной жидкостью, и образуется киста. Киста всегда имеет тенденцию к росту. Рентгенологически ее трудно отличить от периапикальной гранулемы, разве что она имеет большие размеры, четкие границы, и равномерную зону просветления.
3. Гиперпластическая пародонтопатия. Редкая форма, которая встречается в 3–4% случаев. Представляет собой медленно растущие, твердые, похожие на цветную капусту очаговые разрастания десны. Гиперпластическая пародонтопатия часто локализуется на верхней челюсти – в области клыка или первого премоляра.
К гиперпластической форме пародонтопатии относят различные виды эпулидов (доброкачественные новообразования, встречаемые только в полости рта).
Лечение. При пародонтопатиях лечение направлено в первую очередь на приостановление дальнейших потерь пародонтальной ткани, укрепление коллагеновых волокон-связок на корнях зубов, устранение десневых карманов. Вначале проводят санацию ротовой полости и удаляют зубной камень. Удаление зубного камня производят с помощью стоматологических экскаваторов. Очень тщательно выскабливают камень из десневых карманов.
После полного удаления камня зубы очищают 3%-ным раствором перекиси водорода. Десны обрабатывают антисептическими растворами. Очень хороший результат дает обработка десны 1%-ным водным раствором метиленовой сини. Дополнительно назначают антибиотики широкого спектра антибактериального действия.
Патологические разрастания десны или обширные карманы иссекают. С целью уменьшения кровотечения иссекание желательно проводить электроножом. Разрез ткани десны проводят снизу вверх по границе зубной альвеолы.
Пришедшие в полную непригодность зубы удаляют с помощью стоматологических щипцов. Нежелательно удалять больные зубы, которые можно лечить, так как удаление большого количества зубов приводит к увеличению нагрузки на оставшиеся зубы. Это, в свою очередь, приводит к большому риску травмы имеющихся зубов и мягких тканей. В лечении заболевания костей челюсти хороший результат дает применение препарата под названием гелакан. Кроме того, в лечении пародонтопатии применяют иммуностимуляторы, витамины и минеральные вещества.
Профилактика. Профилактические меры сводятся в основном к поддержанию здорового состояния ротовой полости. Проводить санацию ротовой полости у собак не реже двух раз в год, а у мелких пород – не реже трех раз! При возникновении зубного налета и камня необходимо срочно их снимать.
Атрофия альвеолярных отростков
Улучшение качества ветеринарии для домашних питомцев привело к тому, что за последнее десятилетие несколько увеличилась продолжительность жизни животных. Все чаще на улицах города мы встречаем старое животное. Это обстоятельство увеличило распространение ряда заболеваний зубо-челюстной системы, которые чаще всего встречаются у старых животных. Особенно распространена у них атрофия альвеолярных отростков. Альвеолярный отросток у животных после удаления зуба или его выпадения подвергается перестройке, сопровождающейся образованием новой кости челюсти, заполняющей дно лунки, и атрофией свободных ее краев.
С заживлением костной раны в области удаленного зуба перестройка не заканчивается, а продолжается, но уже с преобладанием явлений атрофии.
Последняя связана с выпадением функции альвеолярного отростка, почему ее часто называют у животных атрофией от бездеятельности (рис. 71).
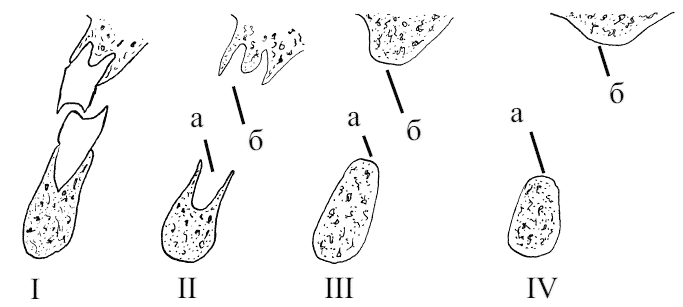
Рис. 71. Изменение соотношений альвеолярных отростков после потери зубов: I – соотношение правых моляров (во фронтальном разрезе); II – альвеолярные отростки после удаления моляров, линии а и б соответствуют середине альвеолярных отростков; III и IV – по мере развития атрофии линия а отклоняется кнаружи (вправо), отчего нижняя челюсть становится как бы шире
Характер и степень атрофии альвеолярных отростков зависят от причины удаления зубов у собак. При пародонтопатии, например, атрофия более выражена.
Есть основание считать, что после удаления зубов при этом заболевании убыль альвеолярного отростка является не только следствием утраты функции, но и самой пародонтопатии в связи с тем, что причины, вызвавшие ее, не прекратили своего действия. Здесь, следовательно, мы встречаемся со вторым видом атрофии альвеолярной кости, вызванной общей патологией.
Кроме атрофии от бездеятельности, резорбции при общих и местных заболеваниях (пародонтопатии, периодонтита, сахарного диабета у собак), может иметь место возрастная (старческая, или сенильная) атрофия альвеолярного отростка (рис. 72).

Рис. 72. Внешний вид животного при атрофии альвеолярных отростков.
Атрофия альвеолярного отростка – процесс необратимый, и поэтому, чем больше времени прошло после удаления зубов, тем более выражена убыль кости. Попытки протезирования зубов у собак не приостанавливают явления атрофии, а усиливают их. Объясняется это тем, что для кости челюсти четвероногого питомца адекватным раздражителем является растяжение, исходящее из прикрепленных к ней волокон связок (сухожилия, периодонта), но кость не приспособлена к восприятию сил сжатия, которые исходят от базиса протеза. Атрофия может быть также усилена неправильным протезированием сохранившихся у собак зубов.
Это происходит за счет неравномерного распределения жевательного давления сохранившихся зубов и усиления их функций за счет протезов.
Данное обстоятельство с неравномерным распределением давления приводит к усилению физических нагрузок на альвеолярные отростки, что в конечном итоге травмирует их.
Атрофия альвеолярных отростков неодинаково протекает на челюстях. На верхней челюсти сильно развитая атрофия приводит к тому, что твердое нёбо несколько укорачивается и становится более плоским. Резцовый сосочек менее выражен. Более сильно затрагивает атрофия альвеолярных отростков резцовую область и последние коренные зубы. На нижней челюсти атрофия альвеолярных отростков приводит к тому, что область подбородка смещается в сторону премоляров. Визуально становится виден недокус у старой собаки. Край кости в области резцовой части становится заостренным (как правило, у мелких пород собак) или округлым, шишковидным (у крупных пород собак). Нижняя челюсть может быть слегка отвислой, наблюдается картина высовывания кончика языка. Лечения вследствие необратимости процесса нет.
Одонтогенные абсцессы
Под одонтогенным абсцессом (гнойником, нарывом) понимают ограниченный очаг гнойного воспаления, приводящий к расплавлению участка или другой ткани с образованием полости, возникшей на челюсти в области зубов.
Это заболевание у собак характерно для всех зубов, но наиболее часто абсцессы поражают клыки (особенно верхние) и четвертый премоляр верхней челюсти.
Образование абсцесса у животного начинается с появления в очаге воспаления протеолитических ферментов, которые, расплавляя некротические ткани и продукты клеточного распада, образуют гнойный экстракт. Проявлением неспецифической реакции организма является образование грануляционной оболочки, предупреждающей распространение гнойника.
Абсцессы могут быть одиночными (нео– и одонтогенными) и множественными (при пародонтопатии), поверхностными и глубокими, острыми и хроническими.
Поверхностные одонтогенные абсцессы чаще возникают в зубодес-невых карманах. Хронические гнойники протекают с образованием свища. Глубокие гнойники чаще бывают результатом гнойных процессов различных частей корня зуба и тканей, окружающих его, с остеомиелитом челюстных костей. У собак под влиянием пролиферативных процессов острый абсцесс может подвергнуться рубцеванию.
Этиология. Одной из главных причин возникновения одонтогенных абсцессов является инфекция стафилококка, реже в ассоциации с другими микроорганизмами. Проникновение возбудителя в ткань может быть извне (экзогенный путь) или из других органов и тканей (эндогенный путь).
Инфекция проникает в ткани челюсти собаки при заболеваниях кожи головы, слизистой оболочки полости рта (стоматите, гингивите), различных повреждениях зубов и их заболеваниях.
Клинические признаки одонтогенных абсцессов у собак при различных течениях заболевания имеют собственную клиническую картину. Так, острый нарыв протекает в виде очагового уплотнения десны, незначительной возвышенности над абсцессом, гиперемии. Данный участок десны лоснится, напряжен, местная температура повышена. Болезненность десны при пальпации. При прогрессировании острого абсцесса у собак наблюдается асимметрия головы, возможно появление припухлости под глазом. Хронический гнойник характеризуется болезненностью половины челюсти, где располагается абсцесс, отеком, гингивитом. При образовании свища гной стекает по морде или – при вскрытии его – в пасть, смешивается со слюной, придавая ей желто-зеленый цвет. Возможно появление халитоза с кисловатым запахом.
Поверхностный абсцесс имеет ограниченный болезненный инфильтрат с последующим размягчением (флюктуацией) в центре. Слизистая оболочка над абсцессом приобретает белый цвет за счет скопления под ней гноя. При глубоко развившихся абсцессах асимметрия, кожные изменения могут отсутствовать или быть менее выражены. Может повышаться общая температура тела животного. Развиваются остеомиелит и воспаление лимфатических узлов головы. Больные собаки имеют плохой аппетит.
Диагноз ставят на основании анамнеза, клинических признаков и рентгенологического исследования.
Лечение при поверхностных и острых одонтогенных абсцессах проводят в виде вскрытия нарыва. Через разрез по переходной складке преддверия полости рта тупо проникают в рану и дренируют. Одновременно применяют антибиотики, сульфаниламиды. При сильном отеке возможно применение гормонов (преднизолона, дексаметазона, гидрокартизона).
Лечение глубоких и хронических абсцессов заключается в удалении зуба и дренировании нарыва. При лечении следует учитывать наличие остеомиелита, который часто приводит к оголению кости челюсти. В такой ситуации необходимо удалить оголенную кость. Местно применяют 3%-ный раствор перикиси водорода, азотнокислое серебро, метиленовую синь, аэкол, бальзам Караваева и т. д. Из антибиотиков применяют аминогликозиды, фторхинолоны.
Остеомиелит челюстей
Остеомиелит челюстей представляет собой инфекционный гнойно-некротический процесс, развивающийся в кости и окружающих ее тканях. У собак остеомиелит очень часто развивается по причине различных заболеваний зубов, поэтому это заболевание часто называют одонтогенным остеомиелитом.
При развитии остеомиелита воспалительные явления первоначально возникают в костном мозге, в последующем в процесс вовлекаются окружающие ткани.
Остеомиелит возникает на фоне сенсибилизации организма животного, и всякое неспецифическое раздражение костной ткани независимо от его характера может служить началом бурного воспаления. Сенсибилизация и нейрорефлекторное воздействие на очаг воспаления являются факторами, способствующими переходу обратимой фазы (остита) в необратимую (остеомиелит). В цепи данного процесса основным фактором является нарушение гемодинамики, возникающее в результате изменения свертывающей и противосвертывающей системы крови.
Воспаление в значительной степени повышает функцию свертывающей системы и снижает ее антитромбиновую активность, в результате чего наступают качественные изменения фибриногена с выпадением его в виде фибрина и фибриноида. Это способствует внутрисосудистому свертыванию крови, закупорке капилляров и тем самым нарушает микроциркуляцию в очаге поражения, приводит к некротическому воспалению в костной ткани.
При одонтогенном остеомиелите у собак источником сенсибилизации могут быть любые очаги инфекции, но наиболее часто – хронические периодонтиты, которые в результате частых обострений сенсибилизируют организм (создают фон, подготавливают организм). Неблагоприятные условия (инфекция, травма) являются пусковым механизмом развития процесса.
Источником возникновения заболевания при всех формах остеомиелита является обычная микрофлора. В очаге воспаления она разнообразна и представлена стафилококками, стрептококками, энтерококками, диплококками, грамположительными и грамотрицательнымии палочками. Иногда присутствует анаэробная микрофлора, которая, если и не вызывает заболевание, то осложняет течение воспаленного процесса.
Течение остеомиелита и прогноз в отношении жизнеспособности костной ткани определяются такими важными факторами, как резистентность организма животного, текущие заболевания ряда органов и систем, вирулентность микрофлоры, уровень сенсибилизации, породная предрасположенность (средние породы и крупные породы с рыхлой конституцией). В зависимости от соотношения этих факторов воспалительная реакция может протекать по нормергическому типу – при хорошем иммунитете, низком уровне сенсибилизации организма животного и достаточно высокой вирулентности микрофлоры. Воспаление протекает менее остро, с незначительным повышением температуры (39,2–39,5°C), умеренным местным отеком. В этих условиях при своевременном и правильном лечении собаки кость остается жизнеспособной. По этому типу воспалительной реакции протекает обычно периостит челюстей. Однако при неблагоприятных изменениях в соотношении определяющих факторов возможен переход обратимой фазы воспаления в необратимую – остеомиелит. Это происходит, когда в стадии развившегося гнойного воспаления ветеринарный врач длительно проводит консервативное лечение без хирургического вмешательства.
В результате постепенно нарастают сенсибилизация и интоксикация организма собаки, компенсаторные возможности в очаге воспаления постепенно снижаются, и процесс, затягиваясь, переходит из обратимой фазы в необратимую.
Гиперэргический тип воспалительной реакции развивается при слабом иммунитете, значительной сенсибилизации организма больного питомца и значительной вирулентности микрофлоры. Протекает бурно, с высокой температурой тела (до 40,0°C), быстро распространяющимся местным отеком, интоксикацией. Острые воспалительные явления с самого начала протекают как острый остеомиелит.
При гипоэргическом типе – низкий уровень иммунитета (как правило, у старых собак) и сенсибилизации, слабо выраженная вирулентность микрофлоры: воспалительная реакция слабая, с самого начала у ветеринарного специалиста создается ложное представление о благоприятном течении воспалительного процесса.
Клинические признаки при одонтогенном остеомиелите различны и зависят от течения заболевания. При остром течении заболевания возникает сильно выраженная болезненость на той половине челюсти, где образовался очаг воспаления. Сильный отек возникает, когда очаг воспаления кости ближе к углу челюсти (при остеомиелите нижней челюсти) или в области коренных зубов (при остеомиелите верхней челюсти). Вначале возникает воспаление лимфатичеких узлов головы, которые постепенно проходят, но в их области на длительное время остается болезненность при пальпации. Часто отмечается асимметрия морды. Температура тела сначала поднимается, но через 5–7 дней опускается до нормы.
Очень часто острая форма остеомиелита, как и периостита, челюсти возникает, когда ветеринарный врач удаляет сразу несколько зубов, как говорится, в рядок.
В данном случае при периодонтите удаление сразу и в одном месте нескольких зубов приводит к тому, что в воспаленную рану экстерпированных зубов устремляется огромное количество микрофлоры полости рта. Лавина проникающей инфекции приводит к резкому воспалению кости.
При обширном остеомиелите челюсти наблюдаются тремор жевательных мышц и отвисание нижней челюсти. Больное животное практически не ест, незначительно пьет.
Больные собаки с хроническим остеомиелитом челюсти имеют удовлетворительное состояние. Прием корма несколько затруднен. Животное не может грызть и хорошо играть с палкой. Наблюдается небольшая отечность в области воспаления. При поражении угла и ветви нижней челюсти открывание пасти ограничено. При созревании абсцессов гной через свищевые ходы проникает в ротовую полость.
За счет этого слюна преобретает мутный или желтовато-зеленый отенок, становится более вязкой. Появляется халитоз. Возникшие раны на слизистой оболочке десен имеют тенденцию к эпителизированию.
В некоторых местах остаются свищевые ходы с «пышными» грануляциями и гнойными выделениями. В области пораженной кости зубы подвижны. При обширной деструкции тела челюсти возможен патологический перелом.
В результате задержки гнойного экссудата может возникать обострение воспалительного процесса, ухудшается общее состояние животного, несколько повышается температура тела, открываются один крупный или несколько мелких свищевых ходов для оттока экссудата.
Иногда у крупных пород собак в области последних коренных зубов происходит оголение кости челюсти. Оголенная кость предсталена очагами остеонекроза, чередующимися, особенно по краям, с участками остеосклероза.
В отдельных местах обнаженной кости отмечаются участки разрушения омертвевшей костной ткани. Кость имеет пестрый грубово-локнистый рисунок с примесями гноя, крови, слюны и частиц корма.
Диагноз ставят на основании анамнеза, клинического осмотра и рентгенологического исследования.
Одонтогенный остеомиелит челюсти следует дифференцировать (особенно при остром протекании заболевания) от периодонтита, гнойного периостита, воспалительных процессов мягких тканей морды (абсцесса, флегмоны), одонтогенных кист.
Очаг воспаления при остром гнойном периостите локализован на поверхности альвеолярного отростка; в процесс вовлечены надкостница и мягкие ткани, что у собак приводит, как правило, к коллатеральному отеку и формированию поднадкостничных гнойников. При своевременном оперативном вмешательстве (удалении зуба, вскрытии гнойника) и рациональной медикаментозной терапии процесс купируется в течение 3–6 дней.
Кисты челюстной области по мере своего роста вызывают прежде всего деформацию мягких тканей или в редком случае челюсти. Проявления острого воспаления возникают вторично.
Хроническое течение остеомиелита челюсти следует дифференцировать от актиномикоза, доброкачественных и злокачественных опухолей.
Поэтому в данном случае дополнительно проводят цитологическое, а при необходимости – патогистологическое исследование.
Большое значение в диагностике хронического остеомиелита у животных имеет рентгенологическое исследование.
Для хронического остеомиелита характерна повышенная интенсивность тени одного или нескольких секвесторов на фоне более прозрачной здоровой кости.
Четко выражена зона демаркации. На снимке видны очаги деструкции в области тела или ветви челюсти, внутри которых располагается множество мелких секвесторов, часть из них резорбируется, иногда инкапсулируется.
Лечение. Перед тем как начать описывать лечение собак при остеомиелите челюсти, хочется отметить то, что собаки, переболевшие этим заболеванием, получают большие увечья лицевой части головы. Особенно это выражается при остеомиелите нижней челюсти. Животное не способно играть с палкой или жесткой игрушкой, грызть сухой корм или кость, при поедании часть корма выпадает из пасти, зубная аркада теряет значительную часть зубов. Наблюдается исчезновение границы преддверия ротовой полости с собственно полостью рта. Иногда переболевшим молодым собакам приходится делать пластическую операцию, которая направлена в первую очередь на устранение приобретенных дефектов пасти.
Лечение остеомиелита челюсти зависит от фазы течения и тяжести этого заболевания. Однако принцип лечения включает в себя следующее:
1) местное лечение очага;
2) непосредственное воздействие на возбудителя;
3) повышение резистентности организма собаки.
Местное лечение очага предполагает активное хирургическое вмешательство, направленное на ликвидацию гнойного воспаления в кости и окружающих мягких тканях, снижение вирулентности инфекционного начала.
Вскрытие флегмоны, абсцесса внутри– и внеротовым путем, удаление «причинного» зуба, трепанация кости в очаге поражения, дренирование разрезов снижают вирулентность микрофлоры.
Особенностью заболевания остеомиелита является то, что образовавшийся остеонекрозный участок челюсти, особенно со стороны зубной аракады, хорошо отторгается от самой кости. Поэтому он легко удаляется с помощью зажима. Место удаленного фрагмента кости обязательно дренажируется. Дренаж ставится не более суток с обязательным применением йодоформа или ксероформа.
Антибактериальную терапию проводят в зависимости от результатов бактериологического исследования. Предпочтительно назначение антибиотиков, обладающих тропизмом к кости (линкомицина, клиндамицина, оксациллина и т. д.). Антибиотики лучше чередовать, комбинировать или назначать с препаратами нитрофуранового ряда.
Для профилактики осложнений, особенно при применении антибиотиков широкого спектра действия, назначают противогрибковые препараты: нистатин, леворин. В случае выделения анаэробной инфекции назначают метронидазол.
При проведении противовоспалительной терапии иногда у собак используют анаболические гормоны, в некоторых случаях показано применение кортикостероидов.
Для улучшения микроциркуляции и предупреждения образования новых очагов назначают средства, стимулирующие обмен в тканях (метацил, пентоксил, протеолитические ферменты), аутогемотерапию, физиолечение (УВЧ, СВЧ), электрофорез раствором хлорида кальция, гепарина.
При хроническом течении заболевания в период обострения длительное время продолжают антибактериальную, противовоспалительную терапию.
Секвестрэктомию выполняют индивидуально с учетом возраста животного, породы, локализации, распространения процесса. После удаления секвестора под местным или общим обезболиванием животного внутри– или внеротовым путем секвестральную капсулу рыхло заполняют йодоформным тампоном.
Тампоны меняют в среднем один раз в два или три дня в зависимости от степени течения заболевания до заполнения полости соединительной тканью.
С целью стабилизации хронической фазы и улучшения репаративных процессов назначают средства, повышающие иммунологическую реактивность организма животного и усиливающие неспецифические факторы защиты: риботан, фоспренил, неоферон, кинорон, АСП, гелакан, глюкозамин, поливитаминные и минеральные препараты.
ГЛАВА IX
БОЛЕЗНИ СЛИЗИСТОЙ ОБОЛОЧКИ ПОЛОСТИ РТА
Заболевания слизистой оболочки ротовой полости у собак встречаются очень часто. Среди всех болезней полости рта заболевания слизистой оболочки составляют порядка 20–25%. Такое распространение этих болезней связано со многими причинами, но главными считаются: плохая санация рта, различные заболевания внутренних органов, снижение естественной резистентности организма животных, нарушение правил кормления и содержания собак. Кроме этого, болезни слизистой оболочки полости рта у собак могут быть следствием заболеваний других органов ротовой полости (зубных отложений, пародонтопатии, остеомиелита челюсти и т. д.).
Здоровая слизистая оболочка ротовой полости у собак имеет бледно-розовый цвет с участками пигментации. Слизистая оболочка плотно прилегает к зубам и постепенно переходит на кожу в области складки губ. При различных заболеваниях организма животного и самой слизистой оболочки на последней стадии возникают различного рода элементы поражения. Наиболее часто встречаются следующие элементы поражения слизистой оболочки полости рта.
Афта – вторичный элемент, эрозия округлой формы с ободком воспаления слизистой оболочки ярко-красной окраски, покрыта фибринозным налетом. Часто возникает на слизистой губ от длительного воздействия на нее зубного камня.
Бугорок – инфильтративный, бесполостной элемент, который захватывает все слои слизистой оболочки. После некроза образуется рубец. Наблюдается при гранулеме.
Волдырь – экссудативный бесполостной элемент, образуется вследствие острого ограниченного отека собственного и подслизистого слоя. Представляет собой плотное, подушкообразное возвышение округлой формы размером от горошины до ладони. Обычно быстро и бесследно исчезает. Сопровождается у животных сильным зудом (аллергическим и нейтрофическим отеком).
Гнойничок – пузырек с гнойным содержимым. Наблюдается на коже губ и редко – на кайме. Возникает при воспалении волосяных фолликул, слюнных желез губ.
Корка – ссохшийся экссудат серозного или геморрагического отделяемого эрозий, язв, наблюдается на коже и кайме губ. Наблюдается во время бактериального или грибкового хейлита.
Лихенизация – уплотнение, утолщение слизистой оболочки, сопровождающееся сухостью и шероховатостью. Возникает при значительных папулезных образованиях со склонностью к их слиянию.
Папула – белесоватое или перламутровое образование плотной консистенции в пределах эпителия размером до 1–3 мм, незначительно возвышающееся над уровнем слизистой оболочки.
Петехии – мелкие точечные кровоизлияния в подслизистый слой слизистой оболочки или кожи (при пародонтопатии, остеомиелите челюсти).
Пятно – ограниченное изменение окраски, не возвышающееся над уровнем слизистой оболочки или кожи губ, воспалительного или невоспалительного характера.
Рубец – деформация ткани, образуется на месте глубоких дефектов слизистой оболочки после заживления травм, язв, изъязвлений бугорков. Может быть гладким или неровным, гипертрофическим, возвышаться над поверхностью слизистой оболочки.
Ссадина – поверхностный дефект слизистой оболочки, вызываемый механическим повреждением (очень грубым кормом, костями, играми с палкой).
Трещина – линейный дефект ткани каймы губ, кожи. Образуется при потере их эластичности в результате воспалительного инфильтрата.
Чешуйка – образуется вследствие гиперкератоза и некроза поверхностного слоя, может быть сухим или экссудативным.
Эрозия – поверхностный дефект эпителия воспалительного характера.
Язва – ограниченный дефект ткани, достигающий уровня сетчатого слоя. Может быть поверхностной, глубокой, покрытой гнойным или некротическим налетом.
Выявить состояние слизистой оболочки пасти у животного в первую очередь позволяет ее осмотр, который является первым приемом объективного исследования. Его проводят при хорошем освещении, лучше естественном, с помощью набора стоматологических инструментов, предназначенных для этой цели. Внешний осмотр слизистой оболочки должен включать в себя не только ее саму, но и осмотр периодонта и зубных рядов. Осмотр слизистой оболочки пасти можно назвать системным обследованием, которое включает в себя поэтапное обследование, начиная с кожных покровов губ животного и заканчивая ротоглоткой. Осмотр слизистой оболочки желательно проводить по порядку и следующим образом:
1) осматривают губы и их складки (брыли) при открытой и закрытой пасти (цвет, блеск, консистенцию);
2) осматривают слизистую преддверия ротовой полости (цвет, консистенцию, влажность, пигментацию и т. д.);
3) детально осматривают слизистую щек. Нужно помнить о наличии выводных протоков слюнных желез и определять визуально их состояние;
4) осматривают состояние десен, сначала со стороны преддверия, а потом с язычной стороны. Удобнее начинать осмотр с верхней челюсти и постепенно опускаться на нижнюю челюсть слева сзади и перемещаться вправо по дуге. На десне могут встречаться изменения цвета, опухоли и отечность различной формы и консистенции;
5) оценивают консистенцию, подвижность языка и всех его сосочков;
6) регистрируют изменение цвета, сосудистого рисунка, рельефа дна полости рта;
7) осматривают состояние твердого и мягкого нёба, миндалин.
При выявлении каких-либо элементов поражения слизистой оболочки применяют дополнительные методы обследования.
Проба Шиллера предлагает смазывание слизистой оболочки 2%-ным водным раствором люголя. В норме у собак наблюдается темно-коричневое окрашивание губ, щек, подъязычной области. Остальные участки йоднегативны, поскольку покрыты ороговевающим эпителием. При кератозном состоянии эпителия, в норме неороговевающего, также обусловливает негативную реакцию.
Проба с гематоксилином заключается в различной степени окрашивания слизистой оболочки в зависимости от ее состояния. Нормальные клетки эпителия приобретают бледно-фиолетовый цвет, атипичные становятся фиолетовыми. Участки гиперкератоза краситель не поглощают, поэтому не изменяют своего вида. Наиболее высокая интенсивность окраски характерна для раковых клеток вследствие гиперхромности ядер. У некоторых пород собак, таких как чау чау или шар пей, имеется фиолетовый цвет слизистой пасти. Поэтому при применении пробы с гематоксилином можно получить артефакт.
Пробу с толуидиновым голубым производят аналогичным образом: нормальные клетки эпителия после обработки слизистой оболочки 1%-ным раствором становятся голубыми, атипичные – темно-синими. Возможен артефакт (см. выше). Люминесцентные методы предусматривают использование эффекта флюоресценции – вторичного свечения тканей при воздействии ультрафиолетовых лучей. Для этого метода используют лампу Вуда. Здоровая слизистая оболочка без пигментации дает бледное синевато-фиолетовое свечение: при кератозе свечение имеет тускловатый оттенок; синюшно-фиолетовое – при воспалении; темно-коричневыми выглядят эрозии и язвы.
Следует, однако, помнить, что многие лекарственные препараты для местного применения также обладают способностью давать свечение в лучах Вуда, что может дать ложную информацию.
Кроме вышеперечисленных дополнительных методов исследования ротовой полости у собак, можно использовать цитологические, гистологические, гистохимические, бактериологические и другие методы исследования.
Стоматиты
Стоматитами называются воспалительные заболевания слизистой оболочки полости рта у животных. Наблюдаются стоматиты с различной локализацией воспалительного процесса. В случае поражения слизистой оболочки только языка говорят о глоссите, десен – о гингивите, губ – о хейлите, нёба – о палатините.
Различают травматические, симптоматические, инфекционные и специфические стоматиты. Причинами травматических стоматитов могут быть механическая травма, химическое повреждение слизистой оболочки полости рта и др.
В большинстве случаев стоматиты протекают остро, иногда хронически. Они могут быть первичными и вторичными, как симптомы заразных и незаразных болезней.
Симптоматические стоматиты у собак являются результатом общего заболевания (желудочно-кишечного тракта, сердечно-сосудистой системы, крови).
Инфекционные стоматиты возникают при стрептококковом, стафилококковом инфицировании ротовой полости или другой инфекции. Специфические стоматиты – результат поражения слизистой оболочки полости рта при грибковых заболеваниях, аутоиммунных состояниях и т. д.
Из всех форм стоматитов у собак чаще выделяют: язвенный, гангренозный и папилломатозный.
Язвенный стоматит отмечают у карликовых и малых пуделей, редко – у карликовых шпицев, боксеров и очень редко – у собак других пород. Этиологию данного заболевания связывают в основном со спорообразующей анаэробной инфекцией.
Клинические признаки. Наиболее характерными признаками являются обильное слюнотечение, халитоз. Иногда воспаление в углах губ (у спаниелей, пуделей). При осмотре ротовой полости отмечают тусклый, коричнево-белый налет на языке; в области верхней переходной складки в преддверии рта над клыками (типичная локализация) обнаруживают обширные язвенные дефекты слизистой оболочки.
При отсутствии лечения полости рта у собак или неправильном его проведении может развиться гангренозный стоматит.
Гангренозный стоматит – нома. Это остро протекающая тяжелейшая форма стоматита, характеризующаяся прогрессирующим распадом слизистой оболочки и подслизистых тканей щеки, десен, языка. Болезнь в основном вызывают находящиеся в симбиозе Spirochaeta plautvincenti и Fusiforme Bacterien hervorqerufen.
Клинические признаки. Под действием микроорганизмов глубоко поражаются мягкие ткани ротовой полости. При этом отмечают зловонный запах изо рта, пальпацией обнаруживают увеличение глоточных и нижнечелюстных лимфатических узлов. В полости рта имеется односторонний четко ограниченный язвенный дефект с коричнево-зеленым рыхлым налетом. Больное животное может несколько дней не принимать корм, быстро худеет.
Нома часто развивается на фоне травматического или инфекционно-токсического поражения слизистой оболочки при снижении естественной резистентности организма, реже – при лептоспирозе или пародонтозе.
Папилломатозный (бородавчатый) стоматит. Он сопровождается множественным разрастанием папиллом (мелких тканевых вегетаций в виде цветной капусты) по всей или в определенной поверхности слизистой оболочки полости рта. Причиной образования папилломатозного стоматита является вирус из семейства паповавирусов (рис. 73).
Клинические признаки. Первое время папилломы мелкие и розовые. Постепенно они разрастаются, становятся крупнее, напоминая цветную капусту. Со временем папилломы приобретают шероховатую поверхность серовато-белого цвета. Как правило, место их локализации – слизистая оболочка губ и щек. Папиллом может быть немного, однако в отдельных случаях в процесс вовлекается вся ротовая полость. Эти бородавки обычно исчезают спонтанно в течение 6—12 недель. Если этого не происходит, приступают к лечению.
Рис. 73. Вирусный папилломатоз
Диагноз. Для постановки диагноза используются данные анамнеза о перенесенных в ближайшее время заболеваниях, качестве и составе рациона кормления, состоянии его витаминного обеспечения и клинической картины болезни, установленной в результате осмотра животного. При гангренозном или язвенном стоматитах желательно провести бактериологический анализ ротовой полости.
Лечение. Из рациона исключают раздражающие и травматизирующие слизистую ротовой полости корма. На период болезни кормят преимущественно жидкими или полужидкими кормами (молочными продуктами, кашами, супами).
При язвенном стоматите каждый день очищают зубы тампоном, смоченным в лимонном соке. Местно применяют 2%-ный раствор натрия гидрокарбоната, перманганат калия в разведении 1:10 000, перекиси водорода в 1–3%-ной концентрации и др. Язвы на слизистой оболочке целесообразно прижигать азотнокислым серебром после осторожного удаления омертвевших тканей. При наличии камней на зубах их следует удалить с последующим орошением полости рта одним из вышеуказанных средств. Больные зубы следует лечить или в крайнем случае удалить. Как правило, применяют антибиотики тетрациклинового ряда в течение 7—10 дней.
Гангренозный стоматит поддается лечению очень тяжело. В срочном порядке вводят внутривенно 0,05—0,45 г новарсенола 2 раза с интервалом в 48 ч. Местно язвенный дефект обрабатывают 10%-ной взвесью новарсенола в глицерине или азотнокислым серебром. Сильно поврежденные зубы удаляют. В случаях лептоспироза или пародонтоза новарсенол заменяют доксициклином с аскорбиновой кислотой.
При отсутствии своевременного квалифицированного лечения на стороне поражения могут выпасть все зубы.
В упорно рецидивирующих случаях папилломатозного стоматита инъецируют проспидин в дозе 3 мг/кг через день, всего 15 введений. Кроме того, перспективна вакцинотерапия вакциной, приготовленной из ткани папиллом.
Можно применить хирургическое удаление папиллом, с обязательным прижиганием места удаления ляписом.
Имеются случаи, когда папилломы могут исчезнуть самостоятельно. В таком случае в организме собаки вырабатываются антитела, в результате чего животное становится невосприимчивым к повторному заражению вирусом.
Профилактика сводится к поддержанию здорового состояния всех органов ротовой полости. Не допускать кормления неостывшими, промерзшими, содержащими плесени и раздражающие химические вещества кормами!
Глоссит
Под глосситом понимают воспаление языка.
Изменения языка могут возникнуть в результате болезней желудочно-кишечного тракта, инфекционных, паразитарных и некоторых других общих заболеваний.
Клинические признаки при глоссите проявляются в виде изменения цвета слизистой оболочки и размера языка.
У собак в зависимости от вида поражения желудочно-кишечного тракта изменения на языке могут приобретать различный характер. Так, при гастритах в ряде случаев отмечается серо-грязный налет, при язве желудка язык становится ярко-красным, а при раке желудка он становится бледным и атрофичным.
У молодых собак очень часто возникает на языке белый налет (молочница).
Он возникает после длительного лечения антибиотиками с широким спектором действия или стероидами. Кроме того, молочница появляется у животных с пониженной резистентностью организма вследствие тяжелого заболевания.
По мере дальнейшего развития заболевания появляются болезненные язвы.
У короткомордых пород собак наблюдаются наиболее частые поражения языка, чем у длинномордых. Одной из основных причин этого является нарушение анатомического пропорционального соотношения размера языка к ротовой полости. В основном наблюдается увеличение размера языка. За счет этого верхушка языка постоянно находится за пределами полости рта.
Со временем верхушка языка может подвергаться различным воздействиям внешней среды. Такое состояние вызывает на языке воспалительный процесс вплоть до атрофии сосочков и возникновения язв на слизистой.
Изменение размера языка и качества слизистой оболочки в основном наблюдается у старых собак.
Основные причины, приводящие к такому состоянию языка, связаны с хроническим течением стоматита, пародонтопатией, одонто-генными абсцессами и др. Язык укорачивается, становится более округлым или ромбовидным.
Большая борозда, идущая вдоль языка по средней линии, становится более широкой и глубокой. При хроническом течении глоссита на слизистой языка появляется большое количество складок, которые формируются как поверхностными, так и глубокими. Язык при наличии глубоких борозд делится на отдельные доли различных размеров. В складках могут скапливаться остатки корма, различные микроорганизмы, что вызывает неприятный запах из пасти (халитоз) и обострение воспалительного процесса языка.
Воспалительный процесс мышц языка приводит к их утолщению. В этом случае язык укорачивается и в большинстве случаев приобретает ромбовидную форму.
При пальпации языка ощущается его сильное уплотнение и бугорчатость.
Края органа становятся тупыми. На слизистой отмечаются атрофия и слущивание сосочков.
Диагноз ставится на основании анамнестических данных, клинического исследования ротовой полости и общего состояния организма собаки.
Лечение. В первую очередь устраняют вероятные причины болезни. Проводят тщательное исследование тех систем организма животного, заболевания которых привели к возникновению глоссита.
При белом налете (молочнице языка) рекомендуются большие дозы витаминов группы В и антигрибковые препараты. Местно можно применять 1%-ный раствор перекиси водорода. Анальгин, баралгин, аспирин в таблетках дается для снятия боли.
При изменении формы языка и поражении слизистой назначают антибиотики (гентамицин, ампиокс), витамины. Для улучшения клеточного метаболизма и кровоснабжения тканей проводят курс солко-серила или актовегина – 10–15 инъекций.
Язвенные процессы на языке лечат прижиганием азотнокислого серебра и местным применением антисептических и вяжущих растворов.
Гингивит
Характеризуется воспалением десны, обусловленным неблагоприятным воздействием как местных, так и общих факторов, и протекает без нарушения целостности зубоэпителиального прикрепления, т. е. без образования зубодесневых карманов. По течению гингивиты могут быть острыми и хроническими.
Острые гингивиты возникают по причине механического, бактериального, аллергического или другого воздействия.
Хронические гингивиты появляются по причине заболевания внутренних систем организма животного, таких как сердечно-сосудистая, пищеварительная, или же при гормональных нарушениях, болезнях системы крови, иммунодефицитных состояниях, а также при приеме лекарственных препаратов.
По распространенности в ротовой полости у собак гингивиты могут быть локализованными (в отдельной части десны) или генерализованными (по всей десне).
У собак в основном встречаются катаральный (серозный) и гипертрофический гингивиты.
Катаральный гингивит развивается вследствие местных воздействий: зубных отложений, кариеса, механических травм зубов, плохого гигиенического ухода за ротовой полостью животного, травм десны и т. д. При этом ведущая роль в патогенезе принадлежит различным зубным отложениям (от зубного налета до различных видов зубного камня).
Гипертрофический гингивит возникает, как правило, при длительном воздействии различных факторов на десны не только местного характера, но и общего. В этиологии генерализованных гипертрофических гингивитов определяющими являются изменения гормонального фона организма животного (гингивит сук при течке или после нее). Гипертрофические гингивиты имеют отечную и фиброзную формы.
Клинические признаки. При катаральном гингивите у собаки отмечается покраснение и отек десен. При пальпации воспаленной десны она может кровоточить.
В первые сутки развития гингивита у животного не отмечается каких-либо серьезных отклонений в общем состоянии. При более длительном течении заболевания отмечаются ослабленный прием корма, халитоз, животное уклоняется от осмотра пасти.
При объективном обследовании десны больной собаки определяется значительное увеличение объема межзубных сосочков и десневого края, которые имеют синюшный оттенок и блестящую поверхность. При инструментальном обследовании регистрируются обилие мягкого зубного налета с частичками корма, образование ложнопатологических зубодесневых карманов с обильным содержанием детрита.
Гипертрофический гингивит чаще локализуется в области резцов, клыков и моляров. Десны разрастаются вдоль или над зубами, в результате чего они более подвержены травматизации, чем здоровые десны.
Под увеличенными деснами наблюдается большое количество отложений с обязательным присутствием частиц корма.
Длительное течение гипертрофического гингивита приводит к фиброзной его форме и/или язвенному гингивиту.
Клиническая картина фиброзной формы бедна симптоматикой и характеризуется разросшейся слизистой оболочкой десны, при этом десневые сосочки в цвете не изменены, не кровоточат, десневой край имеет неблестящую бугристую поверхность.
Кроме того, наблюдается пролиферация эпителия в глубь соединительной ткани (акантоз), пролиферация фибробластов, увеличение коллагеновых волокон, редкие очаги воспалительной инфильтрации. Чаще всего регистрируются у колли, крупных пород и старых собак. Язвенный гингивит протекает в виде образования на деснах участков изъязвления слизистой оболочки десны.
Диагноз ставится по данным основных (клинических) и дополнительных (параклинических) методов исследования. Основные методы включают в себя анамнез и осмотр ротовой полости собаки.
Большое значение имеет непосредственный осмотр ротовой полости: состояния зубов и всей слизистой оболочки; состояния десневого края (цвета, консистенции, экссудата, атрофии или гипертрофии, изъязвлений, свищей, абсцессов, распространенности в полости, наличия зубодесневых карманов), наличия зубного камня и налета. Глубина зубодесневых карманов определяется специальным градуированным зондом с четырех поверхностей зуба, характер и количество экссудата определяются визуально. Подвижность зубов выявляется с помощью пинцета, а степень вовлечения пульпы в общий процесс с помощью электроодонтометрии. Из специальных методов исследования можно применять пробу Шиллера-Писарева и рентгенологический контроль. Проба Шиллера-Писарева – прижизненная окраска гликогена десны, количество которого увеличивается при воспалении. Эта проба позволяет определить наличие и распространенность воспаления. Интенсивное окрашивание десны в коричневый цвет после смазывания раствором Шиллера—Писарева (кристаллического йода – 1 г, калия йодида – 2 г, дистиллированной воды – 40 мл) указывает на воспаление. Эта проба является также объективным тестом проводимой противовоспалительной терапии.
Рентгенологический контроль желательно проводить с применением наиболее информативных методик исследования (панорамной рентгенографии и ортопантомографии)
Лечение собаки желательно проводить по принципу максимально индивидуального подхода к животному, с учетом данных общего и стоматологического статуса. При гингивите, вызванном заболеваниями различных систем организма, необходимо лечение этих систем. Лечение гингивита предусматривает воздействие на патологический очаг в пародонте и организм животного в целом, поэтому условно его разделяют на местное и общее.
Местное лечение также является комплексным и обязательно включает в себя устранение раздражающих и травмирующих пародонт факторов (удаление зубных отложений, избирательное прошлифовывание окклюзивных поверхностей зубов и т. д.). Перед различными манипуляциями в ротовой полости у собаки и после них поверхность ее рта обрабатывается антисептическими растворами (3%-ным раствором перекиси водорода, 0,06%-ным раствором хлоргексидина, фурацилина 1:5000, перманганата калия 1:1000 и др.).
Лечение катарального гингивита предусматривает применение средств противоотечного действия, таких как полименерол, мараславин, 3%-ный раствор сульфата меди, с последующей обработкой десны 3%-ным раствором перекиси водорода. Назначают кератопластические препараты в виде аппликаций (масла облепихи и шиповника, каратолина, фитодента).
Как средства патогенетической терапии используются ингибиторы ферментов. Гепарин (ингибитор гиалуронидазы) – препарат, нормализующий сосудисто-тканевую проницаемость, – используется в виде раствора для электрофореза либо как мазь для аппликаций. Трасилол и контрикал (ингибиторы протеаз тканевого происхождения) применяются для аппликаций и электрофореза (флакон разводят в 10 мл изотонического раствора хлорида натрия или 1%-ном растворе новокаина). Лечение гипертрофического гингивита отечной формы проводится с применением средств поверхностей склерозирующей терапии (3%-ного раствора сульфата меди, йодида калия, марасловина и др.). Хороший эффект дает глубокая склеротизация – инъекции в вершину десневых сосочков склерозирующих веществ (40%-ного раствора глюкозы, 10%-ного раствора перекиси водорода).
Данная процедура возможна и с помощью безыгольного инъектора. При фиброзной форме гипертрофического гингивита в межзубные сосочки можно вводить лидазу по 0,1–0,2 мл (содержимое ампулы разводят в 1–1,5 мл 0,5%-ного раствора новокаина) либо проводить хирургическое иссечение гипертрофированной десны.
Из физиотерапевтических методов используются различные виды массажа, электрофорез гепарина, точечная диатермокоагуляция десневых сосочков. Не следует забывать, что физиотерапевтические методы играют вспомогательную роль при лечении этого заболевания.
Для общего лечения всех форм гингивита назначают витамины. Их курс применения составляет около 1 месяца. При геморрагическом симптоме назначают витамин С, для тормозящего действия гиалуро-нидазы – витамин Р, при сопутствующих заболеваниях печени и желудочно-кишечного тракта – витамин РР. Кроме всего прочего – витамины группы В.
Назначают десенсибилизирующие и противовоспалительные препараты в сочетании с гормонами. Хорошие результаты лечения при различных формах гингивита дает биогенная стимуляция.
Применяют биогенные стимуляторы растительного и животного происхождения: экстракт алоэ, ФиБС, стекловидное или плацентарное тело и др. Следует помнить, что эти препараты нельзя применять во время беременности животного, онкологических заболеваниях и в период течки. Можно применить вакцинотерапию. Она осуществляется с помощью приготовления аутовакцин микрофлоры зубодесневых карманов.
Хейлит
Под хейлитом понимают воспаление кожи, слизистой оболочки и каймы губ. Хейлит может возникнуть под воздействием внешних причин, инфекционных факторов, при ряде аллергических реакций, воспалении слизистых желез, системных заболеваниях. Хейлиты могут быть поверхностными и глубокими, первичными и вторичными.
Кроме того, они подразделяются на катаральные, гландулярные, экзематозные, грибковые. Чаще всего хейлиты регистрируются у пород с отвислыми губами, таких как некоторые гончие, сенбернары, кокер спаниели. У охотничьих пород собак наколы сорняками и зарослями могут приводить к воспалению и растрескиванию губ.
Клинические признаки. Хейлит распознается по белесым струпьям, которые образуются на границе кожи и каймы губ. По мере сшелушивания открывается мокнущий, болезненный, чувствительный к прикосновению участок. Иногда воспаленные волосяные фолликулы или железы кожи образуют мелкие твердые узелки, при вскрытии которых выделяется гной. Складки кожи нижней губы, соприкасающиеся с верхними клыками, могут воспаляться и инфицироваться. Иногда в складках кожи образуются карманы, в которые попадают корм и слюна, что создает благоприятную среду для размножения бактерий. При расправлении кожных складок открывается мокнущая раневая чувствительная поверхность.
Катаральный хейлит возникает в результате травм и химического воздействия. Отмечаются диффузное воспаление губ с отеком, гиперемией, болезненностью, иногда слущивание эпителия.
Гляндулярный хейлит возникает в результате воспаления слизистых желез губ. Пусковыми механизмами являются травма губ не только инородными предметами, но и зубами, бактериальные и вирусные заболевания желез. Наблюдается аденоматозная гиперплазия губных желез вследствие воспаления. Из слизистых желез выделяется гнойный секрет. Губы увеличиваются в размерах. По стихании гнойного воспаления вокруг слизистых желез образуются отложения кератозных элементов. В полости желез возможно развитие кистозных образований.
Экзематозный хейлит возникает под влиянием аллергии или химического (лекарственного) вещества. Предрасполагающим фактором возникновения данного вида хейлита у собак может являться недостаток витаминов группы В. Экзематозный хейлит может протекать в виде себорейного экзематозного процесса или микробного поражения. Наблюдаются застойная гиперемия каймы губ, их инфильтрация, появление лихеподобных элементов. В области брыль – заеды, мокнущие кожные покровы вокруг губ. Губы покрыты корками, которые шелушатся.
Грибковый (кандидозный) хейлит чаще всего вызывается грибами рода Candidae. Предрасполагающими факторами могут быть дисбактериоз полости рта, иммунодефицитное состояние организма собаки, С– и В-авитаминозы, нарушение углеводного обмена, пищеварения, воспалительные процессы в полости рта, длительное применение антибиотиков. Грибковый хейлит чаще протекает в хронической форме. У больных собак отмечается частое облизывание губ, болезненность при открывании пасти. Часто наблюдается наличие белой пленки на губах. При отделении пленки обнаруживается кровоточащая поверхность. Слизистая оболочка каймы губ истончается. На губах образуются чешуйки сероватого цвета. Диагноз ставят на основании анамнеза и результатов осмотра губ. В дифференциальном диагнозе исключают инфекционные болезни, протекающие с признаками поражения губ и преддверия ротовой полости.
Лечение. Прежде всего необходимо установить причину, которая вызвала воспаление губ, и устранить ее. Пораженные участки губ промывают антисептическими растворами и смазывают мазью, содержащей антибиотик и стероиды (паналог).
Если на морде имеются длинные волосы, их вокруг складки губ состригают.
При экзематозном хейлите назначают антигистаминные препараты (димедрол, супрастин, тавегил), мази, содержащие кортикостероиды (оксикорт, преднизолон, синалар) в течение 1 месяца.
При грибковом хейлите назначают леворин, нистатин. Ротовую полость санируют.
Слизистую оболочку обрабатывают смесью буры и глицерина (5:20) 2–3 раза в день. Слизистую рта дополнительно обрабатывают щелочными растворами (3%-ным раствором питьевой соды).
Дополнительно животным назначают витаминные и минеральные препараты, иммуностимуляторы.
ЛИТЕРАТУРА
1. Акаевский A.M. Анатомия домашних животных. М.: Колос, 1968. С. 245–258.
2. Алларионов В.Е. Техника и методики процедур лазерной терапии. М., 1994.
3. Алмазов И.В., Сутулов Л.С. Атлас по гистологии и эмбриологии. М.: Медицина, 1978.
4. Англо-русский медицинский энциклопедический словарь. М.: ГЭОТАР, 1995. 720 с.
5. Астраханцев В.И., Данилов Е.П., Дубницкий А.А. и др. Болезни собак / Под. ред. Любашенко С.Я.
6. Бабаева А.Г., Шубникова Е.А. Структура, функция и адаптивный рост слюнных желез. М.: изд-во МГУ, 1979.
7. Баранов А.Е. Здоровье вашей собаки. М.: ЭКСМО-Пресс, 1998. С. 75–80.
8. Барер Г.М., Лемецкая Т.И. Болезни зубов, диагностика и лечение. М.: ВУНМЦ, 1996. 86 с.
9. Бауер М. Всегда рядом книга о собаках. М.: Агропромиздат, 1991. С. 210–220.
10. Бейдик О.В., Котельников Г.П., Островский Н.В. Остеосинтез стержневыми и спице-стержневыми аппаратами внешней фиксации. Самара, 2002. 206 с.
11. Беляков И.М. Методические рекомендации по клиническому исследованию животных. М.: ВАСХНИЛ, 1980. С. 243–259.
12. Беляков И.М. Электротерапия животных. М.: МГУПБ, 1999. 58 с.
13. Беляков И.М., Лукьяновский В.А. Болезни зубов // Нива России. 1996. С. 115–124.
14. Беляков И.М., Уша Б.В. Пропедевтика внутренних незаразных болезней животных. М.: Квадрат, 1998. 480 с.
15. Бернадский Ю.И. Основы хирургической стоматологии. М., 2000. С. 406.
16. Бернадский Ю.И., Заславский Н.И. Одонтогенный гайморит. М., С. 85.
17. Боровский Е.В. Терапевтическая стоматология. М., 1998. 544 с.
18. Боровский Е.В., Копейкин В.Н. и др. Стоматология. М.: Медицина, 1987.
19. Боровский Е.В. Терапевтическая стоматология. М., 1998. 544 с.
20. Бурков В.И., Плотвинов А.П., Плотвинова Л.Р. 1200 рецептов врача-кинолога: справочник. 1-е изд. М.: Колос, 2003. 224 с.
21. Быков В.Л. Функциональная морфология и гистогенез органов полости рта. СПб. С.-Петербургский гос. мед. ун-т, 1995.
22. Вагнер В.Д. Пособие по стоматологии. М., 2000. С. 266.
23. Ватников Ю.А. Структурная и функциональная организация репаративного остеогенеза у животных (Экспериментальные и клинические исследования). Автореф. М., 2004. 38 с.
24. Ватников Ю.А. Трансчелюстной компрессионный способ лечения переломов нижней челюсти. // Актуальные проблемы ветсан-контроля сельскохозяйственной продукции: Материалы международной научно-практической конференции. М.: 1997. Ч. 2. 76 с.
25. Вернадский Ю.И. Травматология и воспалительная хирургия ЧЛО. М., 1999. С. 446.
26. ВИДАЛЬ. Лекарственные препараты в России: Справочник. М.: АстраФармСервис, 1998. 1504 с.
27. Вишняков А.И. Ветеринарная рентгенология. М.: Сельхозгис, 1940. 320 с.
28. Воробьев В.П., Ясвоин Г.В. Анатомия, гистология и эмбриология полости рта и зубов. М.; Л., 1936.
29. Воспалительные заболевания и травмы челюстно-лицевой области: дифференциальный диагноз, лечение: Справочник / А.С. Артюшкевич, А.А. Герасимчук, И.Н. Ковальчук и др. Сост. А.С. Артюшкевич, Мн.: Беларусь, 2001. 254 с.
30. Восьмой международный конгресс по проблемам ветеринарной медицины мелких домашних животных. Материалы. М.: ЗАО «Издательский дом», 2000. 312 с.
31. Все о вашей собаке / Под редакцией В.Н. Зубко. М.: Эра, 1992. С. 165–180.
32. Вязьмитина А.В., Усевич Т.Л. Материаловедение в стоматологии. Серия: «Учебники и учебные пособия». Ростов н/Д: Феникс, 2002. 352 с.
33. Гавриш В.Г., Калюжный И.И., Убираев С.П. Собака в доме. Саратов: ИИЦ Заволжье, 1992. С. 48–49.
34. Гемонов В.В., Лаврова Э.Н., Фалин Л.И. Развитие и строение органов ротовой полости и зубов. – М.: ГОУ ВУНМЦ МЗ РФ, 2002. 256 с.
35. Генглер У. Ветеринарная клиническая стоматология // Практик. 2002. № 11–12. С. 11–12.
36. Груздев М.А. Острая одонтогенная инфекция. М., 1978. С. 182.
37. Гусельников Е.В. Здоровые зубы – здоровое животное // Ветеринарная клиника. 2002. № 12. С. 11–12.
38. Гусельников Е.В. Основные подходы в диагностике и терапии заболеваний ротовой полости собак и кошек // Ветеринарная практика. 1997. № 1. С. 17–23.
39. Гусельников Е.В. Эндодонтная терапия. БНПЦ Чин, 2002. С. 2.
40. Далмане А.Р., Королева О.Н. Микроскопическое строение развивающегося зуба. Рига, 1974.
41. Данилевский В.М. Справочник по ветеринарной терапии. М.: Колос, 1983. С. 55–56.
42. Дарабан Е.В. Готовые лекарственные средства: Справочник. Киев: Здоровья, 1975.
43. Денни Х., Баттервоф С. Ортопедия собак и кошек. – М.: Аквариум. 2004. С. 193–206.
44. Депутович А.Ю. Основы рентгенологии. М.: Медгиз., 1953. С. 20–70.
45. Джек С.Б. Топографическая анатомия собаки и кошки. М.: Скорпион. 1998. 190 с.
46. Дойников А.И., Синицын В.Д. Зуботехническое материаловедение, М., 1986.
47. Елисеев В.Г., Афанасьев Ю.Л., Котовский Е.Ф. Атлас микроскопического и ультрамикроскопического строения клеток, тканей и органов. М.: Медицина, 1970.
48. Жулев Е.Н. Материаловедение в ортопедической стоматологии. Н. Новгород, 1997.
49. Заболевания органов пищеварения. Ч. 1. / Под. ред. Е.С. Рыса. СПб.: Медицинское информационное агентство, 1995. С. 54–92.
50. Зедгенидзе Г.А., Кишковский А.Н., Елашов Ю.Г. Клиническая рентгенорадиология. М.: Медицина, 1985. С. 394–423.
51. Зеленевский Н.В. Анатомия собаки. СПб., 1997. С. 145–147.
52. Зельтцер С., Бендер Н. Пульпа зуба. Клинико-биологические параллели. / Пер. с англ. М.: Медицина, 1971.
53. Иванов И.Ф., Ковальский П.А. Гистология с основами эмбриологии домашних животных. М.: Сельхозиздат, 1962. С. 552–559.
54. Иванова Т.М. К стандарту породы «немецкая овчарка» // Вопросы кинологии, 1991, № 1. С. 25–27.
55. Инструкции по назначению и применению стоматологических материалов. Под ред. В.П. Чуева. АО «ВладМиВа», 2001.
56. Калинин В.А. К стандарту породы эрдельтерьер // Вопросы кинологии, 1991, № 1. С. 30–32.
57. Калугин В.В. Краткий курс кинологии. Вводный курс. Кормление, уход, содержание, общий экстерьер собаки. М.: Московская кинологическая школа, 1993. 42 с.
58. Калугин В.В. Краткий курс кинологии. Основы анатомии, физиологии и этологии собаки. Введение в ветеринарию. М.: Московская кинологическая школа, 1993. 42 с.
59. Калугин В.В. Краткий курс кинологии. Основы ветеринарной генетики собаки и племенного дела. М.: Московская кинологическая школа, 1993. 44 с.
60. Карелин М.С. Внеочаговый остеосинтез с использованием акриловой смолы. // Материалы VIII международного конгресса «Проблемы ветеринарной медицины мелких домашних животных». М.: Внешторгиздат, 2000. С. 91–92.
61. Карлосон Д.Дж., Гиффин Дж.М. Домашний ветеринарный справочник для владельцев собак. М.: Центрполиграф, 1996. С. 219–242.
62. Кленова И.Ф., Илюхин И.Н., Написанова Л.А. Зарубежные ветеринарные препараты в России: Справочник. М.: Компания Эверест, 1999.
63. Кленова И.Ф., Илюхина И.Н., Написанова Л.А. Зарубежные ветеринарные препараты в России. М.: Эверест, 1999. 320 с.
64. Ковалев В.Ф., Волков И.Б., Виолин Б.В. и др. Антибиотики, сульфаниламиды и нитрофураны в ветеринарии: Справочник. М.: Агропромиздат, 1988. 224 с.
65. Копейкин В.Н. Зубопротезная техника. М., 1985.
66. Кузьмин А.А. Советы Айболита, или Здоровье вашей собаки. Справочник практического врача по болезням собак. Харьков: Изд-во коммерческого предприятия «Паритет ЛТД», 1996. С. 168–170.
67. Линева А. Физиологические показатели нормы животных: Справочник. М.: Аквариум ЛТД, 2001. С. 154–161.
68. Литвинов В.П. Основы ветеринарной рентгенодиагностики. М.: Колос, 1970. 135 с.
69. Лукьяненко В.И. Остеомиелиты челюстей. Л., 1968. С. 295.
70. Лукьяновский В.А. Болезни собак. М.: РОСАГРОПРОМИЗДАТ, 1988. С. 81–86.
71. Лукьяновский В.А., Беляков И.М. и др. Лечим собаку: Справочник. М.: Изд-во «Нива России», Компании «Евразийский регион», 1998. Кн. 1. С. 17–20.
72. Луцкая И.К. Практическая стоматология: Справочное пособие. Мн., 2000. 368 с.
73. Магид Е.А., Мухин Н.А. Фантомный курс терапевтической стоматологии. М., 1987.
74. Майоров А.И. Болезни собак. М.: Ze Po TREADE PU BLISHERS, 1994. С. 69–72.
75. Мамедова Ф.М., Крахмалев В.А. Микроскопическая анатомия корня зуба.: Атлас. Ташкент: «Медицина», 1988. 112 с.
76. Матвеев Л.В. Болезни собак и кошек. – Н. Новгород, 1997. 400 с.
77. Маханько Е.В. НКП французский бульдог // Вестник РКФ. 2002. № 4. С. 6.
78. Маханько Е.В. Обращение к экспертам РКФ // Вестник РКФ. 2002. № 2. С. 8.
79. Мозгов И.Е. Фармакология. М.: Агропромиздат, 1985. 416 с.
80. Муковозов И.Н. Дифференциальная диагностика хирургических заболеваний ЧЛО. Л., 1982. С. 261.
81. Мычко Е. Среднеазиатская овчарка. М.: Аквариум, 2003. С. 230.
82. Навашин С.М., Фомина И.П. Справочник по антибиотикам. 3-е изд. М.: Медицина, 1974. 416 с.
83. Ниманд Х.Г., Сутер П.Ф. Болезни собак. – М.: Аквариум, 1998. 816 с.
84. Овруцкий С.Ф. Хрониосептические заболевания внутренних органов. М.: Медицина, 1977. С. 4—48.
85. Окушко В.Р. Физиология эмали и проблема кариеса зубов. Кишинев: ШТИИНЦА, 1989.
86. Паршин А.А., Соболев В.А., Созинов В.А. Хирургические операции у собак и кошек. М.: АКВАРИУМ ЛТД, 2001. С. 104–107.
87. Пеккер Р.Я. Болезни зубов и полости рта. М.: Медицина, 1976.
88. Петруин И.В. Кормление домашних животных. М.: МИР, 1992. 195с.
89. Пиманов С.И., Крылов Ю.Б. Вопросы онкологии. 1991. № 5. С. 588–592.
90. Плахотин M. В. Справочник по ветеринарной хирургии. М.: «Колос», 1977. С. 115–117.
91. Прохончуков А.А., Жижина Н.А. Применение лазерного физиотерапевтического аппарата «Оптодан» для профилактики и лечения стоматологических заболеваний: Методические рекомендации. М., 1994.
92. Рабухина Н.А., Чупрынина М.М. Рентгенодиагностика заболеваний челюстно-лицевой области. М., 1991. С. 348.
93. Робустова Т.Г. Хирургическая стоматология. М., 1990. С. 139.
94. Рыбаков А.И., Бажанов Н.Н. и др. Справочник по стоматологии. М.: Медицина, 1993.
95. Седьмая международная конференция по проблемам ветеринарной медицины мелких домашних животных. Тезисы. М.: Биоин-формсервис, 1999. 304 с.
96. Семченко В.В., Самусев Р.П., Моисеев М.В., Колосова З.Л. Международная гистологическая номенклатура. Омск: Омская государственная медицинская академия, 1999.
97. Сидоров И.В., Калугин В.В. и др. Справочник по лечению собак и кошек с описанием лекарственных средств. М.: Нива России: Издательский дом ОНИКС 21 век, 2001. С. 430–431.
98. Солдатов П.А. Дифференциальная диагностика посттравматических поражений нервной системы у собак. Автореф. М.: 2004. 16 с.
99. Соловьев М.М., Худояров И.В. Воспалительные заболевания челюстей и прилежащих мягких тканей. Ташкент, 1978. Стоматология. 1929.
100. Сотская М.Н. Зубная система // Научный сборник РКФ. 2002. № 5. С. 18–19.
101. Справочник по импортным ветеринарным препаратам. М.: Колос, 1998. 416 с.
102. Старченков С.В. Болезни мелких животных. СПб., 1999. С. 293–294.
103. Тарасов В.Р. Рентгенодиагностика // Болезни собак / Под ред. С.Я. Любащенко М.: Колос. 1978. С. 331–339.
104. Уша Б.В., Фельдштейн М.А. Клиническое исследование животных. М.: Агропромиздат, 1986. 320 с.
105. Федоров Ю.Н., Верховский О.А. Иммунодефициты домашних животных. М.: 1996. 96 с.
106. Фролов В.В. Болезни зубов и полости рта у собак. М.: «АКВАРИУМ БУК». 2003, 96 с.
107. Фролов В.В. К вопросу о санации ротовой полости у собак // Ветеринария Поволжья. 2004. № 1. С. 38–41.
108. Фролов В.В. Культура санации пасти у собак. Ветеринарная медицина. Современные проблемы и перспективы развития: Материалы V Всероссийской научно-практической конференции 2005 г. Саратов: Изд-во В.П. Латанова, С. 128–129.
109. Фролов В.В. Применение некоторых ветеринарных препаратов в стоматологии мелких домашних животных. Ветеринарная медицина. Современные проблемы и перспективы развития: Материалы V Всероссийской научно-практической конференции 2005 г. Саратов: Изд-во В.П. Латанова, С. 131–132.
110. Фролов В.В. Протезирование зубов у мелких животных. Ветеринарная медицина. Современные проблемы и перспективы развития: Материалы V Всероссийской научно-практической конференции 2005 г. Саратов: Изд-во В.П. Латанова, С. 129–130.
111. Фролов В.В. Распространение заболеваний зубочелюстной системы у собак // Ветеринария Поволжья. 2002. № 3. С. 22–23.
112. Фролов В.В. Стоматиты собак. Ветеринарная медицина. Современные проблемы и перспективы развития: Материалы V Всероссийской научно-практической конференции 2005 г. Саратов: Изд-во B. П. Латанова, С. 130–131.
113. Фролов В.В. Стоматология собак. Ветеринарная медицина. Современные проблемы и перспективы развития: Материалы II–IV региональной научно-практической конференции 2002–2004 гг. Саратов: Изд-во В.П. Латанова, 2004. С. 70–71.
114. Фролов В.В. Эпулис собак. Ветеринарная медицина. Современные проблемы и перспективы развития: Материалы II–IV региональной научно-практической конференции 2002–2004 гг. Саратов: Изд-во В.П. Латанова, 2004. С. 38–39.
115. Фролов В.В., Ушакова Н.Ю. Влияние заболеваний зубо-челюстного аппарата на ряд систем организма собаки // Ветеринария Поволжья 2005. № 3(9)-1(10). С. 19–21.
116. Фролова А.И., Петрова А.А. и др. Кариес у собак и кошек // Ветеринария Поволжья. 2002. № 2. С. 22–23.
117. Фэлейс Д. Экстренная помощь в стоматологии / Пер. с англ. Е.К. Трофимовой. Под ред. А.С. Ертюшкевича. М., 1999. С. 434.
118. Хаджибеков Г., Ботев Б. Рентгенодиагностика костной системы. – София: Медицина и физкультура, 1962. С. 277–292.
119. Хаитов Р.М., Пинегин Б.В., Истамов Х.И. Экологическая иммунология. М.: ВНИРО, 1995. 224 с.
120. Хромов Б.М. Анатомия собаки. Л.: Лениздат. 1972. С. 120–143.
121. Хрусталева И.В. Анатомия домашних животных. М.: Колос, 1994. С. 428–447.
122. Хубирьянц В.В. Краткий обзор использования внешних скелетных фиксаторов (ВСФ) в практике ветеринарной ортопедии. // Ветеринарная клиника. 2003. № 1. Екатеринбург, Восточный дом, C. 28–29.
123. Худяев А.Т., Дьячков А.Н., Михайлова Е.А., Прудникова О.Г. Зависимость динамики неврологической симптоматики от активности костеобразования у больных с последствиями ишемического поражения головного мозга различного генеза в процессе лечения методом дистракционного остеосинтеза. // Материалы международной научно-практической конференции «Морфофункциональные аспекты регенерации и адаптационной дифференцировки структурных компонентов опорно-двигательного аппарата в условиях механических воздействий». Курган: Дамми., 2004. С. 316–318.
124. Цинзерлинг А.В., Цинзерлинг В.А. Патологическая анатомия. СПб.: Сотис, 1996. С. 206–207.
125. Частная ветеринарная хирургия / Семенов Б.С., Лебедев А.В., Елисеев А.Н. и др. М.: Колос, 1999. 496 с.
126. Шевцов В.И., Швед С.И., Сысенко Ю.М. Лечение больных с переломами плечевой кости и их последствиями методом чрескостного остеосинтеза. Шумихинская типография, 1995. 223 с.
127. Шмальгаузен И.И. Основы сравнительной анатомии. М.: Биологическая и медицинская литература, 1935. С. 524–538.
128. Щербаков Г.Г., Коробов А.В. Внутренние болезни животных. СПб.: Лань, 2002. С. 103–105.
129. Элленберг В., Траутман А. Основы сравнительной гистологии домашних животных. М.: Новая деревня, 1929. С. 166–171.
130. Яковлева В.И., Трофимова Е.К. и др. Диагностика, лечение и профилактика стоматологических заболеваний. Минск, 1995.
131. Ясвоин Г.В. О механизме прорезывания зубов. Одонтология и стоматология. 1929.
132. Ясвоин Г.В. О дифференцировке ткани зубной пульпы и образования дентина // Современные проблемы стоматологии. М.; Л., 1935. С. 66–95.
133. Ash M.M. Wheeker’s Dental anatomy, physiology and occlusion. 6th ed. Philadelphia e.a.: W.B. Saunders Co, 1984.
134. Bath – balogh M.J., Saunders Co. Dental embryology, hystology and anatomy. 1997.
135. Berkovitz B.K.B., Holland G.R., Moxam B.J.A. Colour atlas and textbook of oral anatomy. Z.: Wolfe Med. Publ. Ltd., 1978.
136. Brannstrom M. Caviti preparation and the pulp // Dent. Progr. 1961, 2, 4 8.
137. Eisenmerger E., Zetner K. Veterinary dentistry. Lea and Febiger, Philadelphia, 1985.
138. Famili S., Rametta D., Vencenzo Di F. Lo sviluppo embriologico delle fibre nervose del dente. Analisi della loro formazione e sviluppo correlata al vari stadi di evoluzione delle structure dentaire // Minerva Stomatologica. 1991. Vol. 40. № 5. P. 309–318.
139. Galeotti F., Fallai S., Pagavino G. et al. The intercellular substance of the pulp of human, fully erupted, permanent premolar teeth // Z. Mikrosk – Anat. Forsch 1990. Vol. 104, № 4. P. 657–665.
140. Goldberg M. Manuel d Histologie et de Biologie Buccale. La Dente et ses Tissus de Soutien (Manuels d Odontostomatologie). Paris: Masson, 1989.
141. Gottlieb B., Orban B. Biology and Pathology of the tooth and its supporting mechanism. New York, 1938.
142. Glossman E.S., Hargreaves J.A. Variable cemento – enamel junction in one person // I. Prosthet. Dent. 1991. Vol. 65. № 1. P. 93–97.
143. Jontell M., Gunraj M.N., Bergenholtz G. Immunocompetent cells in the normal dental pulp // Dent. Res. 1987. Vol. 66. № 6. P. 1149–1153.
144. Marchetti C., Poggi P., Calligaro A., Casasco A. Lymphatic vessels in the healthy human dental pulp // Acta Anat. 1991. Vol. 140. № 4. P. 329–334.
145. Narhi M.V.O. dentin sensitivity: a review // J. Biol. Bucc. 1985. Vol. 13. P. 957–967.
146. Penman S., Ciapparelli L., Endodontic disease // Manual of small animal dentistry Published by British Small Animal Veterinary Association. 1990. P. 73–83.
147. Schroeder H.E. The periodontium. Berlin – New York: Springer Verlang, 1986.
148. Schumacher G.H. Funktionale anatomie des orofazialen systems. Berlin, 1988.
149. Schumacher G.H., Schmidt H., Bornig H., Richter W. Anatomi und Biochemie der Zahne. Berlin: VEB Verlag Volk und Lesundheit, 1990.
150. Sogaard – Pedersen B., Boye H., Mathiessen M.E. Scanning electron microscope observations on collagen fibers in human dentin and pulp // Scan. J. Dent. Res. 1990. Vol. 98, № 6. P. 510–519.
151. Solheim T. Amount of secondary dentin as an indicator of age // Scan. J. Dent. Res. 1992. Vol. 100. № 4. P. 193–199.
152. Turner R.J. Mechanisms of fluid secretion by salivary glans (Review) // Ann. N. Y. Acad. Sci. 1993. Vol. 694. P. 24–35.
153. Wakisaka S. Neuropeptides in the dental pulp: distributions, origins and correlations // J. Endodont. 1990. Vol. 16. № 2. P. 67–69.
154. Whitley B.D., Ferguson J.W., Harris A.J., Kardos T.B. Immunohistochemical localisation of substance P in human parotid gland // Int. J. Oral maxillofae. Surg. 1992. Vol. 21. № 1. P. 54–58.